|
||||
|
|
Лечение СД В лечении СД широко применяется диетотерапия, пероральные гипогликемизирующие препараты и инсулин, назначается лечебная физкультура. Все терапевтические мероприятия направлены на нормализацию нарушенных обменных процессов и восстановление массы тела, а также на сохранение или восстановление работоспособности больных. Лечение помогает предупредить и устранить различные сосудистые осложнения. Для успешного лечения очень важны активное участие и желание самого больного. В современной клинической практике отмечается 5 основных последовательных стадий восприятия заболевания больным. На первой стадии больной переживает шок после установления диагноза, он отрицает саму вероятность случившегося и потому не воспринимает рекомендаций врача. На второй стадии больной переживает психологический бунт, который нередко вызывает агрессию по отношению к окружающим, однако врач не должен делать поспешных выводов, что пациент психически агрессивен. На третьей стадии больной соглашается с установленным диагнозом и готов принять назначенное лечение, но при этом он все еще продолжает «торговаться», ставя свои условия. Четвертая стадия подводит больного к глубокому самоанализу, когда депрессия борется с надеждой. Со стороны врача очень важно на этой стадии проявить как можно больше терпения и внушить мысль о полезности обучения, каким образом можно справиться с болезнью. На пятой стадии больной полностью принимает диагноз и начинает понимать, что даже с этим заболеванием можно нормально жить и работать или заниматься своим любимым делом. На этой стадии пациент и врач наконец достигают полного взаимопонимания, что помогает эффективнее справляться с клиническими проявлениями заболевания. Между врачом и пациентом должна быть строго разграничена ответственность за правильное проведение лечения и контроль. Когда больной находится в стационаре, наблюдение ведут врачи. Нередко у больного возникает полная зависимость от помощи извне, но в дальнейшем это может только помешать. Поэтому с самого начала больной должен примириться с мыслью, что вся его дальнейшая жизнь будет зависеть только от него самого, хотя, конечно, и при дополнительной помощи медиков. Тем более что с переходом на амбулаторное лечение больному придется самому контролировать многие свои действия, связанные с регулярным введением инсулина, диетой, лечебной гимнастикой и пр. Когда поведение пациента соответствует рекомендациям врача и терапевтические мероприятия начинают давать положительные результаты, то можно сказать, что между врачом и больным достигнуто полное взаимопонимание. Такое явление получило в клинической практике название «комплаентность». Этиотропное лечение СД I типа (ИЗСД) В данном случае в обязательном порядке назначается инсулинотерапия, поскольку инъекции инсулина являются жизненно необходимыми для больного. Одному пациенту рекомендуется применять сразу два вида препаратов, один из которых обладает короткой продолжительностью действия, другой – средней. Получают инсулин из желез крупного рогатого скота и свиней, а также синтетическим путем. Наиболее подходящими по праву считаются очищенные человеческие синтетические инсулины. Этиотропное лечение СД II типа (ИНСД) Для лечения этого типа диабета использование инсулина необязательно, поскольку заболевание характеризуется инсулинонезависимостью: в организме больного инсулин присутствует в достаточном количестве. В большинстве случаев в терапии диабета применяются сахароснижающие препараты в таблетках. Это производные сульфанилмочевины: букарбан, манинил, диабетон, глюренорм, минидиаб и др. В сутки рекомендуется принимать не более 3 таблеток. Данная группа препаратов помогает восстановить чувствительность клеток к собственному инсулину, тем самым способствует восстановлению обмена на клеточном уровне. Сахароснижающие препараты в таблетках делятся на 2 основные группы: сульфаниламиды и бигуаниды. Сульфаниламидные препараты Эти препараты являются производными сульфанилмочевины. Сахароснижающее действие этих препаратов связано с тем, что они оказывают стимулирующее действие на бета-клетки поджелудочной железы, а также повышают чувствительность инсулинозависимых тканей к инсулину путем воздействия на рецепторы. Препараты повышают синтез гликогена и способствуют его накоплению, снижают глюконеогенез. Кроме того, они оказывают антилиполитическое действие. Сульфаниламидные препараты бывают I и II генерации. Дозировка препаратов I генерации – в дециграммах. К ним относятся следующие средства: хлорпропамид (диабинез, меллинез), орадиан, букарбан (надизан, оранил), бутамид (толбутамид, орабет, диабетол) и др. Дозировка препаратов II генерации – в сотых и тысячных долях грамма. К ним относятся такие средства, как глибенкламид (манинил, даонил, эуглюкон), гликлазид (диамикрон, предиан, диабетон), глюренорм (гликвидон), глипизид (минидиаб). Когда назначаются препараты I генерации, лечение начинают с малых доз – 0,5–1 г, затем постепенно повышают до 1,5–2 г/сут. Не рекомендуется дальнейшее увеличение дозы, поскольку оно является нецелесообразным. На 3–5-й день от начала лечения начинает проявляться гипогликемизирующее действие, однако оптимальное действие возникает лишь через 10–14 дней. Средняя доза препаратов II генерации не должна превышать 10–15 мг. В данном случае следует учитывать, что практически все сульфаниламидные препараты выводятся почками. Исключение составляет только глюренорм, который выводится из организма главным образом кишечником. В связи с этим глюренорм переносится больными с поражением почек вполне нормально. Нормализующее действие на реологические свойства крови оказывают такие препараты, как предиан (диамикрон) и некоторые другие. Они снижают агрегацию тромбоцитов. Препараты сульфанилмочевины назначаются к применению при ИНСД средней тяжести, а также при переходе легкой формы диабета в среднетяжелую, поскольку в данном случае одной диеты бывает недостаточно для компенсации. Для лечения СД II типа средней тяжести иногда одновременно используются препараты сульфанилмочевины в комбинации с бигуанидами. Для лечения тяжелой формы СД I типа их применяют в сочетании с инсулином. Подобное комбинированное лечение (с использованием инсулина и сульфаниламидов) нередко проводится при небольших операциях, при наличии инфекции, а также для терапии больных с пораженными почками и печенью, с отсутствием ярко выраженных нарушений их функции. Побочные явления Сульфаниламидные препараты редко вызывают побочные действия, хотя в некоторых случаях наблюдаются лейкопения и тромбоцитопения, кожные аллергические реакции, нарушения функции печени и желудочно-кишечные расстройства. Передозировка лекарственных средств может привести к гипогликемическим явлениям, поэтому следует соблюдать известную осторожность, применяя данные препараты. Окончание курса лечения сульфаниламидными препаратами будет зависеть от достигнутой компенсации, которая выражается стабилизацией уровня сахара в крови натощак и его колебаниями в течение суток. Они не должны превышать 8,9 ммоль/л, при этом должна отсутствовать гликозурия. Для больных с тяжелыми поражениями сердечно-сосудистой системы, которые сопряжены с основным заболеванием, при отсутствии ярко выраженных признаков гипогликемии допустимо повышение уровня сахара крови в течение суток до 10 ммоль/л, гликозурия – не выше 5–10 г. Подобные предостережения следует соблюдать во избежание развития гипогликемии. В амбулаторных условиях окончание курса лечения данными препаратами наступает в зависимости от определения уровня сахара в крови натощак и через 1–2 часа после завтрака. При этом попутно исследуется моча: производится сбор 3–4 порций в сутки. Бигуаниды Эти лекарственные препараты являются производными гуанидина. Среди них: фенилэтилбигуаниды (фенформин, диботин), бутилбигуаниды (адебит, буформин, силубин) и диметилбигуаниды (глюкофаг, диформин, метформин). Препараты делятся на 2 группы: те, что действуют в течение 6–8 часов, и те, что действуют более длительное время (пролонгированные) – 10–12 часов. Инсулин производит гипогликемизирующий эффект, который обусловлен инсулиновым потенцированием. Под действием вышеперечисленных препаратов происходит усиление проницаемости клеточных мембран для глюкозы в мышцах, торможение неоглюкогенеза, уменьшение всасывания глюкозы в кишечнике. Кроме того, бигуаниды обладают важным свойством: они тормозят липогенез и усиливают липолиз. Бигуаниды, как правило, назначаются к применению при ИНСД II типа средней тяжести без кетоацидоза и при отсутствии заболеваний печени и почек. Данные препараты особенно рекомендуются больным с избыточным весом при резистентности к сульфаниламидам. Их применяют в комбинации с инсулином, в особенности для лечения больных с избыточным весом. Другая комбинация – бигуаниды и сульфаниламиды – применяется для достижения максимального сахаропонижающего эффекта. В этом случае используются минимальные дозы препаратов. Побочные явления Среди побочных явлений следует отметить нарушения функции желудочно-кишечного тракта, когда у больного возникают ощущение металлического вкуса во рту, тошнота, рвота, поносы. Данные препараты могут также вызвать нарушение функций печени, аллергические реакции в виде кожных высыпаний и т. п. Передозировка и применение больших доз, особенно при наличии у больного нарушений функций печени и почек, склонности к плопоксии, сердечной недостаточности, могут привести к развитию токсической реакции. Она будет выражена повышением содержания в крови молочной кислоты, что свидетельствует о развитии лактатоцидоза. Самые безопасные с точки зрения токсичности препараты – метформин, диформин и глиформин. Противопоказания Пероральные сахароснижающие средства противопоказаны при наличии некоторых других заболеваний и осложнений. К ним относятся следующие: – кетоацидоз; – кетоацидотическая, гиперосмолярная, лактацидотическая кома; – беременность; – лактация; – обширные операции; – тяжелые травмы; – инфекции; – выраженные нарушения функции почек и печени; – заболевания крови с лейкопенией или тромбоцитопенией. Показания к назначению инсулинотерапии: – СД I типа; – кетоацидоз различной степени тяжести; – кетоацидотическая, гиперосмолярная, лактацидотическая кома; – истощение больного; – тяжелые формы СД с наличием осложнений; – инфекции; – оперативные вмешательства; – беременность, роды, лактация (при любой форме и тяжести СД); – наличие противопоказаний к применению пероральных гипогликемизирующих препаратов. Инсулинотерапия Для больных назначаются определенные дозы инсулина в зависимости от уровня глюкозы в крови. Препараты различаются по длительности действия: средней продолжительности, короткого и длительного действия. Простой инсулин относится к препаратам короткого действия и необходим для быстрого устранения острых нарушений обмена веществ, особенно для лечения больных в состоянии прекомы и комы, а также при острых осложнениях, вызванных инфекцией или травмой. Данное средство также используется при любой форме СД. В связи с кратковременностью его действия (всего 5–6 часов) необходимо производить инъекции 3–5 раз в сутки. Компенсация СД с помощью простого инсулина достигается при введении его 4–5 раз в сутки. Применение данного препарата, помимо терапевтического действия, помогает определить истинную потребность организма в инсулине. В постоянной терапии нередко используется комплексное применение простого инсулина вместе с препаратами пролонгированного действия. В данном случае применяется инсулин, полученный из поджелудочных желез крупного рогатого скота и свиней (суинсулин), а также актрапид производства Дании. Препараты средней продолжительности начинают действовать через 1–2 часа после введения, максимум – через 4–6 часов. Длительность их действия – 10–18 часов. К таким пролонгированным препаратам относится суспензия цинкинсулина аморфного (ИЦС-А). Ее действие проявляется через 1–1,5 часа, максимум – 4–6 часов. Длительность действия – 12–16 часов. ИЦС-А – препарат отечественного производства, и по своему действию он близок к зарубежному эквиваленту, инсулину Б (Insulinum semilente). К препаратам инсулина длительного действия относится протаминцинкинсулин (ПЦИ). Начало его действия наступает через 6–8 часов после введения средства, максимум – 14–18 часов. Длительность действия – 20–24 часа. Если назначается именно этот препарат, то одновременно применяется дополнительное введение простого инсулина по утрам, чтобы снизить уровень гипергликемии в дообеденные часы. Существует также суспензия инсулинпротамина (СИП). Начало действия препарата – через 1–1,5 часа, максимум – через 8–12 часов. Длительность действия – 20–24 часа. Суспензия цинкинсулина кристаллического (ИЦС-К, или Insulinum ultralente) начинает действовать через 6–8 часов, максимум – через 12–18 часов. Длительность действия – 30 часов. Инсулинцинксуспензия (ИЦС) является смесью 30%-ного ИЦС-А и 70%-ного ИЦС-К. Этот препарат начинает действовать через 1–1,5 часа, максимум – 5–7 или 10–14 часов (в зависимости от дозы). Длительность действия – 18–24 часа. Таблица 5.Характеристика инсулиновых препаратов по длительности действия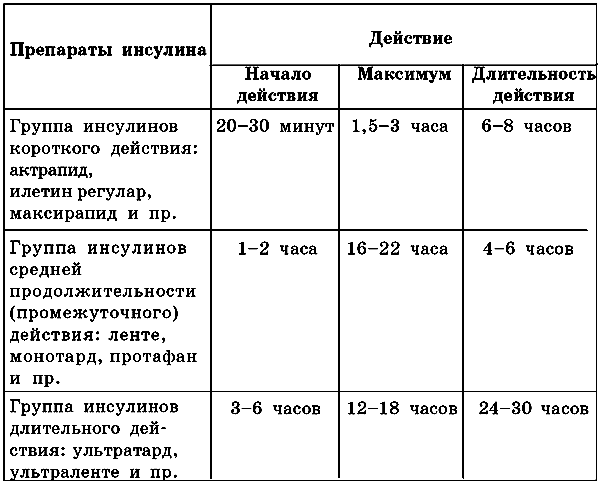 Современные фармацевтические препараты более очищены и лишены белковых высокомолекулярных примесей монопиковых или монокомпетентных инсулинов. Они могут быть средней продолжительности, короткого и длительного действия. К ним относятся М-инсулин, действие которого (начало и продолжительность) соответствует действию суинсулина. Существуют также препараты, соответствующие по параметрам средствам гипогликемизирующего действия – инсулинам группы ИЦС (соответственно ИЦС-А, ИЦС и ИЦС-К). Это суспензии инсулина: семилонг, лонг и ультралонг. Помимо основного действия, они обладают меньшими аллергизирующими свойствами, поэтому риск появления аллергической реакции, а также липоатрофии сводится к минимуму. Среди аналогичных зарубежных препаратов этого уровня следует отметить следующие: актрапид-МС, ленте-МС, монотард-МС, протафан-МС, рапитард-МС, семиленте-МС, ультраленте-МС. Кроме того, за рубежом выпускаются препараты человеческого инсулина. Это актрапид-КМ, монотард-НМ и протафан-НМ. Их целесообразнее назначать при выявленном сахарном диабете I типа, особенно в детском и юношеском возрасте, при показаниях на аллергию к инсулину, а также при липодистрофии и беременности. Потребность организма в экзогенном инсулине рассчитать довольно сложно, поскольку реакции на этот препарат индивидуальные. Кроме того, чувствительность к инсулину в разные периоды заболевания бывает разной. Чтобы определить в точности потребность в инсулине и достигнуть компенсации, проводят следующие действия: – вводят инсулин короткого действия 4–5 раз в сутки; – после достижения компенсации больного переводят на двухразовую инъекцию инсулина средней продолжительности или длительного действия в комбинации с инсулином короткого действия. Это достигается тем, что, например, инсулин средней продолжительности действия и простой инсулин вводят перед завтраком и ужином либо вместо этого перед завтраком вводят инсулин средней продолжительности и короткого действия, перед ужином – короткого и сном – средней продолжительности действия. Хотя допускаются и другие варианты. Подобный режим введения инсулина позволяет сопоставить «пики секреции» инсулина с периодами посталиментарной гипергликемии. Благодаря этому можно имитировать в конкретной степени секрецию инсулина в норме. Существуют определенные критерии компенсации СД. Для СД I типа критерием служит то, что гликемия не превышает в течение суток 11 ммоль/л. При этом учитываются также отсутствие гипогликемии, признаки декомпенсации, трудоспособность больного, длительность заболевания, наличие сердечно-сосудистых нарушений и пр. В связи со всеми этими показаниями существуют индивидуальные критерии компенсации, которые требуют рассмотрения каждого конкретного случая в отдельности. Передозировка инсулина или повышенные дозы (например, когда необходимо добиться нормогликемии и агликозурии) могут привести к развитию у больного синдрома хронической передозировки инсулина. Данное явление носит название «синдром Сомоджи». Его следует особенно опасаться при применении одной инъекции инсулина суточного действия. При максимуме действия инсулина суточного действия вечерняя и ночная гипогликемия часто вызывает реактивную гипергликемию. Она фиксируется при определении гликемии натощак. Подобное явление обычно побуждает врача увеличить дозу инсулина, чтобы вызвать еще более выраженные колебания уровня глюкозы в крови, то есть усилить лабильность течения заболевания. Установить диагноз синдрома хронической передозировки инсулина позволяет анализ самочувствия больного на протяжении некоторого времени, а также колебания гликемии и гликозурии в течение суток. Для этих целей дозу инсулина постепенно снижают: препарат короткого действия вводят 4–5 раз в сутки, затем 2 раза в сутки вводят препараты средней продолжительности и короткого действия. К побочным явлениям при лечении препаратами инсулина относится гипогликемия, когда у больного наблюдается резкое снижение уровня глюкозы в крови. В данном случае причиной этого становятся следующие факторы: нарушение режима питания и диеты, передозировка инсулина, а также тяжелая физическая нагрузка. Основные симптомы развития гипогликемии: внезапная слабость, повышенная потливость, чувство голода, возбуждение, дрожание рук и ног, головокружение. В некоторых случаях у больного наблюдаются немотивированные поступки. В дальнейшем могут возникнуть судороги, происходит потеря сознания, развивается гипогликемическая кома. В данном случае, чтобы предотвратить гибельные осложнения, необходимо дать больному легкоусвояемые углеводы. Состояние гипогликемии особенно опасно в пожилом и старческом возрасте, поскольку существует вероятность скоротечного развития ишемии миокарда и нарушения мозгового кровообращения. Если состояние гипогликемии повторяется неоднократно, то повышается возможность развития различных сосудистых осложнений. В тяжелых случаях гипогликемии и при большой продолжительности могут произойти необратимые дегенеративные изменения в центральной нервной системе. Среди осложнений при инсулинотерапии следует отдельно отметить аллергические реакции. Это может быть местная аллергия с покраснением кожного покрова, уплотнением и зудом кожи в месте введения инсулина. Аллергия также может быть общей, когда больной испытывает слабость, появляются высыпания на коже (типа крапивницы), генерализованный зуд, повышается температура. В некоторых случаях у больного развивается анафилактический шок. В клинической практике существует такое понятие, как «инсулинрезистентность». Оно означает большую потребность организма в инсулине для достижения компенсации. В большинстве случаев такое состояние возникает в связи с действием негормональных и гормональных антагонистов инсулина. Принято считать, что норма дозировки инсулина у больных СД равна 0,6–0,8 ЕД/кг, однако при инсулинрезистентности потребность в инсулине значительно превышает эту норму. Существует 3 степени инсулинрезистентности: легкая, средней тяжести и тяжелая. При первой суточная потребность в инсулине равна 80–120 ЕД, при второй – 120–200 ЕД, при третьей – более 200 ЕД инсулина. Следует отметить еще одно побочное действие инсулинотерапии – липодистрофию (инсулиновые отеки), которая развивается в местах инъекций инсулина. Липодистрофия бывает гипертрофической или атрофической. Причина этого явления кроется в иммунных процессах, которые приводят к деструкции подкожной клетчатки. С дозой вводимого инсулина, компенсацией или декомпенсацией диабета липодистрофия не связана. Данное осложнение встречается довольно редко и наблюдается в основном в стадии декомпенсации сахарного диабета. Лечение осложнений сахарного диабета Если СД осложнен кетоацидозом, больному назначается дробное введение простого инсулина, при этом дозировка должна быть строго индивидуальной. Диетотерапия сводится к следующим действиям: в питании ограничивается содержание жиров до 20–30 г в сутки, увеличивается количество легкоусвояемых углеводов до 300–400 г/сут и выше. Назначаются продукты питания, насыщенные витаминами группы С и В, а также их таблетированные эквиваленты. Обязательно нужно принимать кокарбоксилазу, щелочное питье, ксилит. Если больной находится в прекоматозном состоянии, его срочно госпитализируют. В данном случае отменяются препараты инсулина продленного действия, они заменяются простым инсулином, который вводят подкожно и дробно в 4–5 инъекций. Вначале доза инсулина составляет, как правило, 20 ЕД, затем дозировку рассчитывают в зависимости от динамики клинической картины и уровня гликемии. В комплексе с введением первой дозы инсулина одновременно проводят капельное вливание изотонического раствора хлорида натрия: в течение 2–3 часов вливают 1,5–2 л раствора. При последующем лечении назначают щелочное питье и ксилит. Кетоацидотическую кому можно лечить в стационарных условиях. Основные мероприятия сводятся к компенсации углеводного, жирового, белкового, водно-электролитного обменов и предупреждению развития вторичных осложнений. В последнее время широко применяется метод лечения путем введения небольших доз инсулина внутривенно. Данный метод называется режимом малых доз инсулина. Он позволяет в кратчайший срок и достаточно эффективно стабилизировать содержание инсулина в крови: снижает его концентрацию до того уровня, при котором происходит купирование коматозного состояния. Кроме того, он способствует плавному снижению гликемии, помогает быстро ликвидировать кетоз, сводит возможность развития гипогликемии к минимуму. Начальная доза введения инсулина будет зависеть от тяжести состояния, уровня гликемии и выраженности кетоацидоза. Для внутривенных инъекций используют свиной или обычный инсулин. Его разовая дозировка равна 8–12 ЕД. Если СД осложнен гликемией, превышающей 33,3 ммоль/л, дозу инсулина повышают до 12–16 ЕД. При последующих введениях дозировку рассчитывают в зависимости от уровня глюкозы в крови, который определяют каждые 1–2 часа. Если уровень глюкозы в крови в первые 2–4 часа не понижается на 30%, то первоначальную дозу увеличивают почти в 2 раза. Если содержание сахара снижается в 2 раза, то исходную дозу вводимого инсулина тоже понижают в 2 раза. Положительные клинические данные – такие, как снижение гипергликемии и кетонемии, восстановление гемодинамики, функций почек, центральной нервной системы, – являются показанием к назначению введения инсулина подкожно. Его вводят каждые 3–6 часов. Помимо этого, внутривенно вводится изотонический раствор хлорида натрия в количестве 3–5 л/сут. Если происходит быстрое снижение гликемии, через 3–4 часа после первой инъекции инсулина вводят 5%-ный раствор глюкозы. Чтобы восстановить окислительные процессы, в инфузируемый состав добавляют 5%-ный раствор аскорбиновой кислоты и кокарбоксилазу. Дополнительно в случае необходимости проводят кислородотерапию. Спустя 4–6 часов после начала выхода больного из коматозного состояния в капельницу добавляют 10%-ный раствор хлорида калия в количестве 3–6 г/сут. Это необходимо для того, чтобы подкорректировать электролитные сдвиги. При этом проводят контроль содержания калия в сыворотке крови, ведут наблюдение за выделительными функциями почек, используя мониторное ЭКГ-наблюдение. Для устранения ацидоза при гиперлактацидемической коме больному вводят бикарбонат натрия. В зависимости от показаний назначаются те или иные препараты. Это может быть строфантин (коргликон), кордиамин, мезатон, а также антибиотики. После того как больной приходит в сознание, в течение 3–4 дней продолжают дробное введение инсулина. Постепенно расширяется диета. Дальнейшее лечение сводится к тому, что начинают применяться препараты инсулина пролонгированного действия. Желательно отдавать предпочтение препаратам средней продолжительности действия и вводить их в две инъекции. В лечении микроангиопатии главным является достижение полной компенсации обменных нарушений. Это возможно при сочетании адекватной диеты с инсулинотерапией или пероральными сахароснижающими средствами. В данном случае используются следующие лекарственные средства и препараты: ангиопротекторы (дицинон, доксиум, трентал, диваскан, пармидин), анаболические гормоны (метандростенопон, ретаболил, силаболин), препараты, понижающие уровень холестерина и липопротеидов в крови (клофибрат, мисклерон), препараты никотиновой кислоты (никошпан, нигексин, компламин), а также витамины (аскорутин, витамины группы В и ретинол). В терапии ретинопатии используется коагуляция, проводимая с помощью лазера. В лечении неосложненной нейропатии применяются физиотерапевтические методы – такие, как индуктотермия, электрофорез и т. д. Терапевтическое устранение гипогликемии достигается путем приема внутрь легкоусвояемых углеводов или введения внутривенно 40%-ного раствора глюкозы (20–100 мл одномоментно), внутримышечно – адреналина и глюкагона. Аллергические реакции можно устранить, используя метод быстрой десенсибилизации. При этом вводятся препараты инсулина другого типа либо очищенные препараты инсулина – монокомпонентные и монопиковые. Если наблюдается развитие инсулинрезистентности, то назначают очищенные препараты инсулина, кортикостероиды (20–40 мг). Дозы вводимых препаратов постепенно снижаются. Используют также комбинированное лечение: инсулин и пероральные гипогликемизирующие средства. Чтобы устранить липодистрофию, проводят обкалывание свиным инсулином пораженного участка, а также электрофорез с лидазой. Одним из самых важных моментов в лечении СД и его осложнений является обучение больных методам самоконтроля. Необходимо, чтобы они самостоятельно могли контролировать свое состояние и своевременно обращались к врачу за дополнительной консультацией. Очень важно соблюдать все специфические особенности гигиенических процедур и прочих действий, поскольку это является основной поддержкой компенсации СД, а также помогает предупредить возможные осложнения и сохранить трудоспособность. |
|
||
|
Главная | В избранное | Наш E-MAIL | Прислать материал | Нашёл ошибку | Верх |
||||
|
|
||||
