|
||||
|
|
Глава 4. Заболевания щитовидной железы Как часто встречаются заболевания щитовидной железы и почему они возникают, как и когда можно добиться излечения – вот те вопросы, которые волнуют большинство пациентов и наиболее часто задают врачу. Прочитав эту книгу, вы сможете ответить на них. Болезни щитовидной железы распространены во всем мире. Практически каждый второй человек на Земле имеет тот или иной патологический процесс в щитовидной железе. Любые повреждения щитовидной железы (тиреоидная патология) чаще встречаются у женщин. Известны следующие основные причины столь широкой распространенности патологии щитовидной железы:
Йоддефицит считается основной причиной эндемического зоба, очень распространенного в России. При этом он одновременно признается одним из факторов, приводящих к возникновению узлов в щитовидной железе. Особенно тяжело протекают йоддефицитные состояния при недостатке в окружающей среде йода и селена одновременно. На узлообразование в щитовидной железе также существенно повлияли радиационные факторы, последствия чернобыльской аварии. В России после аварии заметно возросла заболеваемость опухолями щитовидной железы, в том числе злокачественными. Для того чтобы своевременно распознать начало заболевания, первые признаки изменений со стороны щитовидной железы, в настоящее время предлагаются различные методы диагностики. Хотим обратить ваше внимание на необходимый объем исследований, который следует провести в этом случае. Методы диагностики заболеваний щитовидной железы
А) Для оценки функционального состояния щитовидной железы, иначе говоря, тиреоидной функции, в настоящее время применяются следующие методы. Для оценки функционирования щитовидной железы наиболее оптимальным следует считать определение уровней тиреоидных гормонов в крови. Может ли человек, страдающий болезнью щитовидной железы, сам оценить результаты гормональных исследований? Безусловно, получить общее представление о функции своей щитовидной железы сможет, используя для этих целей стандартные результаты гормональной оценки гипо-физ-тиреоидной системы, приведенные ниже. Однако одно дело иметь общее представление о состоянии железы, а другое дело самостоятельно лечиться. Самолечение может привести к непредсказуемым негативным последствиям для здоровья. Поэтому в вопросах лечения следует обязательно руководствоваться указаниями врача. Таблица 3. Стандартные результаты гормональной оценки гипофиз-тиреоидной системы В случае повышения тиреотропного гормона при нормальных значениях уровней свободного Т3 иТ4 следует говорить о снижении функции щитовидной железы, так называемом субклиническом гипотиреозе. При этой форме патологии щитовидной железы симптомы болезни могут отсутствовать, но, несмотря на это, следует обратиться к врачу. В тех случаях, когда повышение ТТГ сопровождается снижением ниже нормы уровней тироксина и трийодтиронина, говорят о снижении функции щитовидной железы в виде манифестного гипотиреоза. Это состояние уже, как правило, сопровождается появлением клинических проявлений гипотиреоза и подлежит обязательной медикаментозной коррекции. Таблица 4. Результаты гормональной оценки гипофиз-тиреоидной системы при манифестном гипотиреозе Противоположное состояние, то есть избыточная функция ЩЖ, также подразделяется на субклинический тиреотоксикоз (нормальные значения свободных Т3 и Т4 при сниженном ТТГ) и развернутый клинически тиреотоксикоз, сопровождающийся повышенными уровнями тиреоидных гормонов и снижением тиреотропного гормона гипофиза. Таблица 5. Результаты гормональной оценки гипофиз-тиреоидной системы при субклиническом гипотиреозе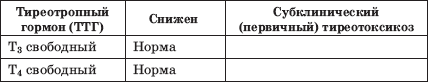 Таблица 6. Результаты гормональной оценки гипофиз-тиреоидной системы при клинически развернутом гипотиреозе Таблица 6. Результаты гормональной оценки гипофиз-тиреоидной системы при клинически развернутом гипотиреозе Конечно, возможны и нестандартные результаты гормональных исследований. Например, когда определяется одновременное повышение уровней всех исследуемых гормонов (свободных Т3, Т4 и ТТГ), наблюдаемое, в частности, при тяжелой нетиреоидной патологии, включая соматические и психические заболевания, приеме ряда медикаментов (амиодарона, больших доз пропранолола, рентгеновских йодконтрастных средств), в период выздоровления после тяжелых заболеваний и при наличии у больного некомпенсированной первичной надпочечниковой недостаточности. В случае получения нестандартных результатов необходимо воздержаться от их самостоятельной оценки и немедленно обратиться к врачу. Таким образом, определение уровня ТТГ в крови у обследуемого позволяет:
При пониженной функции включение йода в щитовидной железе обычно снижается, при повышенной – наблюдается существенное нарастание включения радиойода. Оценка функции проводится по скорости поглощения радиойода, величине максимального накопления и скорости спада кривой. Раствор йодида натрия принимается внутрь натощак в дозе 0,2 МБк для 131I и 500 кБк для 123I. Равное количество активности препарата вводится в специальный фантом. Радиометрия ЩЖ проводится через 2, 4, 6, 24, и 48 часов после дачи радиойода. При оценке йодпоглотительной функции следует знать, что от общей принятой дозы радиойода у здорового человека в ЩЖ накапливается:
По результатам исследования выделяют три типа кривой поглощения:
Оценка йодпоглотительной функции ЩЖ в настоящее время используется достаточно редко в связи с широким внедрением в клиническую практику прямых методов определения гормонов ЩЖ, наличием лучевой нагрузки и относительно низкой чувствительностью. Б) Для оценки наличия и выраженности аутоиммунного процесса в ЩЖ может быть использовано определение антитиреоидных тел в крови:
Тиреоглобулин – белок, представляющий собой некую матрицу для синтеза тиреоидных гормонов. Он образуется клетками щитовидной железы (тироцитами). В небольших количествах тиреоглобулин высвобождается из ЩЖ в кровь, где оказывается доступным для иммунокомпетентных клеток. Антитела к тиреоглобулину выявляются:
Тиреоидная пероксидаза может представлять собой поверхностно-клеточный антиген. В небольших концентрациях может быть выявлена в системном кровотоке. Антитела тиреоидной пероксидазе выявляются:
Антитела к рецептору тиреоглобулина являются членом семейства G-белок-сопряженных рецепторов. С их помощью реализуются эффекты ТТГ на захват йода, синтез тиреоидной пероксидазы и тиреоглобулина, а также секрецию гормонов, стимулируется йодирование и синтез тиреоидных гормонов. В) К методам, позволяющим оценить структурно-морфологические особенности щитовидной железы, относятся:
Наиболее простым и доступным методом является УЗИ, который рекомендуется в качестве контрольного исследования для того, чтобы иметь возможность наблюдать за железой в динамике, отслеживать рост или отсутствие роста узлов ЩЖ, своевременно выявлять кисты. Кроме того, метод сегодня широко используется как вспомогательный при проведении тонкоигольной аспирационной биопсии ЩЖ. Выполнение ТАБ желательно:
Это простой, доступный и безопасный, а также единственный надежный метод дооперационной диагностики узловых образований в щитовидной железе. При этом точность метода составляет 95 %, чувствительность – 83 %. Результаты тонкоигольной аспирационной биопсии оформляются в виде стандартных заключений и, как правило, позволяют говорить о доброкачественности или о злокачественности патологического процесса. К доброкачественным, на долю которых приходится около 70 %, относятся:
Сцинтиграфия ЩЖ позволяет оценить функциональное строение щитовидной железы как в целом, так и отдельных ее участков. Вместе с тем для проведения сцинтиграфии ЩЖ существуют строго ограниченные показания:
Компьютерная томография проводится, как правило, после выполнения УЗИ и/или сцинтиграфии ЩЖ с целью оценить положение, форму, размеры и структуру ЩЖ, соотношение ее с другими органами и тканями шеи. Выполнение компьютерной томографии обязательно в следующих случаях. 1. Наличие загрудинного зоба. 2. Наличие очаговых изменений ЩЖ, частично расположенных загрудинно. 3. Подозрение на прорастание опухолью ЩЖ сосудисто-нервных пучков или трахеи. С каким заболеванием щитовидной железы приходится встречаться чаще других? Заболевание, которое обычно больной обнаруживает у себя сам, обратив внимание на изменение конфигурации шеи, чаще всего является диффузным зобом. Если при этом заболевание сопровождается избыточной продукцией тиреоидных гормонов, с действием которых на организм мы уже успели познакомиться, то говорят о диффузном токсическом зобе. Диффузный токсический зоб Диффузный токсический зоб – заболевание, обусловленное избыточной продукцией тиреоидных гормонов диффузно увеличенной щитовидной железой. Стойкую гиперфункцию щитовидной железы называют тиреотоксикозом или гипертиреозом. Состояние встречается при разной патологии щитовидной железы: узловом ее перерождении, раке, воспалительных заболеваниях. В зависимости от характера увеличения щитовидной железы различают диффузный токсический зоб, когда имеется равномерное, диффузное увеличение всех отделов железы, и узловой токсический зоб, когда увеличение железы носит очаговый характер. Гиперфункционирующий узел может быть одиночным (токсическая аденома). В данном разделе речь пойдет о диффузном токсическом зобе – заболевании, для которого характерны равномерное, диффузное увеличение щитовидной железы, избыточная продукция тиреоидных гормонов и изменения в органах и тканях, вызванные избыточным содержанием этих гормонов. Термин «диффузный токсический зоб» имеет много синонимов. В англоязычных странах его называют болезнью Грейвса, по имени ирландского врача, описавшего заболевание в 1835 г. В Италии диффузный токсический зоб именуется болезнью Флаяни (1802). В странах континентальной Европы это заболевание более известно как базедова болезнь, по имени немецкого окулиста К. Базедова (1840), выделившего в клинической картине диффузного токсического зоба знаменитую классическую триаду признаков: зоб, пучеглазие, сердцебиение. Диффузный токсический зоб поражает женщин чаще, чем мужчин (соотношение 10: 1). Наибольшая частота заболевания приходится на третье и четвертое десятилетия жизни. У детей болезнь встречается редко и обычно впервые проявляется уже после полового созревания, хотя описаны случаи заболевания и у грудных детей. В городах диффузный токсический зоб наблюдается чаще, чем в сельской местности. Описаны эпидемии заболевания. Обычно болезнь развивается постепенно, незаметно, но известны также острые случаи, при которых симптомы появляются в течение нескольких дней. Какие же факторы вызывают развитие зоба? Почему одни люди болеют, а другие нет? Причины, вызывающие диффузный токсический зоб, до конца не выяснены. Придают значение наследственному фактору, то есть генетически обусловленной предрасположенности к заболеванию. Давно известны многочисленные клинические примеры возникновения заболевания у кровных родственников. Семейный характер заболевания связывают с наследованием особого рецессивного гена. Как показало изучение антигенов гистосовместимости HLA, развитие диффузного токсического зоба наблюдается чаще у лиц с фенотипом HLA-B8 и Dr3. Наличие наследственных факторов, особенно по женской линии, отмечено более чем у 30 % больных диффузным токсическим зобом. Предрасполагающим фактором считают невротическую конституцию. Болезнь особенно поражает тех лиц, в семейном анамнезе ко торых имеются неврозы и психозы. Женский пол определяет нейроэндокринную настроенность организма (менструальный период, беременность, лактация, климакс) и делает его подверженным этому заболеванию. Диффузный токсический зоб рассматривается в настоящее время как аутоиммунное заболевание, которое характеризуется появлением аутоантител к определенным компонентам тиреоцитов – клеток щитовидной железы, вырабатывающих тиреоидные гормоны. Эти антитела получили название тиреостимулирующих иммуноглобулинов (ТСИГ). Они относятся к классу иммуноглобулинов G. К настоящему времени антиген, к которому при диффузном токсическом зобе образуются тиреостимулирующие антитела, не установлен. Образующийся на мембране тиреоцита комплекс антиген-антитело обладает цитотоксическими, то есть повреждающими клетку свойствами. Кроме того, тиреостимулирующие иммуноглобулины оказывают на тиреоциты такое же действие, как тиреотропный гормон гипофиза (ТТГ), побуждая клетки щитовидной железы вырабатывать повышенное количество тиреоидных гормонов. Согласно принципу обратной связи, это должно было бы сопровождаться снижением тиреотропного гормона в крови. Но при диффузном токсическом зобе тиреотропная функция гипофиза не ослабевает и содержание ТТГ сохраняется в пределах нормы. Более того, при диффузном токсическом зобе гипофиз не реагирует на тиролиберин гипоталамуса, который является специфическим регулятором тиреотропной функции гипофиза. Налицо нарушение центрального механизма регуляции функции щитовидной железы. Психическая травма и инфекции, которым ранее придавалась ведущая роль в возникновении диффузного токсического зоба, рассматриваются в настоящее время как пусковые механизмы указанных нарушений. Избыточная продукция тиреоидных гормонов и повышенная чувствительность к ним периферических тканей определяют клинические проявления диффузного токсического зоба. Основные симптомы диффузного токсического зобаКлассические клинические признаки тиреотоксикоза объединены в известную, описанную К. Базедовым, триаду симптомов: зоб, пучеглазие, сердцебиение. Если учащение пульса часто проходит незамеченным и больной не подозревает о заболевании, то появление пучеглазия, сопровождающееся таким изменением внешнего вида, как, например, на представленном ниже рис. 5, заставляет больного непременно обратиться к врачу. В тех случаях, когда заболевание протекает длительно, а больной либо не обращается к врачу по каким-либо причинам, либо неправильно лечится, щитовидная железа продолжает увеличиваться, и зоб может достигать больших размеров (рис. 6). При этом значительно меняется конфигурация шеи, могут даже возникать проблемы с прохождением пищи по пищеводу. 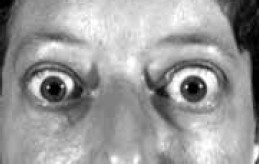 Рис. 5. Характерный взгляд больного тиреотоксикозом Рис. 5. Характерный взгляд больного тиреотоксикозом Рис. 6. Зоб больших размеров Рис. 6. Зоб больших размеровДействительно, этих симптомов может быть достаточно для постановки диагноза, однако клиническая картина заболевания настолько многолика и разнообразна, больших и малых симптомов так много, что только их перечисление может занять несколько страниц. Заболевший человек предъявляет жалобы на мышечную слабость, повышенную утомляемость, снижение работоспособности, раздражительность, плаксивость, плохой сон, чувство жара, повышенную потливость, похудение, ощущение давления в области шеи, сердцебиение, усиливающееся при физической и эмоциональной нагрузке, дрожание конечностей, а иногда и всего тела, неустойчивый стул с наклонностью к поносу. Иногда больные сами отмечают увеличение щитовидной железы и пучеглазие. Женщины жалуются на нарушение менструального цикла. При всем разнообразии жалоб наиболее характерными из них являются сердцебиение, снижение массы тела и мышечная слабость. Из других жалоб, которые должны насторожить и заставить обратиться к врачу, необходимо выделить следующие:
Изменения щитовидной железы при базедовой болезни проявляются большей частью в виде диффузного, равномерного ее увеличения. В большинстве случаев железа увеличена в 2–3 раза по сравнению с нормой (60–80 г по сравнению с нормальной массой в 25 г). В настоящее время размеры щитовидной железы оцениваются с помощью ультразвукового метода (нормальный объем у мужчин составляет 25 мл, у женщин – 18 мл). Степень увеличения щитовидной железы часто не соответствует тяжести тиреотоксикоза. Как правило, у мужчин при выраженной клинической форме тиреотоксикоза железа увеличена незначительно, прощупывается с трудом, так как увеличение происходит в основном за счет боковых долей железы, которые плотно охватывают трахею. Маленькая, не пальпируемая железа отмечается у 3–5 % больных. В ряде случаев при диффузном увеличении железы одна доля (чаще правая) может быть больше. При диффузном токсическом зобе щитовидная железа обычно мягкой или умеренно плотной консистенции, не спаяна с подлежащими тканями, легко смещается при глотании. Щитовидная железа может занимать загрудинное положение. Иногда зоб развивается из дополнительной доли или эктопированной (необычно расположенной) ткани железы, что затрудняет обследование. Надавливание на железу часто бывает болезненным. Одним из характерных признаков зоба при базедовой болезни является то, что его объем в различные периоды заболевания подвержен большим колебаниям, что объясняется различной степенью кровенаполнения железы. При аускультации врач может выслушать над щитовидной железой сосудистые шумы, возникновение которых связывают с повышенным кровенаполнением железы и ускоренным кровотоком в ее сосудах. Нередко заболевание сопровождается изменением со стороны глаз. Иногда именно выпученные глаза заставляют обратиться к доктору. Появление глазных симптомов связано с нарушением тонуса глазных мышц. В связи с непостоянством, а также неспецифичностью значение глазных симптомов невелико. Глазные симптомы варьируют и могут полностью отсутствовать. Экзофтальм (пучеглазие, выпячивание глазных яблок) – наиболее характерный признак тиреотоксикоза. Экзофтальм обычно развивается постепенно, хотя может появиться и внезапно. В некоторых случаях пучеглазие имеется только на одной стороне, чаще правой. Экзофтальм придает больному гневный, удивленный или испуганный вид. Иногда взгляд выражает ужас. При осмотре врач может обнаружить и другие глазные симптомы. Они названы по имени наблюдавших их авторов. Симптом Грефе заключается в отставании верхнего века от радужной оболочки при фиксации зрением медленно перемещающегося вниз предмета, в связи с чем между верхним веком и радужной оболочкой остается белая полоса склеры. Симптом Грефе может наблюдаться и у здоровых людей при близорукости. При взгляде вверх также обнаруживается участок склеры между нижним веком и радужной оболочкой (симптом Кохера). Широко раскрытые глазные щели придают лицу выражение испуга, сосредоточенности (симптом Дельримпля). Расстройство конвергенции, то есть потеря способности фиксировать предмет на близком расстоянии, носит название симптома Мебиуса. Характерно редкое мигание – 2–3 раза в минуту по сравнению с 3–5 в норме (симптом Штельвага). Симптом Еллинека характеризуется коричневой пигментацией век и кожи вокруг глаз. В ряде случаев наблюдается дрожание закрытых век (симптом Розенбаха), отсутствие наморщивания лба при взгляде вверх (симптом Жоффруа). Симптом Краусса выражается в сильном блеске глаз. Кроме диффузного токсического зоба этот симптом может наблюдаться при туберкулезе, ревматизме, функциональных расстройствах нервной системы, а также у здоровых людей. У некоторых больных наблюдается невозможность сощуривания глаз (Кохер). Зенгер указал на мягкую, подушкообразную припухлость век (симптом Зенгера), которая в поздних стадиях болезни может превратиться в мешкообразное свисание век. Появление глазных симптомов связано с нарушением тонуса глазных мышц. В связи с непостоянством, а также неспецифичностью значение глазных симптомов невелико. Глазные симптомы диффузного токсического зоба следует отличать от офтальмопатии (отечный экзофтальм, злокачественный экзофтальм, нейродистрофический экзофтальм, эндокринная офтальмоплегия и другие названия). Офтальмопатия обусловлена воздействием так называемого экзофтальмического фактора, который является предшественником в биосинтезе тиреотропного гормона гипофиза. Немаловажная роль отводится аутоиммунным процессам. 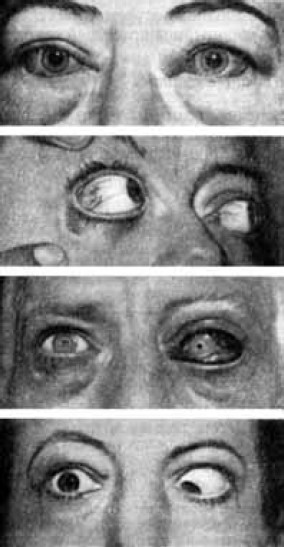 Рис. 7. Офтальмопатия Рис. 7. ОфтальмопатияВыпячивание глазного яблока и выход его из орбиты происходит в результате увеличения объема ткани, расположенной позади глазного яблока (ретробульбарно). Увеличение объема ретробульбарной ткани обусловлено отеком, лимфоцитарной и жировой инфильтрацией, венозным застоем и увеличением объема глазных мышц за счет их отека. При эндокринном экзофтальме больные жалуются на боль и давление в глазных яблоках, светобоязнь, ощущение «песка» в глазах, двоение и слезотечение. В результате паралича глазных мышц ограничивается движение глаз вверх и в стороны. Различают три степени офтальмопатии, при которых протрузия (выстоянность) глазного яблока составляет соответственно 16, 18 и 22–23 мм. При значительной офтальмопатии (III степени) глазные яблоки выступают из орбит, веки и конъюнктива отечны, воспалены, развивается кератит вследствие постоянного высыхания роговицы и изъязвления ее, что может привести к слепоте. Отек ретроорбитальной (ретробульбарной) ткани не только приводит к выталкиванию глазного яблока из глазницы – экзофтальму, но и является причиной сдавления зрительного нерва с потерей зрения, а также может вызвать тромбоз сосудов сетчатки. Эндокринная офтальмопатия чаще наблюдается после 40 лет, но может возникать в любом возрасте. Чаще страдают мужчины. Обычно офтальмопатия двусторонняя, реже (в начале заболевания) односторонняя. Офтальмопатия развивается на фоне диффузного токсического зоба, однако корреляция между тяжестью тиреотоксикоза и степенью выраженности офтальмопатии наблюдается не всегда. Эндокринная офтальмопатия возникает на фоне нормальной и даже пониженной функции щитовидной железы, при воспалительных заболеваниях железы, аутоиммунном тиреоидите. Иногда офтальмопатия возникает после хирургического лечения диффузного токсического зоба или лечения его радиоактивным йодом. Изредка офтальмопатия предшествует заболеваниям щитовидной железы. Помимо диффузного токсического зоба экзофтальм может встречаться при высокой степени близорукости, глаукоме. Он может быть семейным или врожденным. Односторонний и двусторонний экзофтальм требует специального обследования у окулиста, невропатолога, поскольку причинами его возникновения могут быть воспалительные процессы и опухоли головного мозга, врожденные аномалии черепа и т. п. Неправильно думать, что болезнь ограничивается только поражением одной щитовидной железы. При тиреотоксикозе наблюдается поражение многих систем организма. Нервно-мышечная система. В клинической картине диффузного токсического зоба расстройства центральной и периферической нервной системы занимают одно из первых мест. Выдающийся отечественный терапевт С. П. Боткин (1885) считал изменения психики наиболее существенным симптомом базедовой болезни, «более постоянным и характерным, чем зоб и пучеглазие». Лица, страдающие диффузным токсическим зобом, обычно оживлены, возбуждены, беспокойны, эмоционально лабильны. Они многословны, быстры в движениях, суетливы, торопливы, раздражительны, плаксивы, обидчивы, часто испытывают состояние страха. Самые незначительные причины могут вызвать слезы. Характерны быстрая смена настроения, отсутствие сосредоточенности, потеря возможности концентрировать внимание. Некоторые больные ни одной минуты не могут сидеть спокойно. Они легко вступают в конфликт с окружающими, становятся неуживчивыми, эгоцентричными. Ощущение беспокойства и мрачных предчувствий сменяются чувством глубокой тревоги. Могут возникать вспышки ярости. Многие больные жалуются на упорную бессонницу. Сон у них прерывистый, неглубокий, с кошмарными сновидениями. Базедова болезнь представляет собой благоприятную почву для развития психических расстройств. Иногда возникает маниакальное состояние, сменяющееся депрессивным настроением. Характерным симптомом болезни является мелкий тремор (дрожание) пальцев вытянутых вперед рук (симптом Мари). Иногда тремор рук настолько выражен, что больным удается с трудом застегнуть пуговицы, удержать в руках чашку чая, выполнить какие-либо другие точные движения. Может измениться почерк. При тяжелом тиреотоксикозе наблюдается дрожание головы, языка, опущенных век, стоп, всего тела (симптом «телеграфного столба»). Тиреотоксическое дрожание характеризуется малым размахом и быстрым ритмом. Именно тонкая форма тремора в виде быстрой мелкой дрожи характерна для базедовой болезни в отличие от неврологической патологии, при которой тремор более размашист. Ранний и частый симптом диффузного токсического зоба – мышечная слабость, которая может сопровождаться парезами и атрофией мышц. Особенно характерна слабость мышц рук, плечевого пояса, таза. Мышечная слабость (миопатия) обычно развивается медленно, в течение нескольких месяцев или лет. У больных возникают затруднения при ходьбе, подъеме по лестнице. В тяжелых случаях больной не может встать без посторонней помощи. Возникновение миопатии связано с нарушениями белкового и энергетического обмена в мышечной ткани. После успешного лечения диффузного токсического зоба миопатия исчезает. Периодический паралич (тиреотоксическая миоплегия) проявляется внезапной кратковременной приступообразной мышечной слабостью, возникающей при ходьбе или длительном стоянии. В тяжелых случаях может быть полный паралич всех скелетных мышц. Продолжительность приступа от нескольких часов до нескольких дней. Тиреотоксическая миоплегия исчезает под влиянием антитиреоидного лечения. Возникновение приступа периодического паралича связывают с понижением уровня калия в сыворотке крови. Больные имеют моложавый, юношеский вид. Если заболевание началось в детском или юношеском возрасте (до окончания роста костей), рост тела часто превышает норму. У молодых больных обычно тонкие кисти, тонкие пальцы с заостренной концевой фалангой («руки мадонны»). При тяжелых формах токсического зоба, особенно у пожилых людей, могут возникать остеопороз и повышенная ломкость костей. Это связано с нарушением белкового и фосфорно-кальциевого обмена. Кожа у больных диффузным токсическим зобом эластичная, нежная, с легким ощущением бархатистости, тонкая, прозрачная. Ее эластичность сохраняется, несмотря на потерю веса, которая сопровождает тиреотоксикоз. Морщин и вялости кожи нет. Отмечается легкое покраснение лица и шеи. В результате повышенного обмена и теплопродукции кожа может быть влажная, теплая или горячая на ощупь. Влажная, розового цвета кожа – характерный признак тиреотоксикоза. Кисти и стопы обычно теплые, в отличие от нейроциркуляторной астении. При незначительном повышении окружающей температуры или при легкой работе влажность кожи легко переходит в ощутимое потоотделение. При тяжелой форме тиреотоксикоза кожа век, подмышечных впадин, гениталий, ануса, а также в местах трения одежды может быть пигментирована. Иногда наблюдается почти диффузное коричневое окрашивание больших участков кожи или даже всего тела. Пигментация слизистых оболочек, наоборот, выявляется редко. У небольшой части больных диффузным токсическим зобом (3–4 %) возникает своеобразное поражение кожи, называемое претибиальной микседемой. Поражается кожа передней поверхности голеней, она становится отечной, утолщенной, грубой, шероховатой, с выступающими волосяными фолликулами, напоминает кожуру апельсина или свиную кожу. Изменения кожи часто сопровождаются значительным покраснением и зудом. Эти опухшие места чувствительны к давлению, но надавливание пальцем не вызывает ямки. Ноги выглядят при этом отечными и имеют бесформенный вид. При биопсии (микроскопическом исследовании) этих участков кожи обнаруживают изменения, характерные для гипотиреоза. Причина развития претибиальной микседемы не выяснена. Иногда она появляется (так же, как и офтальмопатия) через несколько месяцев после хирургического лечения диффузного токсического зоба или лечения его радиоактивным йодом. Подкожная жировая клетчатка у большинства больных диффузным токсическим зобом развита слабо. Несмотря на хороший или даже повышенный аппетит, больные худеют. В течение нескольких месяцев они могут потерять в весе 10–15 кг и более. При тяжелых формах тиреотокскоза, в запущенных, вовремя не диагностированных или плохо леченных случаях развивается резкое истощение – кахексия. Объясняется это значительным повышением процессов обмена, усиленным сгоранием жировых запасов и потерей воды. В редких случаях больные диффузным токсическим зобом могут иметь избыточный вес (так называемый «жирный Базедов»). При тиреотоксикозе страдают придатки кожи. Волосы тонкие, ломкие, легко выпадают. Рост волос на теле, в подмышечных впадинах и других местах скудный. Повышена ломкость ногтей, наблюдается их продольная исчерченность. Повышение обмена веществ под влиянием тиреоидных гормонов увеличивает образование тепла. Больные постоянно испытывают чувство жара, ощущают тягостные приливы, поты (выступающие иногда только на одной половине тела), часто столь обильные, что больные буквально обливаются ими, особенно если приходится выполнять даже незначительную работу. Больные плохо переносят жару, инсоляцию, лучше чувствуют себя на холоде. Ночью больные спят, не укрываясь одеялом, под одной простыней. Этот феномен носит название симптома простыни. Воздействие тиреоидных гормонов на центр терморегуляции приводит к «термоневрозу», нарушению терморегуляции и повышению температуры до субфебрильных цифр (37,3-37,6 °C). Субфебрилитет наблюдается преимущественно при средних и тяжелых формах тиреотоксикоза. Не следует, однако, забывать, что такая температура может наблюдаться при целом ряде заболеваний, в основном воспалительного характера. Субфебрильную температуру при исхудании и сердцебиениях, не имеющую других патологических оснований, не объяснимую ни клиническими, ни рентгенологическими и другими исследованиями, многие клиницисты считают одним из основных симптомов тиреотоксикоза. Нередко больной человек с нераспознанным заболеванием щитовидной железы вынужден длительное время обращаться в поликлинику, пытаясь решить проблемы со здоровьем в кабинете терапевта или кардиолога. К сожалению, далеко не всегда эти обращения завершаются своевременной диагностикой патологии щитовидной железы. Это связано с тем, что заболевания щитовидной железы сопровождаются сердечными расстройствами, которые больше всего и раздражают больного, мешают нормально существовать, снижают качество жизни. Сердечно-сосудистая система. Кардиальные проявления столь характерны для тиреотоксикоза, что существует даже термин «тиреотоксическое сердце» – синдром, включающий все многообразие сердечной деятельности при этом заболевании. Расстройства сердечной деятельности проявляются прежде всего тахикардией – увеличением частоты сердечных сокращений. Тахикардия в пределах 90-120, достигающая иногда 160 сокращений в минуту, является ранним и постоянным признаком тиреотоксикоза. Существует правило: без тахикардии нет тиреотоксикоза. В отличие от тахикардии неврогенного происхождения при диффузном токсическом зобе тахикардия постоянная и стойкая. Она сохраняется в покое, во время сна, при этом имеет склонность увеличиваться при физической нагрузке. Иногда тахикардия может отсутствовать, но этому факту следует искать объяснение. У пожилых пациентов отсутствие тахикардии может быть обусловлено ишемическим поражением синусового узла, у молодых мужчин – предшествующей брадикардией (например, у спортсменов). В результате увеличения основного обмена тканям требуется большое количество кислорода, поэтому сердце работает с повышенной нагрузкой. Увеличивается минутный объем крови (количество крови, выбрасываемое сердцем в 1 минуту), повышается скорость кровотока. В норме минутный объем составляет 5–6 л, а при токсическом зобе увеличивается до 30 л и более. Тоны сердца громкие, часто прослушивается систолический шум, связанный с ускорением кровотока. При легкой форме заболевания артериальное давление (АД) обычно нормальное. Затем систолическое (максимальное) АД повышается до 150–160 мм рт. ст., диастолическое (минимальное) АД – понижается до 50–60 мм рт. ст., из-за чего увеличивается пульсовое давление – размах между максимальным и минимальным давлением. Подъем систолического давления связан со значительным увеличением сердечного выброса, понижение диастолического – с расширением периферических сосудов под влиянием тиреоидных гормонов. В сердечной мышце под влиянием тиреоидных гормонов происходит усиленный распад белка, снижается его синтез, уменьшается запас энергии. Глубокие обменные нарушения в сердечной мышце вызывают тиреотоксическую дистрофию миокарда, описанную выдающимся отечественным кардиологом Г. Ф. Лангом еще в 1936 г. При тяжелой форме токсического зоба у 10–20 % больных возникает тахисистолическая форма мерцательной аритмии, то есть мерцание предсердий с частым сокращением желудочков (до 140–170 в минуту). Тахикардия, или пароксизмы (приступы) мерцательной аритмии, иногда являются единственным проявлением тиреотоксикоза. Более частое возникновение мерцательной аритмии у лиц пожилого возраста обусловлено, по-видимому, сочетанием тиреотоксической дистрофии миокарда с сопутствующим бессимптомно текущим атеросклеротическим кардиосклерозом. Мерцательная аритмия у больных у больных с тиреотоксикозом имеет следующие особенности. 1. Она чаще имеет пароксизмальный (приступообразный) характер, по крайней мере на ранних стадиях болезни. 2. Она хуже поддается лечению сердечными гликозидами (дигоксин, изоланид, целанид); она может исчезать спонтанно по мере нормализации функции щитовидной железы. Тиреотоксическая дистрофия миокарда проявляется и различного рода кардиалгиями (болями в области сердца), среди которых выделяют синдром метаболической стенокардии. Она возникает в связи с повышенным потреблением кислорода мышцей сердца при неизмененных коронарных сосудах. Метаболическая стенокардия проявляется приступами загрудинных болей не только при физическом напряжении, но и в покое и даже у лиц относительно молодого возраста. Характерно, что метаболическая стенокардия крайне редко осложняется инфарктом миокарда и проходит при эффективном лечении тиреотоксикоза. Инфаркт миокарда при базедовой болезни развивается очень редко и, как правило, у больных пожилого возраста. Это объясняется уменьшением склонности к тромбообразованию, снижением уровня холестерина в крови. Тахикардия и мерцательная аритмия, сочетаясь с дистрофическими изменениями миокарда, нарушениями гемодинамики, присущими тиреотоксикозу, приводят к тяжелой сердечной недостаточности: увеличивается и уплотняется печень, возникают отеки на ногах, появляются асцит, гидроторакс (скопление жидкости в брюшной и грудной полостях. Сердечная недостаточность наблюдается у 15–25 % больных тиреотоксикозом тяжелой степени и является основной причиной гибели этих больных. В тоже время сердечно-сосудистые нарушения обычно исчезают после эффективного лечения, если только они обусловлены тиреотоксикозом. Органы дыхания. Существенных изменений органов дыхания при тиреотоксикозе не отмечено. Повышенная потребность тканей в кислороде увеличивает частоту дыхания и общую вентиляцию (минутный объем дыхания). Больные токсическим зобом, особенно при тяжелой его форме, подвержены воспалению легких. Желудочно-кишечный тракт при диффузном токсическом зобе поражается достаточно часто, изменения находят у 30–60 % больных. Затруднения глотания, вызванные давлением на пищевод увеличенного зоба, редко являются предметом жалоб. Часто встречается сухость во рту. Большинство клинических описаний токсического зоба подчеркивают потерю веса при хорошем аппетите. У больных отмечается то волчий аппетит, то (при тяжелых формах тиреотоксикоза) отсутствие аппетита. Изменения аппетита связывают с нарушением секреции желудочного сока. В начале заболевания секреция повышена, а в последующем снижена. Многих больных изнуряют частые и необычайно упорные поносы, не поддающиеся лечению. Иногда это только учащенная дефекация, стул остается оформленным. По мере нарастания тяжести заболевания стул становится жидким, обильным. Возникновение поносов обусловлено усилением перистальтики (двигательной активности) кишечника, понижением кислотности желудочного сока и снижением секреторной функции поджелудочной железы по выработке пищеварительных ферментов. Иногда стул содержит большое количество жира. Патологические примеси в кале (кровь, гной) отсутствуют. Тошнота и рвота указывают на тяжелую форму заболевания. Наличие любого патологического симптома со стороны системы пищеварения считается достаточно серьезным признаком. Иногда у больных диффузным токсическим зобом возникают острые боли в животе, которые симулируют аппендицит, желчно-каменную болезнь, панкреатит ит.п. При тиреотоксикозе в патологический процесс вовлекается печень, что объясняется усиленной инактивацией (распадом) в ней тиреоидных гормонов. В той или иной степени нарушаются все ее функции. Тяжелым, но достаточно редким осложнением заболевания является развитие токсического гепатита. В ряде случаев развивается желтуха, которую рассматривают при тиреотоксикозе как грозный симптом, свидетельствующий о функциональной недостаточности печени. Почки и мочевыделительная система при диффузном токсическом зобе существенно не страдают. Увеличивается количество выделяемой мочи, усилено выделение с мочой кальция. При тиреотоксикозе нарушается функция и других желез внутренней секреции, в частности надпочечников, вилочковой железы. Часто страдает половая система. У девочек наблюдается задержка менструаций и появления вторичных половых признаков. При тяжелом течении тиреотоксикоза у женщин развиваются нарушения менструального цикла (гипо– и аменорея), снижение полового влечения. При тяжелых формах заболевания могут возникать дегенеративные изменения в яичниках и матке. Наблюдаются выкидыши и бесплодие. У мужчин, страдающих диффузным токсическим зобом, иногда наблюдается увеличение молочных желез – гинекомастия. Она связана с пониженным распадом женских половых гормонов, имеющихся в небольшом количестве и в организме мужчин. Гинекомастия исчезает при лечении тиреотоксикоза. При тяжелых формах тиреотоксикоза у мужчин снижаются либидо (половое влечение) и потенция. Изменения крови. При тяжелой форме диффузного токсического зоба может быть угнетена функция костного мозга. В связи с этим развиваются анемия и лейкопения (уменьшение количества красных и белых кровяных телец). Исследование гормонов выявляет существенное увеличение тироксина (Т4) и трийодтиронина (Тз), снижение уровня тиреотропного гормона гипофиза (ТТГ). Существуют следующие критерии для оценки тяжести тиреотоксикоза. Тиреотоксикоз I степени сопровождается нерезко выраженной симптоматикой, пульс не более 100 ударов в минуту, основной обмен не превышает +30 %. Для тиреотоксикоза II степени характерны отчетливо выраженная симптоматика, снижение массы тела, тахикардия 100–120 ударов в минуту, основной обмен от +30 до +60 %. При тиреотоксикозе III степени наблюдается выраженный дефицит массы тела, тахикардия свыше 120 ударов в минуту, мерцательная аритмия, сердечная недостаточность, поражение печени, основной обмен превышает +60 %. Чем опасен нелеченый тиреотоксикоз? Необходимо знать и помнить: неправильное лечение или его отсутствие могут привести к развитию серьезных неприятностей в виде развития тиреотоксического криза. Возникает это грозное осложнение диффузного токсического зоба в основном у женщин, при тяжелой форме болезни, в теплое время года. Провоцирующими факторами могут быть самые различные стрессовые ситуации (физическая или психическая травма), инфекционные заболевания, такие как ангина, грипп, ОРЗ, воспаление легких и т. д. Кроме того, лечебные мероприятия, связанные с хирургическим вмешательством на щитовидной железе или других органах, также могут спровоцировать это осложнение. Неумелое и грубое обследование железы руками при осмотре врачом нередко служит пусковым моментом, после чего резко усиливаются проявления тиреотоксикоза. Особенно важно знать, что женщины в период беременности и родов без своевременной и правильной коррекции тиреотоксикоза склонны к развитию криза. Нелишним будет сказать, что лечение токсического зоба радиоактивным йодом или резкая отмена тиреостатических препаратов также могут спровоцировать возникновение этого грозного осложнения. Таким образом, можно сгруппировать причины, провоцирующие развитие тиреотоксического криза следующим образом:
Клинические проявления тиреотоксического криза обусловлены действием тиреоидных гормонов, катехоламинов и резким дефицитом гормонов коры надпочечников. 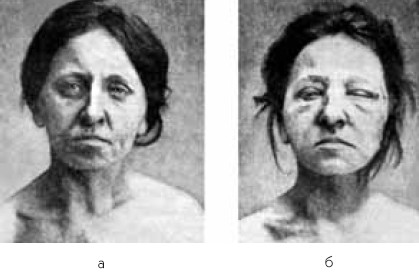 Рис. 8. Больная базедовой болезнью во время тиреотоксического криза Рис. 8. Больная базедовой болезнью во время тиреотоксического кризаКриз в большинстве случаев развивается остро и проявляется внезапным усилением всех симптомов тиреотоксикоза. Усиливается психическое и двигательное беспокойство. Больные чрезвычайно возбуждены, испытывают страх смерти. Температура тела повышается до 38–40 °C. Аппетит отсутствует, часто наблюдаются тошнота, рвота (иногда неукротимая), боли в животе, желтуха. Кожа горячая на ощупь, мокрая от профузного (проливного) пота. Развивается мышечная адинамия. Лицо больного маскообразное, с застывшим выражением ужаса, на фоне гиперемии (покраснения) появляется синюшный оттенок кожи лица и шеи. Дыхание частое и глубокое, развивается удушье. Пульс резко учащается – до 160–200 ударов в минуту. Часто возникает аритмия: приступообразная форма мерцательной аритмии, экстрасистолия. Развивается острая сердечно-сосудистая недостаточность вплоть до отека легких. Артериальное давление снижается. При дальнейшем развитии криза возникают спутанность сознания, заторможенность, галлюцинации, бред, которые являются предвестниками тиреотоксической комы, которая почти всегда заканчивается гибелью больного. Неблагоприятным прогностическим признаком считается желтуха, появление которой угрожает развитием острой печеночной недостаточности. Наиболее опасны сердечно-сосудистые нарушения. Острая сердечная недостаточность является причиной летального исхода в 30–50 % случаев. Продолжительность тиреотоксического криза от его начала до летального исхода варьирует от 36 до 48 часов. Если больной перенес этот критический период, то шансы на выздоровление достаточно велики. Какие же исследования и в каком объеме должны быть назначены больному с тиреотоксикозом? Обязательные исследования: Лечение диффузного токсического зоба Для лечения диффузного токсического зоба применяют тиреостатические препараты, препараты йода, радиоактивный йод, хирургическое вмешательство. Выбор лечения для каждого больного индивидуален и зависит от тяжести заболевания, сопутствующей патологии, возраста больного. Независимо от вида терапии больной токсическим зобом должен получать полноценное питание с большим количеством белка и витаминов, лекарственные средства, уменьшающие возбудимость нервной системы. Тиреостатические препараты (мерказолил, тиоурацил) блокируют синтез тиреоидных гормонов. Длительность приема и дозу определяет врач. При назначении тиреостатиков желательно соблюдение целого ряда условий.
Явления тиреотоксикоза, как правило, полностью исчезают в течение 2–3 недель при приеме полной терапевтической дозы мерказолила 50–60 мг в день при тяжелой форме болезни и 30–40 мг при токсическом зобе средней тяжести. Лечение проводят под контролем пульса и массы тела, урежение и нормализация пульса, а также прибавка в весе свидетельствуют о снятии явлений тиреотоксикоза. Обычно через 2–3 недели дозу мерказолила снижают, но больной длительно (от нескольких месяцев до полутора лет) должен находиться на поддерживающей терапии. Длительное лечение токсического зоба требует тесного контакта и большого терпения со стороны врача и больного. Больной должен понимать всю важность приема мерказолила. Преждевременная отмена препарата приводит к рецидиву тиреотоксикоза (иногда тиреотоксическому кризу) и необходимости назначать вновь высокие дозы антитиреоидных веществ. Наиболее опасное осложнение при лечении мерказолилом – снижение числа лейкоцитов. При этом может развиться заболевание крови – агранулоцитоз, протекающий в виде агранулоцитарной ангины с высокой температурой, болью и покраснением горла. Агранулоцитоз чаще возникает при одновременном приеме мерказолила с лекарствами, угнетающими функцию костного мозга. Поэтому при лечении больных тиреостатиками запрещается прием анальгина, амидопирина, сульфаниламидных препаратов. Лечение мерказолилом проводят под обязательным контролем исследования крови (1 раз в 10 дней). Следует помнить, что лечение диффузного токсического зоба у беременных представляет собой сложную задачу и имеет свои особенности.
Лечение препаратами йода проводят обычно у больных токсическим зобом легкой формы. При отсутствии эффекта назначают мерказолил. Препараты йода применяют и при тяжелой форме токсического зоба (наряду с мерказолилом) при наличии экзофтальма и подготовке к операции. Лечение радиоактивным йодом основано на способности ткани щитовидной железы захватывать йод. В результате в щитовидной железе происходит накопление радиоактивного йода в большей концентрации, чем в других органах. Радиоактивный йод разрушает ткань железы, и функция ее снижается. Основные трудности заключаются в подборе дозы радиоактивного препарата. В процессе разрушения железы (обычно через 1–2 недели после приема радиоактивного йода) количество тиреоидных гормонов в крови увеличивается и могут усилиться симптомы тиреотоксикоза вплоть до развития тиреотоксического криза. Поэтому лечение радиоактивным йодом проводят в комбинации с тиреостатиками. Лечение радиоактивным йодом показано больным старше 40–50 лет при отказе их от операции, при наличии тяжелых сопутствующих заболеваний, рецидивах токсического зоба. Абсолютным противопоказанием к лечению радиоактивным йодом является беременность и период кормления грудью, так как радионуклид поглощается щитовидной железой плода и ребенка. Противопоказано лечение детям: у детей радиоактивный йод способствует возникновению узлов и новообразований в щитовидной железе. Хирургическое лечение показано при тиреотоксикозе тяжелой степени, значительном увеличении щитовидной железы, отсутствии эффекта консервативной терапии, в том числе у детей и беременных. Оперативное лечение осуществляется в соответствии с рядом принципов.
Производится субтотальная резекция (почти полное удаление) щитовидной железы. Хорошо разработанная техника операции и правильная предоперационная подготовка свели в настоящее время к нулю послеоперационную смертность. Гипотиреоз Гипотиреоз – заболевание, обусловленное снижением функции щитовидной железы. Отечная форма заболевания носит название микседемы (слизистого отека). Гипотиреоз встречается у женщин в 4–7 раз чаще, чем у мужчин. Страдают преимущественно люди пожилого возраста, хотя гипотиреоз может иметь место в любом возрасте – от рождения и до старости. Заболевание, возникшее в раннем детском возрасте и сопровождающееся задержкой психического и физического развития, носит название кретинизма. Гипотиреозом страдают от 1,5 до 2 % женщин и около 0,2 % мужчин. Среди людей старше 60 лет распространенность заболевания выше: стертые формы обнаруживаются у 6 % женщин и 2,5 % мужчин. Заболевание было описано Галлом в 1873 г. Термин «микседема» введен в практику в 1878 г. Ордом. Он связал слизистый отек кожи и подкожной клетчатки со снижением функции или атрофией щитовидной железы. Кохер и Реверден (1882) описали симптомы микседемы после удаления железы. Наиболее полную клиническую характеристику гипотиреоза и микседемы дал в своих клинических лекциях С. П. Боткин (1883–1887). Различают первичный, вторичный и третичный гипотиреоз. При первичном (тиреогенном) гипотиреозе местом локализации патологического процесса является щитовидная железа, при вторичном – гипофиз, при третичном – гипоталамус. У абсолютного большинства больных (95 %) отмечается первичный гипотиреоз и лишь у 5 % – вторичный и третичный.
Вторичный гипотиреоз является следствием заболеваний гипофиза со снижением его функций. Может быть изолированная недостаточность тиреотропного гормона (врожденная и приобретенная) или секреция биологически неактивного ТТГ. Третичный гипотиреоз обусловлен первичным поражением гипоталамических центров, секретирующих тиреотропин-рилизинг-гормон (тиролиберин). В основе развития гипотиреоза лежит длительный и выраженный дефицит специфического действия тиреоидных гормонов со снижением окислительных процессов и термогенеза. Имеются убедительные данные о возможности развития гипотиреоза в результате аутоиммунной агрессии на собственный тиреоглобулин. Существует и так называемый периферический гипотиреоз, вызванный неспособностью тканей использовать тиреоидные гормоны. Недостаток гормонов щитовидной железы приводит к нарушению всех видов обмена: белкового (понижение синтеза и распада белка), углеводного (повышенная устойчивость к углеводам, наклонность к гипогликемии – к низкому уровню сахара в крови), липидного (увеличение в крови липопротеидов и холестерина), водно-солевого (задержка воды и хлорида натрия в тканях). Накопление продуктов обмена ведет к тяжелым функциональным нарушениям центральной нервной системы, эндокринной, сердечно-сосудистой, пищеварительной и других систем, а также дистрофии и своеобразному слизистому отеку различных тканей и органов. Гипотиреоз, как и тиреотоксикоз, имеет характерные клинические проявления. Клиническая картина гипотиреозаЗаболевание развивается медленно, постепенно. Самой ранней жалобой больных гипотиреозом является плохая переносимость низкой температуры – зябкость. В противоположность пациентам с тиреотоксикозом они тепло одеваются, кутаются, ночью спят под несколькими одеялами. Больных беспокоят также слабость, утомляемость, сонливость, снижение памяти. Они отмечают боли в мышцах и суставах, запоры, прибавку в весе, сухость кожи, одышку, отечность. Характерный вид имеет лицо больного: мимика бедна, невыразительна. Лицо одутловато, отечно, маскообразно, черты лица грубые, нос утолщен, щеки дряблые, отвисшие. Отечные подушечки вокруг глаз, припухшие верхние и нижние веки почти закрывают глазную щель. Блеск глаз отсутствует. Цвет кожи бледный, восковидный, иногда с синюшным оттенком. Выражение лица сонное, взгляд тупой, безжизненный. 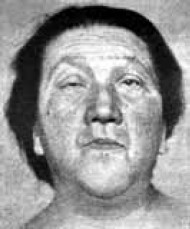 Рис. 9. Больная гипотиреозом Рис. 9. Больная гипотиреозомНаблюдаются увеличение и отечность языка с вдавлениями от зубов по его краям. Артикуляция нарушена, речь больного невнятная, замедленная. Речь замедляется также вследствие торможения центральных нервных процессов. Из-за отечности слизистой оболочки гортани и голосовых связок голос становится низким, хриплым. Набухание слизистой оболочки носа нарушает носовое дыхание. Отек слухового нерва, евстахиевой трубы, барабанной перепонки и других образований слухового аппарата вызывают ухудшение слуха, что заставляет больного обратиться к лор-специалисту.  Рис. 10. Лицо больной микседемой Рис. 10. Лицо больной микседемойОтмечается отечность в надключичной области, на тыльной поверхности кистей и стоп. Пальцы рук становятся грубыми и толстыми. Утолщены предплечья и голени. К этому присоединяется припухлость боковых частей шеи, что вместе с избыточной массой тела придает больному приземистый вид. Масса тела увеличена из-за задержки жидкости в организме. Кожа отличается крайней сухостью. На ощупь она грубая, шероховатая, шелушащаяся, толстая, холодная, на вид – бледная, с желтоватым оттенком. Изменения кожи обусловлены недостаточностью ее кровоснабжения, а желтый оттенок – избытком каротина (предшественника витамина А, синтез которого нарушен). Отеки больных гипотиреозом имеют своеобразный характер. Они плотновато-тестоватой консистенции. В отличие от сердечных или почечных отеков они не дают углубления при надавливании пальцем. Это объясняется тем, что они возникают не вследствие задержки воды в подкожной клетчатке, а вследствие скопления муциноподобного (слизеобразного) вещества. Само слово «микседема» в переводе на русский язык означает «слизистый отек». Микседематозный отек представляет собой внеклеточное отложение мукополисахаридов, резко увеличивающих гидрофильность тканей. Гипотиреоз сопровождается накоплением муцинозной жидкости в полостях тела (в грудной клетке, околосердечной сумке, брюшной полости). В большинстве случаев изменены придатки кожи. Волосы отличаются ломкостью и сухостью, они тусклые, тонкие, легко выпадают, медленно растут. Выпадение волос иногда до неузнаваемости изменяет наружность больных. Поражены могут быть все покрытые волосами части тела, в некоторых случаях больные теряют брови, ресницы, бороду. Характерно выпадение волос наружной части бровей (симптом Хертохе). Такие же изменения могут поражать и ногти: они становятся тонкими, ломкими, с поперечной или продольной исчерченностью. Зубы крошатся и выпадают, десны кровоточат. Щитовидная железа при гипотиреозе может быть самых различных размеров – от аплазии до большого зоба, иногда с узлами в ее ткани. Гипофункция щитовидной железы очень рано проявляется нарушением функции центральной нервной системы, и прежде всего психики больного: снижается интеллект, интерес к окружающему, ухудшается память. Появляются быстрая психическая утомляемость, апатия, повышенная потребность в сне. Все эти явления нарастают по мере прогрессирования заболевания. В то же время могут быть раздражительность, беспокойство. Лишенные аффектов, без интереса к событиям окружающей жизни больные пребывают в своеобразном летаргическом состоянии, «спячке», им даже надо напоминать о еде и питье. На энцефалограмме отмечается снижение биоэлектрической активности мозга. Иногда развиваются настоящие психозы депрессивного и реже маниакального характера, сопровождающееся припадками гнева, ярости («микседематозное сумасшествие»). Изменения периферической нервной системы проявляются радикулитами, парестезиями (мурашки по коже). Реже выявляются нистагм, атаксия. Частым и ранним симптомом гипотиреоза являются болезненные судороги и тянущие боли в мышцах. Судороги могут быть вызваны поворотом головы больного, поднятием руки, изменением положения тела в постели ночью. Сухожильные рефлексы снижены, вялые. Регистрация ахиллова рефлекса (рефлекса пяточного сухожилия) дает характерную кривую, которая может служить диагностическим признаком гипотиреоза. При гипотиреозе может развиться миопатия с увеличением или уменьшением объема мышц. Гипертрофированные (увеличенные в объеме) мышцы плотны на ощупь, иногда болезненны. В начальный период заболевания мышечная сила может быть увеличена, в последующем отмечаются утомляемость и слабость мышц. Атрофическая форма гипотиреоидной миопатии характеризуется слабостью мышц. Нарушается терморегуляция, понижается температура тела. Гипотермия является следствием низкого основного обмена и неадекватного образования тепловой энергии. Основной обмен снижен в пределах от -15 % до -25 %. Величины ниже, чем 40 %, наблюдаются редко даже в тяжелых случаях и обычно указывают на заболевание гипофиза. Сердечно-сосудистая система. Как и при тиреотоксикозе, больные со сниженной функцией щитовидной железы жалуются на сердце. Они нередко обращаются к кардиологу, однако при этом далеко не всегда могут решить свои проблемы. Большинство больных гипотиреозом все же следует рассматривать как сердечных больных. Если субъективные ощущения больных, за исключением жалоб на умеренную одышку, не представляют ничего серьезного, то объективная картина в большинстве случаев ярко выражена и характерна. Классическое описание поражения сердца при гипотиреозе дал немецкий профессор Г. Цондек в 1918 г. Им же был введен термин «микседематозное сердце» и подробно описаны электрокардиографические изменения при этом заболевании. В сердечной мышце, как и в других тканях, снижен уровень обменных процессов, уменьшено потребление кислорода миокардом, имеется отек мышечных волокон, в околосердечной сумке может накапливаться жидкость. Снижение обменных процессов в периферических тканях уменьшает требования к сердечной мышце, и в соответствии с этим уменьшается работа сердца: снижается сердечный выброс, уменьшается скорость кровотока. Уменьшается также объем крови, циркулирующей в сосудистом русле. Пульс замедлен до 60–40 ударов в минуту. Тоны сердца глухие. Согласно описанию Г. Цондека, «сердечные тоны микседематиков поразительно тихи». Артериальное давление может быть нормальным, пониженным или умеренно повышенным. При специальных исследованиях (электрокардиография, рентгенологическое исследование) обнаруживают малый вольтаж зубцов ЭКГ, вялые, поверхностные сокращения сердца при рентгеноскопии. Аритмии сердца наблюдаются редко, чаще обнаруживают нарушения проводимости. При гипотиреозе, особенно у больных среднего и пожилого возраста, часто возникает выраженный атеросклероз с развитием ишемической болезни сердца. Лечение тиреоидными гормонами может усилить проявления стенокардии, поскольку при этом увеличивается потребность миокарда в кислороде. У больных гипотиреозом повышается активность в крови сердечных ферментов, в частности креатинфосфокиназы, что может привести к гипердиагностике инфаркта миокарда. Микседема во многих отношениях напоминает картину декомпенсированной недостаточности сердца. Однако, по мнению многих клиницистов, сердечная недостаточность в случаях неосложненной микседемы встречается редко (если вообще встречается) и может иметь место при сопутствующей артериальной гипертензии или после инфаркта миокарда. Желудочно-кишечный тракт. Больные гипотиреозом отмечают снижение аппетита, тошноту, упорные запоры, сопровождающиеся вздутием живота, что связано с понижением двигательной активности кишечника. Иногда у больных возникает паралич кишечника, который может быть принят за кишечную непроходимость. В таких случаях не следует спешить с оперативным лечением до установления правильного диагноза, так как больные очень плохо переносят хирургическое вмешательство. При микседеме выявляются морфологические изменения слизистой оболочки желудка в виде атрофии и отечности. Двигательная и секреторная деятельность желудка снижены, наблюдается гипо– и ахлоргидрия (снижение или отсутствие в желудочном соке соляной кислоты). В печени изменения незначительны. Органы дыхания. Существенных нарушений функции органов дыхания нет, но больные гипотиреозом склонны к простудным заболеваниям верхних дыхательных путей и пневмонии (воспалению легких). Пневмония протекает обычно вяло, без повышения температуры. Частые острые респираторные инфекции обусловлены сниженной реактивностью организма. При инструментальном исследовании выявляется уменьшение жизненной емкости легких. Мочевыделительная система. Нарушения функции почек при тяжелом гипотиреозе проявляется снижением клубочковой фильтрации. При нагрузке жидкостью почки не способны увеличивать количество выделяемой мочи. Кровь. У больных гипотиреозом достаточно часто выявляется анемия (малокровие). Нарушение всасывания железа в кишечнике часто приводит к развитию ги-похромной железодефицитной анемии. Гипотиреоз нередко сочетается с пернициозной (В12– дефицитной анемией). Число лейкоцитов и тромбоцитов не изменено. При гипотиреозе снижены поглощение радиоактивного йода щитовидной железой, уровень связанного с белком йода. Содержание тироксина и трийодтиронина в крови ниже нормы, уровень тиреотропного гормона гипофиза повышен (при первичном гипотиреозе). Эндокринная система. Помимо типичной картины, отражающей сниженную функцию щитовидной железы у больных гипотиреозом отмечают снижение функции надпочечников. В большинстве случаев отмечаются и расстройства со стороны половой сферы, которые проявляются в виде ослабления полового влечения. Репродуктивная способность при гипотиреозе снижена. У женщин нарушается менструальный цикл, менструации могут быть обильными и длительными (меноррагии) или, наоборот, скудными, реже наблюдается их отсутствие (аменорея). При тяжелой форме гипотиреоза наступает бесплодие, бывают выкидыши и мертворождения. У мужчин наблюдается расстройство сперматогенеза, снижение потенции вплоть до импотенции. Гипотиреоидная комаСамым грозным и тяжелым осложнением гипотиреоза является гипотиреоидная кома, которая развивается у нелеченых или плохо леченных больных с тяжелой формой заболевания. Она наблюдается чаще у женщин пожилого и старческого возраста (60–80 лет) в холодное время года. Провоцирующими факторами являются стрессовые ситуации: охлаждение, кровотечение, инфаркт миокарда, мозговые сосудистые нарушения, психические и физические травмы (в том числе оперативные вмешательства), инфекции. Воспаление легких, которое у больных гипотиреозом протекает вяло, без лихорадки, тахикардии, изменений картины крови, часто приводит к гипотиреоидной коме. Развитию комы способствует прием некоторых лекарственных препаратов в обычных терапевтических дозах (успокаивающие, снотворные, наркотические средства). Гипотиреоидная кома – квинтэссенция основных симптомов гипотиреоза. Стойкий дефицит тиреоидных гормонов приводит к нарушению всех видов обмена и тяжелой гипоксии мозга. Чаще коматозное состояние развивается постепенно, но возможно и бурное его развитие, когда преобладает мозговая симптоматика или сосудистая недостаточность с резким падением артериального давления. У больного нарастают сонливость, заторможенность, переходящая в коматозное состояние. Потеря сознания сопровождается значительным урежением пульса (иногда до 30 ударов в минуту), артериальной гипотензией, плохо реагирующей на лекарственные препараты. Снижается температура тела (до 35 °C и ниже, иногда до 23–24 °C), что является неблагоприятным прогностическим признаком. При сопутствующих инфекционно-воспалительных заболеваниях температура может быть слегка повышена. Выражены внешние характерные признаки гипотиреоза и микседемы: желтовато-бледное одутловатое лицо с отеками век, губ, щек; грубая холодная сухая кожа, плотные тестоватой консистенции отеки, хриплый голос и др. Тоны сердца глухие, пульс редкий, слабый. Накопление большого количества жидкости в околосердечной сумке иногда вызывает тампонаду сердца. Урежается дыхание. Вследствие недостаточной вентиляции легких нарушается газообмен, происходит задержка выведения углекислого газа и накопление его в крови. Снижается поступление в организм кислорода, что усиливает гипоксию мозга. Нарушения газового состава крови вызывают дыхательный ацидоз, смещение активной реакции крови (Рн) в кислую сторону, что, в свою очередь, утяжеляет состояние больного. Гиперкапния (увеличение содержания углекислого газа в крови) оказывает токсическое действие на центральную нервную систему и может усугублять мозговые расстройства (гиперкапническая кома). Вследствие артериальной гипотонии значительно снижается почечный кровоток и клубочковая фильтрация, что может привести к олигурии (малому выделению мочи) и даже анурии (отсутствию мочи). Атония гладкой мускулатуры мочевого пузыря проявляется острой задержкой мочи, особенно у больных пожилого возраста и с увеличенной предстательной железой. Низкая двигательная активность кишечника, слабая перистальтика вызывают динамическую или механическую кишечную непроходимость. В редких случаях у больных, находящихся в гипотиреоидной коме, развивается асцит со скоплением муцинозной жидкости в брюшной полости, не поддающийся действию мочегонных препаратов и устраняемый введением тиреоидных гормонов. Прогрессирующее ухудшение состояния сопровождается дальнейшим снижением температуры тела, гиповентиляцией легких, нарастанием сердечной слабости, гипотонии, гипоксии мозга с нарушением деятельности жизненно важных центров – дыхательного и сосудо-двигательного. Гипотиреоидная кома является тяжелым и опасным осложнением. Несмотря на проводимую терапию, погибает около 50 % больных. Непосредственной причиной смерти обычно является нарастающая сердечно-сосудистая и дыхательная недостаточность. Клиническая картина гипотиреоза зависит от степени гипофункции щитовидной железы и длительности заболевания. Выраженная картина заболевания очень характерна и распознается при одном взгляде на больного. Очень важно диагностировать стертые субклинические формы заболевания, которые наблюдаются часто и своевременно не диагностируются. Такие стертые формы гипотиреоза особенно характерны для пожилых пациентов, у которых снижение функции щитовидной железы обычно развивается в результате перенесенного и нередко не диагностированного аутоиммунного ти-реоидита. Гипотиреоз достаточно часто не распознается и не лечится. В этих случаях он протекает под маской других заболеваний. Чаще всего вместо гипотиреоза ошибочно выставляют диагноз какого-либо сердечно-сосудистого заболевания. Среди наиболее часто встречающихся следует выделить следующие: Лечение гипотиреоза Основным методом лечения гипотиреоза является заместительная терапия гормонами щитовидной железы, то есть введение в организм недостающих гормонов. Заместительная терапия необходима для поддержания нормального обмена веществу больных гипотиреозом любой этиологии. Для лечения применяют оба гормона щитовидной железы – тироксин и трийодтиронин. Заместительная терапия при микседеме предложена Мурреем в 1891 г. Он использовал экстракт щитовидной железы домашних животных (крупного рогатого скота). В настоящее время препарат тиреоидин (высушенная железа животных) почти не применяется. Этот препарат плохо стандартизирован по содержанию тиреоидных гормонов, что затрудняет подбор адекватной дозы. В настоящее время имеется достаточно большой выбор синтетических препаратов тиреоидных гормонов, эффективных и безопасных: левотироксин (L-тироксин), трийодтиронин, комбинированные препараты (тиреокомб, тиреотом), содержащие оба гормона. Таблица 7. Клиническая фармакология препаратов тиреоидных гормонов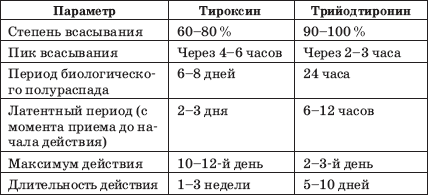 Препаратом выбора для лечения гипотиреоза является L-тироксин. Он восстанавливает количество тироксина, связанного с белками йода, а его постоянная конверсия (превращение) в трийодтиронин создает минимальные колебания этого биологически более активного гормона в крови. L-тироксин входит в число пяти наиболее часто выписываемых лекарственных препаратов в США и ряде стран Западной Европы. Адекватность заместительной терапии оценивается, с одной стороны, с помощью клинических симптомов (отсутствие признаков гипо– и гипертиреоза), с другой – данных биохимического исследования крови и гормонального статуса (нормальный уровень ТТГ, тиреоидных гормонов, холестерина и др.). Начальные дозы тиреоидных гормонов назначают в зависимости от степени тяжести тиреоидной недостаточности, возраста больного, наличия сопутствующих заболеваний. У большинства больных первичным гипотиреозом эффективной компенсации заболевания можно достичь назначением тироксина в дозе около 1,6 мкг на килограмм веса. При значительном ожирении расчет следует делать на идеальный вес. Всю суточную дозу препарата принимают однократно утром. Во время беременности дозу тироксина увеличивают, так как в этот период потребность в гормоне возрастает. Сразу после родов дозу тироксина уменьшают. При лечении больных гипотиреозом и кардиальной патологией, а также пациентов старше 55 лет, которые могут страдать ишемической болезнью сердца без клинической симптоматики или другими заболеваниями (гипертоническая болезнь), следует проявлять большую осторожность. У этой группы больных могут возникать побочные эффекты. Известно, что тиреоидные гормоны повышают артериальное давление, увеличивают частоту сердечных сокращений и сократимость миокарда. При этом увеличивается потребность миокарда в кислороде, доставку которого не могут обеспечить склерозированные сосуды. В таблице суммированы подходы к начальному этапу заместительной терапии тироксином. Таблица 8. Начальный этап заместительной терапии при гипотиреозе При гипотиреозе аутоиммунного генеза наряду с ти-реоидными препаратами назначают глюкокортикоиды (преднизолон). Последние подавляют реакцию антиген-антител и уменьшают синтез антител к ткани щитовидной железы. Принципы лечения «центрального» (вторичного и третичного) гипотиреоза те же, что и первичного, но контроль эффективности лечения основывается на определении уровня не тиреотропного гормона, а тироксина в крови. Лечение чаще всего пожизненное. Больным гипотиреозом проводят витаминотерапию витаминами группы А, В, С. При малокровии назначаются препараты железа, витамин В12. Из физиотерапевтических процедур показаны углекислые или нарзанные ванны, душ, морские и речные купания. Профилактика гипотиреоза сводится к профилактике тех состояний, которые приводят к его развитию, – аутоиммунного тиреоидита, дефицита йода в организме и т. д. Тиреоидиты Заболевания, объединяемые в группу тиреоидитов, представляют собой неоднородные и не связанные друг с другом поражения щитовидной железы. Острый гнойный тиреоидитОстрый гнойный тиреоидит – сравнительно редкое заболевание, характеризующееся гнойным воспалительным процессом в щитовидной железе. Причиной острого воспаления нормальной или зобноизмененной (увеличение, узлы) железы обычно является бактериальная инфекция: стрептококк, стафилококк и др. В большинстве случаев заболевание возникает в связи с ангиной, воспалением легких, остеомиелитом, дифтерией, брюшным тифом, сепсисом или при наличии хронических очагов инфекции (хронический тонзиллит, синусит и др.). Инфекция распространяется на щитовидную железу непосредственно из рядом лежащего гнойного очага, а также по кровеносным сосудам или лимфатическим протокам. Чрезвычайно редко наблюдаются острые тиреоидиты паразитарной (эхинококкоз), грибковой (актиномикоз) или сифилитической природы. Предрасполагающими моментами являются беременность и менструальный период, в связи с чем женщины болеют в 4–6 раз чаще мужчин. Симптоматология острых тиреоидитов включает в себя все классические признаки воспаления, локализованные в области щитовидной железы:
Выявляются признаки общей реакции организма на воспалительный процесс: повышение температуры до 39–40 °C, ознобы. Больные жалуются на боли и чувство напряжения в области железы, ограничивают движения шеи. Глотание становится болезненным. Неприятные ощущения обычно усиливаются при выпрямлении шеи и уменьшаются при опускании головы. Боли при глотании иррадиируют (отдают) в ухо, челюсть, затылок. Ощупывание щитовидной железы вызывает болезненные ощущения, кожа над ней покрасневшая, отечная. По мере прогрессирования процесса на фоне равномерного уплотнения появляются очаги размягчения, вызванные гнойным расплавлением ткани железы с формированием абсцесса. В результате давления воспаленной железы на близлежащие органы – гортань, трахею, пищевод, нервные стволы и сосуды отмечаются нарушения дыхания, глотания, речи, болевые ощущения в тканях вблизи воспаленной железы. Могут быть увеличенными близко расположенные лимфатические узлы, но они мягкие или тестообразной консистенции, никогда не имеют плотности, свойственной метастазам злокачественной опухоли. В крови определяется лейкоцитоз (увеличенное количество лейкоцитов), повышенная скорость оседания эритроцитов (СОЭ). При прогрессировании заболевания формируется абсцесс, который может самопроизвольно вскрыться наружу, а также в просвет трахеи или пищевода и, что особенно опасно, в средостение. В этом случае развиваются тяжелые осложнения: медиастинит (воспаление средостения), аспирационная пневмония, абсцесс легкого. Тяжелым осложнением гнойного тиреоидита может быть также тромбофлебит шейных вен. Осложнения значительно ухудшают прогноз заболевания. Длительность острого гнойного тиреоидита составляет от одного до двух месяцев. При правильном лечении наступает выздоровление. Иногда в результате острого гнойного тиреоидита развивается гипотиреоз. Лечение этой формы патологии щитовидной железы должно проводиться в условиях стационара эндокринного профиля. Назначается терапия антибиотиками. При необходимости производят вскрытие образовавшегося абсцесса. Осуществляются мероприятия, направленные на коррекцию функции ЩЖ. Подострый тиреоидит (тиреоидит де Кервена)Подострый тиреоидит – воспалительное заболевание щитовидной железы, вероятнее всего, вирусной этиологии. Болезнь в 4–6 раз чаще встречается у женщин, обычно в возрасте 20–50 лет. Подострый тиреоидит является довольно редким заболеванием, составляя 1–2 % от всех заболеваний щитовидной железы. Впервые это заболевание описал Ф. де Кервен в 1904 г. Причина возникновения подострого тиреоидита окончательно не выяснена, но ведущая роль отводится вирусной инфекции, поскольку заболевание часто развивается после острой респираторной инфекции, гриппа, паротита, кори, то есть заболеваний вирусной природы. Описано учащение случаев подострого тиреоидита в период вспышки эпидемического паротита (свинки). Не исключается аутоиммунная природа заболевания, поскольку у половины больных в крови находят антитела к ткани щитовидной железы. Имеется и наследственная, генетически детерминированная предрасположенность к подострому тиреоидиту. Морфологически подострый тиреоидит характеризуется образованием в железе гигантских клеток и гранулем, напоминающих туберкулезный бугорок. Участки железы сначала заполнены нейтрофильными лейкоцитами, затем их сменяют лимфоциты. Далее в пораженном участке развивается фиброз, то есть функционирующая паренхима железы замещается соединительной тканью. Однако фиброз при подостром тиреоидите не столь выражен, чтобы вызвать состояние гипотиреоза. В клинической картине подострого тиреоидита может быть несколько вариантов. 1. Иногда заболевание начинается остро, сопровождается сильной лихорадкой (до 40 °C), заметным болезненным увеличением щитовидной железы, расстройством глотания. 2. Клинические симптомы могут быть стертыми: повышение температуры носит незначительный характер (субфебрильная лихорадка), умеренная болезненность в области шеи. Боли имеют характерную иррадиацию в нижнюю челюсть, ухо, затылок и усиливаются при кашле и глотательных движениях. В таких случаях преобладающие симптомы – недомогание, слабость, мышечные боли. Общее состояние больного остается удовлетворительным. Щитовидная железа увеличена, болезненна при прощупывании. Развиваются умеренно выраженные явления тиреотоксикоза, что связано с высвобождением гормонов из участков железы, подвергшихся деструкции. Из лабораторных данных, указывающих на возможное наличие подострого тиреоидита, следует выделить заметное повышение скорости оседания эритроцитов (СОЭ) до 60–80 мм/час при нормальном количестве лейкоцитов в общем анализе крови. Лечение подострого тиреоидита консервативное. Показана противовоспалительная терапия (нестероидные противовоспалительные препараты: ибупрофен, вольтарен, индометацин и др.). Наиболее результативным методом терапии является применение глюкокортикоидных гормональных препаратов. Хирургическое лечение не показано. Средняя продолжительность заболевания 2–5 месяцев. Подострый тиреоидит имеет склонность к рецидивирующему течению. Рецидивы заболевания с обострением всех симптомов возникают примерно у 20 % больных, что увеличивает общую продолжительность болезни до года и более. Хронический фиброзный тиреоидит (зоб Риделя)Хронический фиброзный тиреоидит, впервые описанный швейцарским хирургом Риделем в 1896 г., встречается редко, составляя всего 0,5 % всех заболеваний щитовидной железы. Зоб Риделя наблюдается в любом возрасте, чаще в зрелом (40–60 лет). Разница в частоте заболевания мужчин и женщин выражена слабее, чем при других заболеваниях щитовидной железы (1:2). До настоящего времени природа болезни не установлена. Существует мнение, что тиреоидит Риделя является поздней стадией развития аутоиммунного зоба Хашимото, однако такая точка зрения не нашла подтверждения. Нет данных и о возможности перехода подострого тиреоидита де Кервена в зоб Риделя. Хронический фиброзный тиреоидит характеризуется значительным уплотнением щитовидной железы в результате разрастания фиброзной ткани и замещения ею нормальной структуры железы. Фиброзная ткань прорастает в капсулу железы, мышцы шеи, распространяется на близлежащие органы. Разрастающиеся спайки могут привести к сдавлению дыхательного горла, трахеи, пищевода, сосудисто-нервного пучка шеи. Из-за значительной плотности железы заболевание называют также каменным, деревянным или железоподобным зобом. Заболевание начинается постепенно, исподволь. Вначале больные не предъявляют жалоб, затем начинает беспокоить ощущение кома в горле и давления в области щитовидной железы. В последующем при увеличении размеров зоба и сдавления соседних органов возникают затруднения дыхания, одышка, боль при глотании, сухой кашель, осиплость голоса. Болей обычно нет. Основные жалобы, которые больные предъявляют, – это ощущение сдавления в области шеи и одышка. Именно выраженность и степень обструкции определяют клиническую картину заболевания. Иногда это минимальные проявления сужения трахеи, проявляющиеся только при физической нагрузке, в других случаях – стридорозное дыхание, удушье, прогрессирующая дисфагия (расстройства глотания). Щитовидная железа увеличена, безболезненна, каменистой плотности, с гладкой поверхностью. Подвижность ее ограничена или полностью утрачена из-за спаек с окружающими тканями. Кожа над щитовидной железой не изменена, не спаяна с железой, легко берется в складку. Близлежащие лимфатические узлы не увеличены. Общие проявления заболевания обычно не выражены. Температура тела нормальная. При лабораторном исследовании иногда определяется увеличение СОЭ. Рентгенологическое исследование выявляет сдавление трахеи, пищевода. Заболевание течет медленно, в течение нескольких лет и даже десятилетий. В некоторых случаях, когда поражена вся щитовидная железа, могут развиться гипотиреоз и микседема. Клиническое течение тиреоидита Риделя часто напоминает картину злокачественного зоба. Наиболее важными и информативными методами диагностики являются пункционная биопсия и ультразвуковое исследование щитовидной железы. Выраженное сдавление трахеи, а также невозможность достоверно исключить злокачественную природу процесса являются показанием к хирургическому лечению – частичной или полной резекции (удалению) щитовидной железы с иссечением сращений. Аутоиммунный тиреоидит (зоб Хашимото)Особо следует остановиться на этой форме тиреоидита, поскольку число больных различными аутоиммунными заболеваниями вообще и щитовидной железы в частности за последние годы существенно выросло. Аутоиммунный тиреоидит описан японским хирургом Хашимото (в другой транскрипции – Хасимото) еще в 1912 г. Среди заболеваний щитовидной железы он составляет около 5 %, гораздо чаще встречаясь у женщин (соотношение 10–15: 1) в возрасте 40–60 лет. Пики его возникновения приходятся на период полового созревания и 50-80-летний возраст. В основе заболевания лежит аутоиммунный процесс, обусловленный генетическим дефектом иммунной системы. Первично нарушается целостность клеточной оболочки тиреоцита (клетки щитовидной железы). Тиреоглобулин и некоторые компоненты клетки проникают в кровь, и к ним вырабатываются антитела. В свою очередь, антитела способствуют разрушению ткани железы и образованию новых антител. Формируется порочный круг, запускается локализованный органоспецифический (ограниченный щитовидной железой) аутоиммунный процесс. Исходом этого процесса является гибель функционирующей ткани железы, замещение ее соединительной тканью с развитием гипотиреоза. Клиническая картина аутоиммунного тиреоидита на начальных этапах очень скудна. Основным симптомом является увеличение щитовидной железы, которое долго остается незамеченным самим пациентом и зачастую выявляется случайно. Хотя при длительном течении заболевания размеры железы могут уменьшаться вследствие атрофии. Больные отмечают общую слабость и утомляемость. Степень увеличения железы может быть различной – от едва заметной до резко выраженной. При пальпации (ощупывании) щитовидная железа безболезненна, подвижна, не спаяна с окружающими тканями, умеренной плотности с ровной или бугристой поверхностью. Длительно существующий больших размеров зоб может привести к сдавлению соседних органов, прежде всего трахеи и пищевода, и тогда появляются жалобы на чувство давления в области шеи, одышку, удушье, затрудненное глотание. Однако выраженные симптомы сдавления этих органов наблюдаются редко, чаще больные жалуются на неловкость, болезненность, дискомфорт в области шеи. Другая группа жалоб обусловлена нарушением функции щитовидной железы. В зависимости от функционального состояния железы различают следующие варианты аутоиммунного тиреоидита:
Некоторые практикующие врачи связывают функциональное состояние щитовидной железы со стадией процесса и считают, что начало заболевания сопровождается тиреотоксикозом, а исход – гипотиреозом. Такая точка зрения разделяется далеко не всеми, но следует заметить, что длительно текущий аутоиммунный тиреоидит без адекватной терапии неизбежно приводит к гипотиреозу. Существует мнение, что так называемые спонтанные гипотиреозы в 95 % наблюдений являются следствием аутоиммунного тиреоидита. Диагноз аутоиммунного тиреоидита ставят на основании увеличения и уплотнения щитовидной железы, наличия гипотиреоза. Основным лабораторным показателем является высокое содержание в крови антител к щитовидной железе. Аутоиммунный тиреоидит прежде всего следует отличать от рака щитовидной железы, особенно при наличии плотного узлового зоба. Большое диагностическое значение при этом имеет определение содержания антител к ткани щитовидной железы (высокий титр антител при аутоиммунном тиреоидите и нормальный – при раке щитовидной железы). Информативным методом исследования является пункционная биопсия щитовидной железы. Чрезвычайно важно оценить функциональное состояние железы. Для этой цели изучают поглощение радиоактивного йода, уровень тиреоидных гормонов, тиреотропина, проводят пробу с тиролиберином. В отличие от диффузного токсического зоба, сопровождающегося избыточной функцией ЩЖ (тиреотоксикозом), при аутоиммунном тиреоидите:
Аутоиммунный тиреоидит прогрессирует медленно, гипотиреоз развивается через несколько лет. Адекватное и своевременно начатое лечение при небольшом увеличении и малой плотности железы может привести к полному выздоровлению. Лечение аутоиммунного тиреоидита может быть консервативным и хирургическим. Основными средствами консервативной терапии зоба Хашимо то являются тиреоидные гормоны. Смысл лечения заключается в подавлении стимулирующего влияния тиреотропного гормона гипофиза на щитовидную железу, вследствие чего ее размеры уменьшаются. Лечение тиреоидными гормонами проводят длительно, в течение нескольких лет. Дозу гормона подбирают индивидуально каждому больному в зависимости от выраженности заболевания, возраста больного, наличия или отсутствия ишемической болезни сердца, а также коронарной недостаточности. Лечение проводят под контролем ЭКГ, пульса, внимательно наблюдая за динамикой клинических проявлений болезни. Тиреоидные гормоны не только устраняют симптомы гипотиреоза и уменьшают размеры щитовидной железы у большинства больных, но и оказывают тормозящее действие на аутоиммунный процесс. Блокируя повышенную тиреоидную стимуляцию, эти препараты предотвращают развитие у больных аутоиммунным тиреоидитом опухолей щитовидной железы, поэтому тиреоидные препараты рекомендуют назначать не только при гипотиреозе, но и при эутиреоидном состоянии. Периодически можно назначать преднизолон короткими курсами. При наличии тиреотоксикоза проводят лечение мерказолилом. Критериями эффективности лечения являются уменьшение размеров и исчезновение плотности щитовидной железы, нормализация титра антитиреоидных антител. При большой плотности зоба, подозрении на злокачественное перерождение железы, при сдавлении зобом трахеи или пищевода показано оперативное лечение. Злокачественные опухоли щитовидной железы Злокачественные опухоли щитовидной железы наблюдаются редко. Они занимают незначительную долю (1–3%) в общей структуре онкологической заболеваемости. Рак щитовидной железы составляет 0,5 % всех злокачественных опухолей у мужчин и 1 % – у женщин. В то же время рак щитовидной железы – самая распространенная опухоль среди органов эндокринной системы. В последние десятилетия отмечается неуклонный рост рака щитовидной железы. Рост заболеваемости особенно четко прослеживается у женщин моложе 40 лет. Заболевание наблюдается у женщин примерно в 3–4 раза чаще, чем у мужчин. Первые публикации о раке щитовидной железы появились в конце XIX – начале XX столетия (Леберт, 1862; Монтейфель, Гернет, 1893; М. С. Субботин, 1893; Вильсон, 1921 и др.). Авторы пессимистически относились к возможностям диагностики и лечения больных со злокачественными опухолями щитовидной железы. В дальнейшем стали появляться сообщения о более благоприятных результатах лечения рака щитовидной железы, а в последние годы появились новые возможности в этом направлении. Следует обратить внимание читателей на тот факт, что в настоящее время радикальное лечение в начальной стадии злокачественного зоба может привести к выздоровлению больного. Причина возникновения опухолей щитовидной железы, как и опухолей вообще, до настоящего времени не выяснена. Предрасполагающими факторами считают йодную недостаточность (проживание в местах зобной эндемии), длительно существующий узловой зоб, лучевые воздействия, травму, хронические воспалительные процессы щитовидной железы, возраст, женский пол, наследственную предрасположенность. Некоторые из перечисленных факторов не являются безусловными и требуют пояснений. Проживание в зобной местности. Хотя существует мнение, что эндемический зоб может в дальнейшем малигнизироваться (озлокачествляться), в действительности рак щитовидной железы более часто встречается в районах, свободных от зобной эндемии. Узловой зоб. Многие исследователи считают зоб, особенно узловые его формы, предраковым заболеванием. С другой стороны, имеются многочисленные доказательства того, что узлы так называемых доброкачественных аденом, ставших в дальнейшем злокачественными, в действительности являлись злокачественными с самого начала своего развития. Связь между доброкачественными и злокачественными опухолями щитовидной железы еще не выяснена. По данным Эндокринологического центра Российской АМН, аденокарциномы щитовидной железы выявлялись:
Приведенные данные свидетельствуют о необходимости тщательного диагностического поиска при любом узловом образовании в щитовидной железе. Более частое поражение раком щитовидной железы женщин связывают со значительными гормональными сдвигами, происходящими в женском организме в связи с беременностью, родами, кормлением грудью, климаксом. Тенденция неуклонного роста рака щитовидной железы у молодых женщин позволила некоторым клиницистам отнести новообразования щитовидной железы к числу наиболее часто встречающихся опухо-лейуженщинмоложе40лет. Рак щитовидной железы может возникнуть у больных токсическим зобом после лечения радиоактивным йодом. Необходимо отметить, что при изучении отдаленных результатов лечения щитовидной железы радиоактивным йодом не удалось доказать явного канцерогенного эффекта, хотя отдельные клинические наблюдения показывают, что опасность развития опухоли в таких случаях существует. Многочисленные наблюдения показывают, что облучение головы, области шеи в детском и подростковом возрасте увеличивает частоту возникновения рака щитовидной железы, который развивается через 18–20 лет после облучения. В связи с этим проведение радиойод-диагностики у детей противопоказано. Облучение щитовидной железы у взрослых не сопряжено с таким риском возможного развития рака щитовидной железы, как в детском возрасте. Среди причин рака щитовидной железы важное место занимает наследственная предрасположенность. Описаны случаи рака у однояйцевых близнецов, другие факты генетической обусловленности заболевания. По последним данным, в группу риска по раку щитовидной железы входят следующие группы пациентов с узлом в щитовидной железе любого размера:
Данные группы больных при наличии в щитовидной железе даже непальпируемого узлового образования минимальных размеров (менее 1 см) должны быть обследованы с использованием всех основных методов, применяемых при узловом зобе. Морфологическое строение опухолей щитовидной железы чрезвычайно разнообразно. Известный отечественный онколог С. А. Холдин писал: «Едва ли найдется еще какой-нибудь орган, который при сравнительной несложности и однообразности структуры давал бы такое богатство форм и типов новообразовательного роста, как щитовидная железа». Морфологическое строение опухоли в значительной степени определяет клиническую картину, течение и прогноз заболевания. Морфология опухолей положена в основу многочисленных классификаций новообразований щитовидной железы.
Дифференцированные формы протекают относительно благоприятно, недифференцированные имеют более злокачественное течение: быстрее растут, проникая в окружающие ткани, раньше метастазируют. Низкодифференцированные опухоли щитовидной железы, обладая быстрым инфильтративным ростом, достигают значительных размеров, циркулярно охватывая трахею и пищевод, вызывая стеноз этих органов. Наиболее ранними симптомами злокачественных новообразований щитовидной железы являются быстрый рост узлового зоба (или узла) с увеличением его плотности и изменением контуров. Больные ощущают чувство давления и болезненность в области опухоли. Дифференцированный рак щитовидной железы длительное время не сопровождается какими-либо расстройствами. Как правило, не нарушается общее состояние, больной работоспособен. Ведущая жалоба – наличие узла в области шеи. В других случаях больной и не подозревает о существовании у него опухоли, которая неожиданно обнаруживается при врачебном осмотре. При небольших размерах (папиллярные раки обычно не превышают в диаметре 1 см) узел чаще располагается в одном из полюсов доли железы, плотно прилежит к поверхности трахеи. Плоский, очень плотный (деревянистой плотности) прилежащий к трахее узел – типичный признак папиллярного (сосочкового) рака щитовидной железы. Фолликулярные карциномы обычно не имеют такой деревянистой плотности, поверхность их более гладкая, и, как правило, опухоли более 1,5 см в диаметре. По мере своего развития злокачественная опухоль щитовидной железы прорастает капсулу и начинает распространяться на соседние ткани, прорастает стенку трахеи, реже – пищевод, мышцы, сосудисто-нервный пучок шеи, сдавливая нервные стволы и сосуды. Из сосудов в первую очередь поражаются вены. Направление роста злокачественного зоба может быть различным, что обусловливает превалирование тех или иных клинических симптомов. Так, расстройства глотания могут наблюдаться раньше, чем одышка, осиплость голоса и пр. Изменения голоса (осиплость, охриплость, снижение звучности) наступают вследствие сдавления возвратного нерва, проходящего в сосудисто-нервном пучке шеи или поражения голосовых связок гортани. При спаивании щитовидной железы с окружающими тканями подвижность железы уменьшается. Консистенция ее становится плотной, бугристой. Наличие больших размеров несмещаемой опухоли, расстройства дыхания – свидетельство далеко зашедшего процесса. К поздним субъективным ощущениям относятся также боли, распространяющиеся по ходу нервов шейного, реже плечевого сплетения к затылку, уху, в область надплечья и т. д. В случаях загрудинного расположения (или распространения) злокачественного зоба наступают явления сдавления и смещения органов и сосудов средостения: на коже грудной клетки появляется сеть расширенных вен, легко возникают приступы удушья, застойные явления в легких вызывают кашель с примесью крови в мокроте. На этапе физикального обследования пациента с узловым зобом следует помнить о том, что при наличии двух и более клинических симптомов из нижеперечисленных показано оперативное лечение независимо от результатов дальнейших лабораторно-инструментальных обследований, поскольку риск рака ЩЖ у таких больных очень высокий. Что и когда должно навести на мысль о возможном наличии злокачественного новообразования ЩЖ или о перерождении имеющегося в железе узла? Клинические симптомы, характерные для рака щитовидной железы:
Функциональные расстройства щитовидной железы при поражении ее злокачественным новообразованием наблюдаются редко. Выраженное похудение при раке щитовидной железы, как правило, отсутствует. Каких-либо специфических изменений в крови при злокачественном зобе обычно отметить не удается. Значительное увеличение СОЭ отмечается при запущенных формах рака. Рак щитовидной железы метастазирует прежде всего в лимфатические узлы шеи, загрудинного пространства, затем в легкие, кости, кожу, печень, почки и другие органы. Склонность к метастазированию и преимущественные пути распространения метастазов зависят от гистологического (морфологического) строения опухоли и возраста больного. Так, папиллярный рак дает метастазы главным образом в регионарные лимфоузлы, чаще со стороны расположения опухоли в щитовидной железе, реже – на противоположную сторону шеи или с обеих сторон, затем – в лимфоузлы средостения. Изредка рак метастазирует гематогенным путем (по кровеносным сосудам или разносится током крови) в легкие и кости. Фолликулярный рак щитовидной железы у молодых больных чаще дает метастазы в регионарные лимфатические узлы, а у лиц старше 30 лет – в кости и легкие. При недифференцированном раке наблюдается быстрый рост узла в щитовидной железе и более раннее и частое метастазирование как лимфогенным, так и гематогенным путем. Клинически метастазы в регионарных лимфоузлах проявляются их увеличением и симптомами сдавления расположенных рядом органов, смещением трахеи и пищевода, что проявляется затрудненным дыханием и глотанием, болями в области шеи, уха, нижней челюсти, осиплостью голоса. При поражении метастазами легких возникают одышка, кашель, иногда приступы бронхиальной астмы. Если метастазы обтурируют бронхи, то это приводит к воспалительным явлениям в легочной ткани. Иногда метастазы в легких обладают способностью поглощать радиоактивный йод, и это подтверждает диагноз рака щитовидной железы. Метастазы в кости поражают прежде всего череп, затем позвоночник, грудину, ребра, длинные кости конечностей, лопатки и кости таза. Метастазы в легких и костях чаще всего обнаруживают при рентгенологическом исследовании. В ряде случаев метастазы могут быть первыми признаками рака щитовидной железы. Железа при этом не увеличена, и раковые клетки в ней обнаруживают только при микроскопическом исследовании. Реже встречаются метастазы злокачественной опухоли других органов в щитовидную железу. К таким опухолям относятся меланома (пигментная опухоль кожи), рак молочной железы, желудка, легких, поджелудочной железы, кишечника. Большое значение имеет объективная оценка степени распространенности злокачественной опухоли, так как именно этот фактор определяет тактику лечения, объем хирургического вмешательства и существенным образом влияет на прогноз заболевания. Клиническое течение злокачественной опухоли принято подразделять на четыре стадии, каждая из которых характеризуется степенью распространения первичной опухоли, наличием регионарных и отдаленных метастазов.
Суммируя вышеизложенное, следует заключить, что в начальных стадиях развития рака щитовидной железы или малигнизации (озлокачествления) существующего узлового зоба трудно уловить какие-либо изменения в щитовидной железе. Жалоб больные, как правило, не предъявляют. Нет ни одного надежного признака, позволяющего заподозрить наличие злокачественной опухоли, когда процесс малигнизации находится внутри капсулы и не наблюдается прорастания опухоли в близлежащие ткани. Подозрение о злокачественном превращении зоба обычно возникает при ускорении роста опухоли. Ускорение роста опухоли, появление болезненного напряжения, уплотнения зоба, небольшое ограничение его подвижности можно считать относительно ранними симптомами злокачественного зоба, характерными для 1-й стадии заболевания. При увеличении регионарных шейных лимфатических узлов и ограничении подвижности железы (2-я стадия) диагноз злокачественного зоба не вызывает сомнений, но эти признаки являются уже поздними, и прогноз становится серьезным. Резкое увеличение опухоли со сдавлением органов шеи (затруднения дыхания, глотания, изменения голоса), истощение, увеличение регионарных лимфатических узлов и обнаружение отдаленных метастазов (клинико-рентгенологически) свидетельствуют о запущенности процесса (3-й и 4-й стадии) и отягощают прогноз. Для диагностики рака щитовидной железы используют различные методы исследования. Сканирование и сцинтиграфия щитовидной железы осуществляются с помощью радиоактивных препаратов: йода, технеция, селенометионина. Радиоактивные йод и технеций слабо поглощаются опухолевой тканью, при исследовании выявляются «холодные» зоны. Наибольшее подозрение на рак щитовидной железы вызывает наличие «холодного» узла с одновременным определением узла пальпаторно. Накопление селенометионина опухолевой тканью, наоборот, активное. Реотиреография позволяет судить о функциональной активности сосудов и интенсивности кровотока в щитовидной железе. Метод термотиреографии основан на диффузном или локальном повышении температурной реакции, что соответствует расположению патологического очага. Для выявления злокачественной опухоли щитовидной железы и оценки лимфатической системы области шеи используют тиреоидолимфографию. При частичном поражении щитовидной железы злокачественным процессом на лимфограмме выявляются «дефекты» наполнения контрастного вещества, при тотальном поражении – контрастное вещество в железе отсутствует («немая» щитовидная железа). Отсутствие контрастного вещества в области лимфатических узлов шеи свидетельствует о метастазировании опухоли в регионарные лимфатические узлы. При эхографическом исследовании отражение ультразвука от места расположения раковой опухоли менее интенсивное, в то время как от доброкачественных узлов – отражение более интенсивное, чем от неповрежденной ткани. Для выявления метастазов опухоли щитовидной железы в кости, легкие, другие органы используют все современные методы исследования: рентгенографию, компьютерную и магнитно-резонансную томографию, ангиографию и др. Микроскопическое исследование клеточного состава ткани щитовидной железы, полученной при пункции узла, исключает или подтверждает диагноз рака щитовидной железы. Прогноз при злокачественной опухоли щитовидной железы зависит от гистологического строения опухоли, наличия метастазов, возраста и пола больного. При своевременном хирургическом лечении дифференцированного рака щитовидной железы (при отсутствии метастазов) жизнь больных практически не укорачивается. При наличии метастазов пятилетняя выживаемость больных папиллярным раком щитовидной железы составляет 92 %, фолликулярным раком – 85 %. Прогноз ухудшается с возрастом больных: у мужчин старше 40 лет и женщин старше 50 лет смертность выше по сравнению с больными молодого возраста. Менее благоприятен прогноз при недифференцированном раке щитовидной железы. Радикальный метод лечения рака щитовидной железы – раннее хирургическое вмешательство. Производят удаление одной доли и перешейка или всей щитовидной железы. В послеоперационном периоде назначают рентгенотерапию или телегамматерапию радиоактивным кобальтом. Телегамматерапия имеет преимущества перед рентгенотерапией, особенно при лечении метастазов рака. Гамма-лучи обладают большей жесткостью, глубже проникают в ткани и меньше повреждают кожу, трахею и пищевод. После удаления злокачественной опухоли на несколько недель назначается терапия тиреоидными гормонами для подавления продукции тиреотропного гормона гипофиза, который может стимулировать рост оставшихся единичных клеток опухоли. При неоперабельном раке щитовидной железы основными методами лечения являются рентгенотерапия и телегамматерапия, а также лечение радиоактивным йодом. Эндемический и спорадический зобЗобом называют увеличение щитовидной железы. В течение многих лет в нашей стране использовалась классификация размеров щитовидной железы, где выделялось пять степеней увеличения (Николаев А. В., 1966).
Эту классификацию ВОЗ рекомендует использовать как в клинических целях, так и для проведения эпидемиологических обследований. Для более точного определения размеров щитовидной железы показано проведение ее ультразвукового исследования (УЗИ). По международным нормативам при использовании ультразвукового метода зоб диагностируется, если объем железы у женщин превышает 18 мл, у мужчин – 25 мл. У детей объем щитовидной железы рассчитывают относительно площади поверхности тела. Термин «зоб» обычно означает увеличение щитовидной железы, которое может быть связано:
Различают диффузные (разлитые), узловые и диффузно-узловые (смешанные) формы зоба. При диффузном зобе щитовидная железа увеличена равномерно, при ощупывании не удается обнаружить в ней уплотнений, то есть узлов. Итак, узел в щитовидной железе – любое образование, выявленное в ней при осмотре и/или пальпации. При этом, если размеры ЩЖ не изменены, говорят о наличии у больного узлового зоба, а если увеличены – диагностируют диффузно-узловой зоб. При морфологическом исследовании узел в щитовидной железе может представлять собой:
При узловом зобе на фоне нормальной или увеличенной железы прощупываются или видны на глаз округлой, овальной, либо неправильной формы узел или узлы. Для смешанной формы зоба характерно наличие одного или нескольких узлов в диффузно увеличенной щитовидной железе. Консистенция зоба может быть мягкой, плотной, иногда твердой, напряженно-эластичной. Зоб бывает подвижным, ограниченно подвижным и неподвижным. Локализация зоба может быть различной. Чаще всего встречаются двусторонние и правосторонние зобы на обычном месте расположения щито видной железы. Нижний полюс увеличенного зоба может свисать на переднюю поверхность груди (висячий зоб). Нередко боковые доли железы, разрастаясь, охватывают трахею и пищевод в виде кольца (кольцевой зоб). Наиболее часто встречается загрудинный зоб, расположенный целиком или частично в загрудинном пространстве. Разновидностью загрудинного зоба является «выскакивающий», или «ныряющий», зоб, обнаруживаемый на шее только при натуживании и кашле. 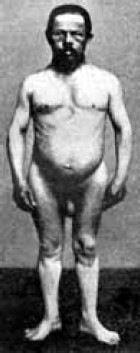 Рис. 11. 40-летний больной эндемическим зобом с явлениями кретинизма Рис. 11. 40-летний больной эндемическим зобом с явлениями кретинизмаПороки развития щитовидной железы объясняют возможность других локализаций зоба (подъязычный, позадитрахеальный, гортанный и др.). В этих случаях щитовидная железа в процессе внутриутробного развития задерживается в местах, не свойственных ее обычной локализации. Существует также понятие «аберрантного» (дополнительного) зоба, когда наряду с обычно расположенной щитовидной железой существуют дополнительные участки ее ткани, локализованные в области корня языка, на боковой поверхности шеи ит.п. Если ткань зоба содержит расширенные кровеносные сосуды, при выслушивании которых можно определить шумы, такой зоб называют сосудистым. По функциональным проявлениям различают эутиреоидную, гипертиреоидную, гипотиреоидную и с признаками кретинизма формы зоба. Термин «эутиреоз» означает нормальную функцию щитовидной железы. При гипертиреозе функция железы повышена, при гипотиреозе – понижена. Кретинизм является результатом полной или резко выраженной недостаточности функции щитовидной железы в течение эмбриональной жизни или раннего детства и характеризуется карликовостью и умственным недоразвитием. Узловой зоб с выраженными явлениями тиреотоксикоза выделяют в особую форму – токсическую аденому щитовидной железы. 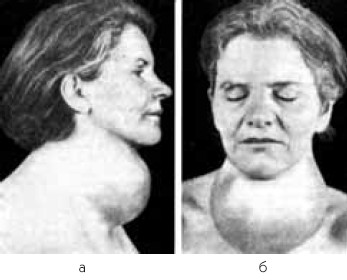 Рис. 12. Эндемический зоб больших размеров Рис. 12. Эндемический зоб больших размеровВ зависимости от частоты, с которой зоб встречается в данной местности, выделяют эндемический и спорадический зоб. Наличие у больного зоба порождает сразу несколько проблем:
Эндемический зоб относится к йоддефицитным заболеваниям. Йоддефицитными заболеваниями обозначают все патологические состояния, развивающиеся в популяции вследствие йодного дефицита, которые могут быть предотвращены при нормализации поступления йода. Термин «йоддефицитные заболевания» введен Всемирной организацией здравоохранения в 2001 г. Примечателен тот факт, что заболевания щитовидной железы являются далеко не единственным и не самым тяжелым последствием дефицита йода. Спектр йоддефицитной патологии гораздо шире. В настоящее время известен целый ряд болезненных состояний, обусловленных влиянием йодной недостаточности. Консенсус (согласованное мнение) ведущих специалистов-эндокринологов нашей страны по проблеме эндемического зоба считает, что недостаточное поступление йода в организм человека в различные периоды его жизни вызывает следующие заболевания (табл. 9). Таблица 9. Заболевания, обусловленные йодной недостаточностью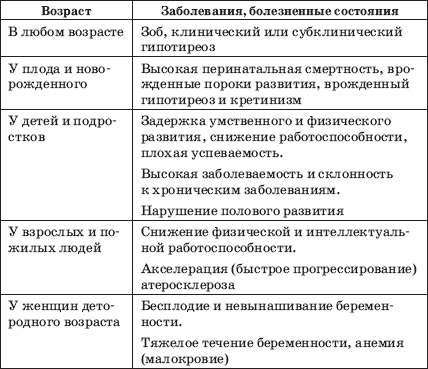 Название «эндемический» (то есть местный, свойственный данной местности) зоб указывает на то, что данное заболевание поражает население отдельных географических регионов. Эндемический зоб распространен по всему земному шару. Очаги его наблюдаются на всех пяти континентах. По данным Всемирной организации здравоохранения (1990), в мире этим заболеванием страдает около 200 миллионов людей. Около 30 % населения земного шара имеют риск развития йоддефицитных заболеваний, в том числе более 500 миллионов людей проживают в районах с тяжелым дефицитом йода и высокой распространенностью эндемического зоба. Около 20 миллионов человек на земле имеют умственную отсталость вследствие дефицита йода. Эндемический зоб – заболевание организма, сопровождающееся увеличением щитовидной железы и встречающееся только в определенных географических областях с недостаточным содержанием йода в воде, почве, растительных пищевых продуктах, воздухе. Эндемический зоб чаще встречается в высокогорных областях, вдали от моря, в долинах, предгорьях, на водоразделах, в болотистых, песчаных, торфяных областях, в виде исключения на морских побережьях, почти никогда не встречается в черноземных зонах. В высокогорных районах эндемический зоб чаще сопровождается гипотиреоидными проявлениями и кретинизмом, в равнинных районах – явлениями гипертиреоза. Большое значение имеет содержание йода в атмосфере. Так, например, в местностях, расположенных на берегу моря, почти никогда не наблюдается эндемического зоба, так как при испарении морской воды йод из атмосферы попадает в почву и различные водоемы. Имеют значение рельеф и высота местности. С увеличением высоты содержание йода уменьшается и в почве, и в воздухе. В Европе наиболее эндемичные по зобу районы имеются в Швейцарии, Испании, Италии, Румынии, Чехии, Польше, Германии, в Азии – в Индии, западных провинциях Китая, Пакистане, Индонезии. На Американском континенте очаги эндемического зоба расположены в южных (Бразилия, Колумбия, Эквадор, Чили, Аргентина), центральных и северных районах (Мексика, США, Канада). В странах Африки очаги эндемического зоба наблюдаются в Конго, Нигерии, Сомали, Алжире. Области эндемического зоба имеются в Новой Зеландии и Австралии. На территории бывшего СССР наиболее эндемичными по зобу регионами были Западная Украина, Белоруссия, Узбекистан, Киргизия, Таджикистан, Казахстан. В России местами эндемического зоба считались Карелия, Центральный и Северный Кавказ, верховья Волги, некоторые районы Забайкалья, долины больших сибирских рек. По данным эпидемиологических исследований, проведенных в конце 90-х гг. и продолжающихся в настоящее время, на всей территории Российской Федерации определяется той или иной выраженности йодный дефицит. Дефицит йода обусловливает снижение интеллектуального уровня всей популяции, проживающей в условиях йодной недостаточности. Показатели умственного развития населения, проживающего в районах йодной недостаточности, существенно (на 10–15 %) ниже таковых в районах без дефицита йода. Причиной этого является неблагоприятное воздействие даже умеренного йоддефицита на формирование центральной нервной системы организма в период его внутриутробного развития. Вопрос о внедрении всеобщего йодирования поваренной соли, которое, по данным многочисленных исследований, может ликвидировать йодзависимые заболевания в глобальном масштабе, остается нерешенным. На наличие зобной эндемии указывает массовость заболевания. Существуют различные критерии степени тяжести эндемии. На тяжесть эндемии указывает большой процент узловых и смешанных форм зоба. Чем больше гипотиреоидных форм зоба, тем тяжелее эндемия. Наличие кретинов с зобом говорит о тяжести эндемии, равно как и распространенность заболевания среди домашних животных. Тяжесть зобной эндемии определяется также соотношением частоты зоба среди мужчин и женщин. Наиболее тяжелыми считаются те очаги, в котором соотношение заболеваемости зобом среди мужчин и женщин (индекс Ленца-Бауэра) равно 1: 1–1: 3. Когда это соотношение находится в пределах от 1: 4 до 1: 6, говорят о зобной эндемии средней тяжести. Если коэффициент Ленца-Бауэра составляет 1:7–1:9, речь идет об очаге слабой эндемии. Если такое соотношение равно 1: 10 и менее, имеет место распространение не эндемического, а спорадического зоба. Распространение зоба у детей и подростков – важный критерий тяжести эндемии. Эндемическим зобом в настоящее время называют диффузное увеличение щитовидной железы, встречающееся в популяции более чем у 5 % детей младшего и среднего школьного возраста. Эндемический зоб обусловлен дефицитом поступления в организм йода или другими зобогенными факторами. Спорадический зоб – диффузное увеличение щитовидной железы в популяции менее чем у 5 % детей младшего и среднего школьного возраста. Обусловлен врожденными или приобретенными дефектами синтеза гормонов щитовидной железы. Основная причина развития эндемического зоба – недостаточное поступление йода в организм. Теорию йодной недостаточности подтверждают благоприятное действие йода на больных зобом, эффект йодной профилактики. Во всех районах распространения эндемического зоба отмечается низкое содержание йода в питьевой воде, почве, воздухе, продуктах питания растительного и животного происхождения. В местах зобной эндемии суточное поступление в организм находится в пределах 20–80 мкг, тогда как суточная потребность в йоде составляет 180–220 мкг. Для удовлетворения потребности организма в йоде рекомендуются следующие нормы его ежедневного потребления (ВОЗ, 1996):
 Рис. 13. Оптимальные суточные дозы потребления йода в мкг Рис. 13. Оптимальные суточные дозы потребления йода в мкгЙод является необходимым компонентом биосинтеза тиреоидных гормонов. Для более полного использования йода и синтеза необходимого количества гормонов происходит усиленное размножение клеток и разрастание ткани щитовидной железы. Гипофиз реагирует на снижение уровня тиреоидных гормонов в крови увеличением секреции тиреотропина (тиреотропного гормона гипофиза). Увеличение щитовидной железы при эндемическом зобе является своеобразной приспособительной реакцией организма, своего рода «рабочей гипертрофией» железы, стимулируемой гипофизарным тиреотропином. В начальных стадиях эта реакция еще обратима. Восстановление йодного баланса способствует нормализации размеров щитовидной железы. Это подтверждается клиническими наблюдениями. Добавление йода в пищевой рацион устраняет эндемическое увеличение железы, что особенно заметно у школьников. Если дефицит йода сохраняется длительно, то увеличение щитовидной железы принимает стойкий характер, в ней появляются изменения в виде узлов, кальциноза, склероза. Процесс становится необратимым. Введение йода в организм не оказывает благоприятного действия. Кроме йодной недостаточности имеет значение и нарушенное соотношение некоторых микроэлементов: марганца, кобальта, меди, цинка и др. Избыток солей кальция и фтора стимулирует размножение клеток щитовидной железы. Развитию эндемического зоба способствуют гиповитаминоз, инфекции и интоксикации (курение, злоупотребление алкоголем), глистные инвазии. Большое значение имеют санитарно-гигиенические условия. Загрязнение питьевой воды, антисанитарные условия быта, плохие жилищные условия способствуют развитию эндемического зоба. Женский организм особенно чувствителен к дефициту йода в период беременности, кормления грудью, а детский – в период усиленного роста и полового созревания. Иногда йод плохо всасывается в желудочно-кишечном тракте, если питьевая вода отличается повышенным содержанием гуминовых веществ (болотистые местности). Причиной возникновения зоба могут быть и естественные тиреостатические вещества, подавляющие биосинтез тиреоидных гормонов. Зобогенные вещества (тиоцианаты) содержатся в некоторых растениях семейства крестоцветных: капусте, репе, брюкве, турнепсе, редьке, сое и др. Чрезмерное употребление этих продуктов может привести к увеличению щитовидной железы. Тиоцианаты имеются в семенах всех исследованных представителей семейства крестоцветных и в съедобных частях брюквы и турнепса, но не содержатся в листьях капусты. Большинство естественных антитиреоидных соединений имеют горький вкус. В медицинской литературе описаны многочисленные примеры действия зобогенных естественных веществ. Одна женщина, имеющая большой зоб, ежедневно съедала большое количество брюквы. Зоб исчез после того, как она изменила характер питания. У лиц, употреблявших большое количество редьки в натуральном виде, отмечено снижение накопления щитовидной железой радиоактивного йода. Особенность действия естественных тиоцианатов состоит в том, что они не встречаются в природе в свободной форме, а образуются из предшественников в результате энзиматического (ферментативного) процесса. Кипячение разрушает энзимную систему. Употребление указанных продуктов в вареном виде не вызывает увеличения зоба. Эндемический зоб классифицируется по степени увеличения (1 и 2), а также по функциональным проявлениям. У 80 % больных функция железы не нарушена (эутиреоидный зоб), у части больных снижена и у части – повышена. Клиническая картина заболевания зависит от функционального состояния щитовидной железы, величины зоба и его локализации. Значение эндемического зоба обычно недооценивается. Однако кроме явного косметического недостатка наличие зоба может быть причиной различных осложнений: злокачественного перерождения, сдавления трахеи и пищевода сосудистых и нервных пучков шеи, гипо– и гипертиреоза. Частота появления осложнений обычно пропорциональна интенсивности эндемии. Больные с эутиреоидным зобом малых размеров обычно жалоб не предъявляют. При умеренном увеличении щитовидной железы больные обращают внимание на чувство комка в горле, дискомфорт при глотании, неприятные ощущения в области шеи при наклоне головы. Может возникать кашель. При значительных размерах зоба появляются жалобы на затруднение дыхания, глотания, кашель, приступы удушья. Отмечены случаи смерти от сдавления трахеи. Нередко наблюдается расстройство кровообращения в области шеи и головы, обусловленное сдавлением сосудов шеи. Появляется ощущение неприятной полноты, напряжения в голове, особенно при наклонах. У таких больных появляются одутловатость лица, расширенные подкожные вены шеи и верхней части груди в виде «головы медузы». При эутиреоидном зобе функция щитовидной железы не нарушена. Частота пульса в пределах нормы. Для гипертиреоидной формы зоба характерны общая слабость, быстрая утомляемость, нарушение сна, потливость, раздражительность, некоторое похудение. При осмотре выявляются тахикардия (частота пульса более 100 ударов в минуту), легкое дрожание кистей, небольшое пучеглазие. Все указанные симптомы сходны с признаками тиреотоксикоза при диффузном токсическом зобе, но выражены в меньшей степени. Эти жалобы и объективные данные могут сочетаться с признаками механического давления зоба на близлежащие ткани и органы. Гипотиреоидный зоб характеризуется симптомами понижения функции щитовидной железы, такими как апатия, вялость, физическая и умственная заторможенность, сонливость. Наблюдаются одутловатость лица, бледность кожи, незначительная отечность подкожной клетчатки, запоры, склонность к брадикардии (редкому пульсу), глухость тонов сердца. Кроме того, отмечаются явления, связанные с компрессией органов шеи. При гипотиреоидном зобе основной обмен обычно понижен, в то время как при гипертиреоидном – повышен. Накопление радиоактивного йода в щитовидной железе снижено при гипотиреозе и повышено при гипертиреозе. При эутиреоидном эндемическом зобе накопление радиоактивного йода в щитовидной железе может быть нормальным или повышенным («йод-жажда»). В крови при эндемическом зобе отмечается низкий уровень тироксина (Т4). Концентрация трийодтиронина (Т3) в сыворотке крови в пределах нормы или даже увеличена за счет повышения конверсии (перехода) Т4 в Т3 (адаптационный механизм в условиях йодного дефицита). У больных с эндемическим зобом и жителей эндемичных по зобу районов уровень тиреотропного гормона гипофиза повышен или в пределах нормы. При эндемическом зобе (даже эутиреоидном), кроме структурных и функциональных изменений самой щитовидной железы и клинической симптоматики, обусловленной различной локализацией и механическим давлением зоба, отмечаются различные изменения со стороны сердечно-сосудистой системы, нервно-психической сферы, желудочно-кишечного тракта, органа зрения, крови, всех видов обмена, других желез внутренней секреции. Эти изменения могут быть незначительными, но выявляются при детальном клинико-лабораторном исследовании. Лечение эндемического зобаДля лечения эндемического зоба назначается прием препаратов йода в суточной дозе 200 мкг (например, йодомарин-200 по 1 таблетке в день) курсом не менее 6 месяцев. Если через 6 месяцев отмечается значительное уменьшение или нормализация размеров щитовидной железы, рекомендуется продолжить прием препаратов йода в профилактической дозе (например, принимать йодомарин-200 по 1 таблетке в день) с целью предотвращения рецидива зоба. Если на фоне приема препаратов йода в течение 6 месяцев не произошло нормализации размеров щитовидной железы, то показано применение тироксина (например, L-тироксина) в дозах 2,6–3 мкг/кг массы телав сутки или его комбинации с 100–150 мкг йода в день. Адекватная доза тироксина подбирается в соответствии с уровнем ТТГ. После нормализации размеров щитовидной железы по данным ультразвукового исследования, проводимого каждые 6 месяцев, рекомендуется длительный прием профилактических доз йода. Выделены общие механизмы развития соматической и психической патологии на фоне аутоиммунного тиреоидита и гипотиреоза.
Тиреоидные гормоны и старение Распространенность гипотиреоза среди пожилых людей колеблется в широких пределах. По разным данным, она составляет от 0,9 до 17 % в зависимости от пола, критериев диагноза, содержания йода в диете и др. По патологоанатомическим данным, на вскрытиях лиц среднего и пожилого возраста лимфоидная инфильтрация в железе выявляется у каждой второй умершей женщины. У мужчин она встречается несколько реже. Гипотиреоз более часто возникает у лиц пожилого возраста с отягощенным индивидуальным и семейным анамнезом по тиреоидной патологии, больных, принимающих лекарственные препараты, угнетающие функцию щитовидной железы, пациентов с аутоиммунными заболеваниями. Гипотиреоз необходимо подозревать в случаях необъяснимой гиперхолестеринемии, запоров, застойной сердечной недостаточности, макроцитарной анемии. У лиц пожилого возраста нередко имеют место нарушения функции щитовидной железы, симптомы которых часто остаются вне поля зрения терапевтов из-за сходства их с обычными симптомами старения. В пожилом возрасте изменяется и динамика тиреоидных гормонов. Содержание тироксина снижается незначительно, часто оставаясь стабильным на протяжении жизни. Уровень трийодтиронина постепенно уменьшается. Концентрация тиреотропного гормона гипофиза претерпевает различные изменения. Более высокая частота аномальных уровней ТТГ отражает большую распространенность патологии щитовидной железы в данном возрасте. Тонизирующий, антидепрессивный, гипохолестери-немический и другие эффекты тиреоидных гормонов позволяют теоретически обосновать их включение в схемы сдерживания старения. Однако возможности применения тиреотропных гормонов ограничиваются рядом противопоказаний к их назначению: наличием ишемической болезни сердца, отчасти – гипертонической болезни. В настоящее время строго научно разработан пока лишь вопрос назначения тиреоидных гормонов у пожилых по определенным показаниям, касающимся наличия патологии щитовидной железы. Терапию L-тироксином следует подбирать индивидуально, начиная с малых доз и увеличивая их постепенно, учитывая сопутствующую патологию (ишемическую болезнь сердца, гипертоническую болезнь). Заместительную дозу нужно определять очень осторожно, ориентируясь на уровень ТТГ сыворотки, который не должен выходить за пределы нормальных колебаний. Профилактика заболеваний щитовидной железы Профилактика диффузного токсического зобаДиффузный токсический зоб часто возникает после тяжелых психических травм, нервных потрясений, переживаний, поэтому важно научиться спокойно относиться к невзгодам и неурядицам, по мере возможности избегать стрессовых ситуаций. Необходимы правильная организация режима труда и отдыха, достаточный ночной сон, пребывание на свежем воздухе, занятия физической культурой, разумное закаливание организма. Мощным средством профилактики диффузного токсического зоба является создание благоприятного эмоционально-психологического климата в семье и на работе. Значительную роль в возникновении тиреотоксикоза играют инфекционные заболевания, хронические очаги инфекции, особенно носоглоточной области. Борьба с ними – возможно, и хирургическими методами – немаловажная мера предупреждения диффузного токсического зоба. Известно, что заболевание может носить наследственный характер. Если у кого-либо из родственников имелись заболевания щитовидной железы, то следует обратиться к врачу даже при нерезко выраженных, сомнительных признаках болезни. Ни в коем случае нельзя заниматься самолечением. Почувствовав сердцебиение, одышку, спазмы в горле, человек должен обратиться к врачу, а не следовать советам «знающих» знакомых, предлагающих принимать йодную настойку или носить янтарные бусы. Несмотря на то что симптомы заболевания могут быть выражены не очень четко, медицина в настоящее время располагает достаточными возможностями для определения функции щитовидной железы и постановки правильного диагноза. Своевременное обращение за медицинской помощью зачастую предотвращает развитие тяжелых, запущенных форм болезни. Иногда встречаются случаи возникновения тиреотоксикоза после приема больших доз йода. Обычно это бывает тогда, когда больной занимается самолечением без врачебного контроля. Йод также может вызвать обострение болезни, особенно при бесконтрольном и длительном его применении. Назначение йода проводится только по определенным показаниям. Для лечения заболеваний щитовидной железы используется целый комплекс мероприятий: рациональное питание, медикаментозное и хирургическое лечение. Нет смысла перечислять все лекарственные препараты, применяемые в настоящее время для лечения диффузного токсического зоба. Об этом говорилось в специальном разделе, где также подчеркивалась и важность неукоснительного исполнения рекомендаций врача по приему лекарственных средств. Остановимся более подробно на организации правильного питания больного диффузным токсическим зобом. При гипертиреозе происходит большая потеря энергии. С целью восстановления энергетических потерь больному следует обеспечить достаточное количество белков, углеводов, жиров, витаминов и минеральных веществ. Не следует менять привычную диету, но необходимо обеспечить более калорийную пищу. Обильная жирная пища противопоказана, так как при тиреотоксикозе она усиливает понос, которым часто страдают больные. При развитии малокровия назначают препараты железа, но можно также употреблять в пищу вещества, содержащие много железа: антоновские яблоки, зеленый салат, яичные желтки. Хорошим вспомогательным средством лечения заболеваний щитовидной железы, в том числе и диффузного токсического зоба, являются витамины. В достаточном количестве следует вводить витамины А, В1, В6, В12, С и Е. Они не только восполняют витаминные потери в организме, но и имеют профилактическое значение. Щитовидная железа помимо тиреоидных гормонов выделяет и гормон тиреокальцитонин. Последний совместно с гормоном околощитовидных желез паратгормоном осуществляет регуляцию уровня кальция в крови. Нарушение секреции тиреокальцитонина и паратгормона, которое может возникать при патологии щитовидной железы, отражается на состоянии костной системы. Дефицит кальция в крови может восполняться молочными продуктами. Рациональное питание всегда должно предусматривать в меню молоко (если оно хорошо переносится), кисломолочные продукты, творог, сыр. Особенно необходимы эти продукты при лечении переломов костей. Противопоказан тяжелый физический труд, изнурительные занятия спортом. Могут быть рекомендованы легкие подвижные игры. Из физиотерапевтических процедур показаны теплые (не контрастные) души, обливания теплой водой, другие индифферентные процедуры. Благоприятно действуют осторожно дозируемые нарзанные ванны. Очень плохо влияют на больных мацестинские и серные ванны. Применение тепловых процедур вообще нежелательно. Особенно плохо переносится грязевое лечение. Его не следует назначать даже в тех случаях, когда к нему имеются явные показания в связи с другими заболеваниями. Санаторно-курортное лечение целесообразно лишь при легких формах заболевания и должно осуществляться в тех климатических условиях, к которым привык больной. Хорошие результаты дает пребывание в Кисловодске весной или осенью. При тяжелых формах заболевания вообще не рекомендуется ездить на курорты, особенно южные. К сожалению, часто больные планируют отдых без совета с врачом и наносят своему здоровью весьма ощутимый вред. Профилактика эндемического зобаПрофилактика эндемического зоба – это система мер, состоящая из целого ряда предупредительных мероприятий: лечебных, санитарно-гигиенических, организационных и других (в том числе санитарно-просветительных). В основе этих мероприятий лежит массовая йодная профилактика. Еще раз подчеркнем, что эндемический зоб – патологическое состояние, связанное с йоддефицитом. Учитывая последние эпидемиологические данные, большинство регионов России имеют легкий или умеренный дефицит йода. Фактическое среднее потребление йода жителем России (по данным скрининга 1997 г.) составляет 40–60 мкг в сутки, что является недостаточным. Рекомендации ведущих специалистов-эндокринологов нашей страны по проблеме эндемического зоба состоят в следующем. Каждый житель йоддефицитного региона (а к ним относится вся территория России) должен получать ежедневно дополнительное количество йода:
Дети грудного возраста получают йод с молоком матери. Для преодоления дефицита йода используются следующие методы профилактики.
Массовая йодная профилактика проводится путем йодирования поваренной соли. Следует отметить, что добавление к соли незначительных количеств йодида калия совершенно не изменяет ее вкуса, цвета и запаха. Кроме соли в особенно неблагоприятных по эндемическому зобу местностях йодируют другие пищевые продукты – хлеб, чай, консервы. Скармливание сельскохозяйственным животным йодированной соли ведет к повышению содержания йода в молоке и мясе. Для индивидуальной профилактики эндемического зоба большое значение имеет рациональное питание, которое должно обеспечить поступление нужного количества йода с пищей. Рекомендуется морская рыба (особенно богата йодом треска), морские водоросли (салат из морской капусты). Особенно много йода в рыбьем жире – 770 мкг на 100 г продукта. Другие продукты содержат следующие количества йода (в расчете на 100 г): мясо – 11,4 мкг; фасоль – 12,8 мкг; яйца – 12,8 мкг; мука пшеничная – 9,7 мкг; капуста – 9,5 мкг; свекла, морковь и картофель – 5,8 мкг. Потребление животного жира целесообразно ограничить. Растительное масло желательно применять в сочетании с продуктами, содержащими йод. В пищевой рацион необходимо включать молочные продукты – молоко, творог, кефир и т. п. Имеет большое значение витаминный и минеральный состав пищи. Доказано, что недостаток в пище аскорбиновой кислоты, витаминов группы В, провитамина А – каротина способствует развитию патологии щитовидной железы. Высокая санитарная культура жилища, нормальный режим труда, отдыха, питания, физические упражнения, закаливание – важные звенья профилактики эндемического зоба. |
|
||
|
Главная | В избранное | Наш E-MAIL | Прислать материал | Нашёл ошибку | Верх |
||||
|
|
||||
