|
||||
|
|
Часть I ЛЕКАРСТВЕННЫЕ ПСИХОЗЫ Глава 1 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ АТРОПИНОМ И СКОПОЛАМИНОМ Атропин содержится в ряде растений, широко распространенных во всех частях света (у нас в дурмане, белене и др.). Способность этих растений вызывать изменения психики известна уже в течение нескольких тысячелетий, во всяком случае, со времен древней Греции и Рима. В древности и в средние века они использовались для религиозных церемоний, колдовства, для доказательства, что противник страдает психическим заболеванием и т. п. Полагают, например, что знаменитые пифии — пророчицы храма Аполлона в Дельфах — пророчествовали под влиянием белладонны. Напомним, что пророчества пифий отличались своей загадочностью и непонятностью. Вместе с тем ряд самооговоров — признания в общении с дьяволом, участии в шабаше ведьм и т. п. в эпоху Средневековья — нередко были следствием отравления атропином. Представление об атропине, как о таинственном средстве, влияющем на душу человека, отразилось и в названиях содержащих его растений — «дурман», Herbe aux sorciers (трава колдунов), Herbe au diable (трава дьявола). Да и само название атропин происходит от имени Атропы — древнегреческой богини судьбы мойры (или Парки), обрезавшей нить человеческой жизни. Описания психических расстройств, вызванных дурманом (содержащим кроме атропина близкие к нему по строению и механизму действия скополамин и гиосциамин) и другими растениями, принадлежащие не врачам, известны также с давних времен. Так описано состояние бессмысленного возбуждения у солдат римского полководца Антония, которые переворачивали каждый камень на поле. Беверли в 1676 году описал отравление дурманом у группы солдат, которые были возбуждены, катались по земле, производили бессмысленные действия, гримасничали, лаяли, смеялись, некоторые из них впали в коматозное состояние. И в наше время атропиновые психозы встречаются относительно часто — в нашей практике они наблюдались чаще, чем другие лекарственные психозы. Причиной психоза может быть как случайное отравление беленой, дурманом или самим атропином, так и отравление медикаментозное — когда атропин применяется по назначению врача. Преступное отравление, упоминаемое еще в руководстве С. С. Корсакова, в настоящее время практически не встречается, во всяком случае в СССР. В зарубежной литературе встречаются упоминания о применении, гл. обр. скополамина в преступных целях для того, чтобы вызвать картину психического заболевания или привести жертву в беспомощное состояние, например, с целью изнасилования. Женщина при этом может не оказывать сопротивления и выполняет предъявляемые к ней требования «с открытыми глазами, но со связанным духом», а впоследствии ничего не помнит о происшедшем. Имеются также сведения, что полиция в некоторых странах Латинской Америки пользуется скополамином для того, чтобы добиться признания лица, подозреваемого в совершении правонарушения. При этом используется вызываемое скополамином состояние слабости воли, при котором допрашиваемый рассказывает о вещах, обычно им скрываемых. В некоторых частях Центральной и Южной Америки, Африки и Азии растения, содержащие атропин и скополамин, до настоящего времени используются для получения состояний опьянения. Возможно и длительное применение с привыканием и явлениями абстиненции при отнятии. При этом может развиваться состояние полной безучастности к происходящему вокруг, поэтому индейцы называют таких людей «живыми трупами». В Европе, США хроническое злоупотребление атропином и скополамином не описано. Чаще всего психоз развивается после однократного или кратковременного приема больших доз атропина, значительно реже при продолжительном курсовом лечении. Так как картина и течение психоза при отравлении беленой (или дурманом) и сернокислым атропином, приготовленным в аптеке, одинаковы, то мы приводим общее их описание. Как правило, атропиновый психоз протекает в виде делирия. Больные не ориентированы во времени и окружающей обстановке, не узнают окружающих, в том числе близких — родителей, детей, жену или мужа, а иногда — и в собственной личности. Они испытывают обильные зрительные галлюцинации в виде отдельных предметов, людей, мелких животных, змей и т. п. или целых сцен, быстро сменяющих одна другую. Галлюцинаторные образы могут быть однообразными, стереотипными, но могут быть и ярко окрашенными, изменчивыми; Часты и тактильные галлюцинации. Более редко наблюдаются галлюцинации слуха, которые могут быть как элементарными (отдельные звуки, шум. стук, скрип, гудки), так и сложными в виде голосов, произносящих отдельные слова и целые фразы. Мы наблюдали у одного из наших больных и обонятельные галлюцинации, хотя в литературе появление таких галлюцинаций при атропиновых психозах обычно отрицается. Содержание галлюцинаций может быть различным — угрожающим, приятным или просто безразличным, не связанным с личностью больных. Галлюцинаторные образы проецируются вовне, могут быть как плоскими, так и объемными, порой скрывают от больного окружающие его реальные предметы. Менее часто наблюдаются изменения окраски всего окружающего: все окрашивается в желтый, зеленый, розовый цвета, которые сменяют один другой, явления дереализации и деперсонализации, — предметы увеличиваются, изгибаются, руки и ноги становятся тяжелыми, удлиняются, голова отделяется от тела и т. п. Возможно, что редкость подобных описаний зависит от того, что многие больные не могут припомнить свои переживания или дать их полное описание. Больные обычно суетливы, что-то ловят в воздухе, хватают на полу, кладут что-то в рот, жуют, стряхивают какие-то предметы с рук, одежды. Может наблюдаться и резкое бессмысленное возбуждение, во время которого больные пытаются куда-то бежать, производят беспорядочные движения, при этом они как бы не замечают преград на своем пути, не обходят их, в буквальном смысле слова «лезут на стену», движения плохо координированы, иногда отмечаются судорожные подергивания мышц. Речь непоследовательна, отрывочна, часто бессвязна, порой совсем неразборчива. Могут быть отрывочные бредовые идеи, тематически связанные с характером галлюцинаторных переживаний, им хотят причинить вред, сжечь, отравить и т. п. Настроение больных связано с характером их переживаний. Чаще наблюдаются страх, тревога, злобность, но больные могут быть веселыми, эйфоричными или спокойно, с некоторым интересом наблюдать за происходящим. При объективном обследовании больных обращают на себя внимание широкие зрачки, вялость или отсутствие реакции зрачков на свет и аккомодацию (если удается добиться от больного выполнения инструкций), сухой, покрытый белым или коричневым налетом язык, сухость кожи и слизистых — отсюда обычно сильная жажда, хриплый голос, гиперемия лица, тахикардия и учащение дыхания. Остальные симптомы менее постоянны. Могут наблюдаться повышение сухожильных рефлексов, мышечная гипертония и судорожные подергивания мышц, атаксия, головокружения, смазанная речь, повышение температуры тела и артериального давления, лейкоцитоз. Спинномозговая жидкость исследовалась редко, отмечены случаи значительного увеличения числа клеток (лимфоцитов) в ликворе. Ввиду кратковременности атропиновых психозов, малочисленности наблюдений большинства авторов, а также, может быть, в связи с незначительным интересом в последние годы к атропиновым психозам, которые считаются достаточно хорошо изученными, биохимические исследования при них (как, впрочем, и при большинстве лекарственных психозов) почти не проводились. Такие исследования мы нашли только в работах проф. М. А. Гольденберга и его сотрудников, которые нашли у 3 больных атропиновыми психозами снижение вакат-кислорода в моче, идущее параллельно выздоровлению (повышение вакат-кислорода во время психоза удалось фиксировать только в опытах на собаках), низкое содержание аскорбиновой кислоты во время психоза и его повышение после улучшения. В опытах на собаках, нарушения поведения которых весьма напоминали картину атропинового психоза у человека, отмечены, кроме того, изменения белковых фракций крови и снижение активности холинэстеразы сыворотки крови во время «психоза». Следует отметить, что выраженность и обилие соматических и неврологических нарушений не обнаруживают постоянной корреляции с тяжестью психических нарушений, хотя у одного и того же больного максимальная для него выраженность вегетативных сдвигов обычно совпадает с максимальной выраженностью психических нарушений. Атропиновый психоз обычно развивается остро, психические нарушения быстро нарастают, достигая наибольшей выраженности уже через несколько часов. При тяжелом отравлении делириозное состояние может смениться сопором или комой. Продолжительность психоза обычно исчисляется часами или днями. Лишь в единичных случаях они могут затягиваться на неделю и больше. Из 15 наблюдавшихся нами больных с атропиновыми психозами 12 поправились менее, чем через сутки, у двух больных делирий продолжался 21/2 суток и только у одного больного около 2-х недель. Атропиновый делирий обычно заканчивается выздоровлением, часто после сна, причем продолжительность его может быть небольшой — 6—8 часов. Однако психические нарушения могут продолжаться и после сна. В этих случаях они обычно усиливаются или вновь появляются в вечерние часы, как это наблюдается и при других интоксикационных и инфекционных психозах. После окончания делирия в течение нескольких дней может сохраняться астения: повышенная утомляемость, слабость, неустойчивое настроение с плаксивостью или раздражительностью, но нередко больные в первый же день после прекращения психоза чувствуют себя здоровыми и при обследовании никаких признаков астении не обнаруживают. Мидриаз и нарушение аккомодации обычно сохраняются в течение одного — нескольких дней после окончания психоза. Больные плохо видят, особенно на близком расстоянии — предметы, особенно буквы, сливаются, чтение затруднено. Как и астения, полнота воспоминаний о переживаниях во время психоза может быть различной. Часть больных ничего не помнит о происшедшем с ними; по выходе из психоза эти больные с удивлением обнаруживают, что находятся в больнице, у других амнезия носит частичный характер и о пережитом сохраняются отрывочные, неполные воспоминания. Наконец, часть больных сохраняет довольно полное воспоминание о своих переживаниях во время психоза. Неспособность больного дать полный и последовательный отчет о том, что с ним происходит во время психоза может быть следствием обилия ярких, быстро сменяющих друг друга образов и сцен, которые больной просто не в состоянии запомнить. Нам кажется, что относить такие случаи к расстройствам памяти (Р. Я. Голант классифицировала их как «синдром мнестического накопления») не совсем правильно — и здоровый человек даже с очень хорошей памятью вряд ли был бы способен запомнить такое многообразие картин, тематически мало связанных между собой. Следует иметь в виду, что прогноз атропинового делирия не всегда благоприятен и если лечебные мероприятия своевременно не были проведены, может — хотя и в редких случаях — наступить смертельный исход. В течении атропинового делирия некоторые исследователи выделяют несколько стадий или фаз. В. В. Шостакович и сотр. различают гиперсимпатотоническую фазу, характеризующуюся соматическими изменениями и возбуждением, психическую стадию и стадию сопора или комы. Проф. М. А. Гольденберг выделяет 4 стадии: 1) нарастающей оглушенности, 2) нарастающего помрачения сознания, 3) обратного развития расстройств сознания и 4) астении. С достоверностью удается констатировать у больных только вторую стадию — помрачения сознания или психическую. Предшествующие ей изменения часто настолько кратковременны, что большинство больных попадает под наблюдение врача уже после их исчезновения (или замены следующей — второй — стадией) и картину начальных изменений поведения приходится реконструировать по рассказам родных, которые часто не в состоянии дать о ней ясный отчет. Сопор и кома развиваются далеко не всегда, а лишь при наиболее тяжелых отравлениях. Фаза обратного развития может быть прослежена лишь у больных с более длительным течением психоза, а астения, как уже упоминалось выше, не обязательна. Приведенное выше краткое описание психоза при остром отравлении атропином показывает, что картина этого психоза вовсе не так однообразна и наряду с общими чертами — быстротой возникновения, помрачением сознания с возбуждением, кратковременностью имеются и различия, которые отчетливо выступают при знакомстве с больными. Приведем несколько иллюстраций. Больной Я-н Ф. Ф. (Собственное наблюдение), 48 лет. I Всегда отличался хорошим здоровьем. Алкоголем не злоупотребляет. 6.VI.61 после случайного ушиба пожаловался на боль в боку. Врачом был назначен атропин. В первый день принял 7 капель внутрь, на следующий день «капать не стал, просто налил немного». Вскоре почувствовал сухость во рту, обратил внимание на то, что лицо стало красным. Заметил, что из висевших на стене оленьих рогов выглядывает какой-то старик, и услышал голос: «Тов. Я-н, Вы скоро умрете», затем голос добавил: «Жаль, что ты в моем отряде не служил, а то был бы ни живой ни мертвый». Больной решил, что принял недостаточное количество лекарства и допил остальное, принял, т. о., около 10 мг атропина. После этого состояние его ухудшилось: цвета окружающих предметов стали меняться, преобладал красный цвет; сами предметы пришли в движение, стали переговариваться между собой («кастрюля тарелку хвалит, тарелка — кастрюлю, а чурбанчик говорит детским голосом»). Иногда разговор касался и личности больного. На крышах соседних домов, в комнате появились какие-то люди; бородатые мужчины в странных ярких халатах, женщины в пестрых юбках», «персидских нарядах». Выходя на балкон видел вокруг лес (больной живет в центре города), артистов в странных нарядах, разыгрывавших непонятный спектакль. Ощущал запах дыма. Во рту все пересохло, думал, что задохнется, много пил, но плохо соразмерял движения. Когда под утро хотел выйти из дома, кастрюли, тарелки, загрохотали: «папонька, родной, куда ты уходишь!» Чувствовал, что кто-то хватает его за брюки. Все эти переживания не вызывали ни страха, ни удивления, было «просто интересно». Такое состояние длилось всю ночь и первую половину следующего дня (9.VI). 10.VI.61 обратился в диспансер. Был несколько взволнован и напуган происшедшим, но явлений астении не было. Подробно рассказывал о своих переживаниях. Объективно отмечена только вяловатая реакция зрачков на свет. Больная Де-я Алла 71/2 лет (собственное наблюдение). Родилась в срок. Перенесла корь, коклюш, скарлатину, несколько раз болела ангиной, в развитии от сверстников не отставала. Живая, охотно играет со сверстниками, предпочитая подвижные игры, помогает дома матери. Настойчива, впечатлительна, отличается хорошей памятью. Из-за косоглазия с 6 лет носит очки. 14.II.62 по назначению врача-окулиста девочке для подбора очков назначили закапывание 1%-ного раствора атропина по 2 капли в каждый глаз 2 раза в день. В ночь на 15.II были повторные рвоты, однако на утро почувствовала себя хорошо и закапывания атропина продолжали. Вечером т. е. на второй день применения атропина, через 30—40 минут после последнего его закапывания девочка начала «заговариваться», назвала брата женским именем, показывая на кровать, спросила, что это такое и, когда мать ей ответила, сказала: «а, это которую нам на день рождения подарили» (на самом деле никто кровати не дарил). Что-то искала на полу, ловила в воздухе, стучала по ковру, говорила, что видит маленьких людей — «марсиан», выкрикивала угрозы в их адрес. Затем перестала узнавать родителей, громко кричала, дралась. Все это время просила пить. Во 2 часу 16.II.62 доставлена в больницу. Временами узнает мать, просит отвезти ее домой, называет свое имя, возраст, пока к ней обращаются с вопросами сидит спокойно, но предоставленная самой себе лезет под стол, что-то хватает на полу, стряхивает с рубашки — говорит что по ней ползет что-то черное. Видит около себя паровоз, знакомых детей, угрожает им: «Я вам покажу». Зрачки широкие, реакция на свет отсутствует, сухость кожи и слизистых, пульс 82 в 1 мин. АД 70/45 мм рт. ст. Со стороны сердца, легких, органов брюшной полости изменений не обнаружено, общие анализы мочи и крови без особенностей. Под утро девочка уснула (сделано вливание глюкозы, приняла 0,02 люминала) спала немногим более часа. По пробуждении спокойна, ориентирована, галлюцинаций нет, о происшедшем говорит неохотно, несколько вяловата, быстро утомляется Зрачки остаются широкими. В тот же день взята домой матерью. Больной Яс-в П. А., 63 лет (собственное наблюдение), вахтер. Наследственность не отягощена, развивался нормально, с 15 лет работал — сначала в своем хозяйстве, а затем в колхозе. С 1939 года рабочий промкооперации, с 1962 года — вахтер. В 1928 году вывих правого бедра после падения с лошади, в 1942 году диагностирован туберкулез легких, последние годы не лечился — чувствовал себя хорошо. Женат, имеет 5 взрослых детей. По характеру спокойный, уравновешенный, приветливый, хороший семьянин. Алкоголем не злоупотребляет. 2.I.61 обратился к врачу с жалобами на кашель и принял лекарство. Вследствие ошибки работников аптеки больному выдали вместо дионина порошки, содержавшие по 20 мг сернокислого атропина. Принял всего 1 порошок. Примерно, через час почувствовал головокружение, плохо различал лица окружающих «глаза будто пленкой затянуло», во рту пересохло, все время просил пить, наблюдалась рвота. Затем перестал узнавать окружающих, ходил по комнате, стучал кулаком по стенам, по полу, утверждая что он строит, ловил что-то в воздухе. Сам ходить не мог — его поддерживали родственники. Состояние быстро ухудшалось, появилось выраженное двигательное возбуждение, никого не узнавал, стремился куда-то бежать, что-то неразборчиво шептал. Машиной скорой помощи доставлен в больницу. Первые часы возбужден, порывается куда-то бежать, трое взрослых мужчин с трудом удерживают больного. Никого не узнает, пытается что-то схватить в воздухе, на стенах, на полу, на вопросы о фамилии, возрасте отвечает «не знаю», на большинство вопросов не отвечает совсем. Зрачки широкие, на свет не реагируют, язык сухой, обложен, пульс 90 в 1 мин, АД 160/80 мм рт. ст., температура — 36,2°. К ночи успокоился, уснул. На утро 3.I спокоен, полностью ориентирован, охотно беседует, сообщает подробные анамнестические сведения, не обнаруживая заметного снижения памяти. О том, как он себя вел дома и в больнице ничего не помнит. Настроение хорошее, доволен, что все обошлось благополучно, просит не писать жалоб на работников аптеки, зрачки остаются расширенными, реакция их на свет вяловата, тремор пальцев вытянутых рук. пульс 72 в 1 мин, АД 140/80. Ограничение подвижности в правом тазобедренном суставе, в легких — рассеянные сухие и влажные хрипы, тоны сердца приглушены. Выписан 4.I.61 психически здоровым. Если у первого больного обильные зрительные, слуховые, а также тактильные и обонятельные галлюцинации не сопровождались расстройствами ориентировки в окружающем и двигательными нарушениями, то у второй больной наблюдалась типичная картина делирия с дезориентировкой, пробуждаемостью (сглаживание психических нарушений при привлечении внимания), яркими зрительными галлюцинациями. Состояние 3-его больного ближе к сумеречному состоянию сознания. Мы полагаем, что более правильно было бы подразделять острые атропиновые психозы на делирии и сумеречные состояния сознания. Авторы, описывавшие атропиновые психозы, неоднократно пытались отметить черты атропинного делирия, отличающие его от делириозных состояний другой этиологии. К таким признакам относят: более глубокую дезориентировку, почти исключительно зрительный характер галлюцинаций, их однообразие и стереотипность, преобладание чувства тревоги или тоскливости, отсутствие эйфории и профессионального бреда, амнезию на период психоза и сохранение после пробуждения остаточной психопатологической симптоматики или астении. Уже из общего описания атропиновых психозов и наблюдений, приведенных выше, видно, что ни один из этих критериев не может считаться действительно специфичным для атропиновых психозов. Глубина помрачения сознания, характер, содержание и яркость галлюцинаторных образов, эмоциональные нарушения и, наконец, окончание психоза достаточно разнообразны при отравлении атропином. Упомянем еще о картине так называемого «профессионального бреда» (точнее — профессионального делирия), при котором больной считает, что он находится на привычной работе и ведет себя соответственным образом — портной «шьет», сапожник «чинит обувь» и т. п. Такая картина считается весьма характерной для белой горячки, но в действительности она, во-первых, при белой горячке встречается не часто (по крайней мере, мы за последние годы наблюдали профессиональный бред лишь в отдельных случаях), во-вторых, может наблюдаться и при других интоксикационных психозах, в частности, при атропинном делирии. Например, из 15 наблюдавшихся нами больных «профессиональный бред» был достаточно отчетливо выражен у 2. Так, больная Г-ва, по профессии медицинская сестра, считала, что она находится на работе, зашедшего в приемный покой человека приняла за больного, подала врачу лист бумаги со словами: «доктор, заполняйте историю болезни» (в действительности принимали саму больную). В отделении следовала за врачом, считая, что она участвует в обходе, докладывала о якобы выполненных ею назначениях. Другая больная, заведующая складом, также считала, что она находится на работе, обращалась к мнимым сотрудникам, говорила, что сейчас отпустит им требуемый материал, производила соответствующие движения — что-то отмеряла, отрезала воображаемыми ножницами и т. п. Близкие к этому картины мы наблюдали у 6-летнего мальчика К., который играл с ребятами в футбол, бил ногой по воображаемому мячу, обращался к соседу (также отсутствующему) с просьбой прокатить его на машине. Б-ная Т., 80-летняя женщина считала, что она находится дома, угощала соседок, наливала им чай. Общие как для этих наблюдений, так и для ряда больных с аналогичными состояниями, описанных в литературе, является то, что они новую, незнакомую для них больничную обстановку принимают за более для них привычную; эта делириозная дезориентировка характерна для самых различных экзогенных психозов, а не специально для белей горячки. Помимо делириозных и сумеречных состояний отравление атропином может вызывать и судорожные припадки, сходные с припадками у больных эпилепсией; но они встречаются очень редко. Острые интоксикационные психозы обычно вызываются приемом больших доз атропина, во много раз превышающих терапевтические дозы, хотя при высокой индивидуальной чувствительности возможно развитие психозов и после приема обычных доз. Однако следует подчеркнуть, что представление об особой опасности атропина для жизни несколько преувеличено. Одна из наших больных приняла однократно около 100 мг атропина, т. е. дозу более чем в 30 раз превышающую высшую суточную дозу — у нее развилось кратковременное сумеречное состояние, но общее состояние больной оставалось удовлетворительным — отмечалась лишь умеренная тахикардия, мидриаз, сухость кожи и слизистых. Возраст больных, особенности склада их личности, психическое и соматическое состояние не оказывают заметного влияния на клиническую картину и продолжительность острых атропиновых психозов. Так среди наблюдавшихся нами больных были дети в возрасте 6—12 лет, люди среднего возраста и пожилые — до 80 лет включительно, психопатические личности, больная с тяжелой реактивной депрессией, хронические алкоголики, соматически больные и, наконец, лица психически и соматически здоровые, случайно отравившиеся атропином. У всех этих больных наблюдалась сходная картина — кратковременный психоз с расстройством сознания, закончившийся выздоровлением. Такая же однотипность обнаруживается и при анализе описаний, приводимых в литературе. Таким образом, острая и массивная интоксикация атропином как бы нивелирует, «снимает» особенности личности, которые при ряде других психозов, в том числе, интоксикационных, сказываются на особенностях их симптоматики. Психозы при длительном употреблении атропина наблюдаются значительно реже, чем острые отравления. Атропин не ведет к привыканию и развитию токсикомании, поэтому при длительном применении речь идет обычно о курсовом лечении, проводимом по поводу того или иного заболевания. Мы нашли лишь одну работу (Маллера и Константинеску), в которой описано 5 наркоманов, принимавших тузокалмин (комбинация кодеина с настойкой белладонны), у одного из которых развился психоз, продолжавшийся несколько месяцев. Больной был беспокоен, испытывал зрительные и слуховые галлюцинации, высказывал бредовые идеи отравления, под влиянием которых отказывался от еды. После однократного приема 3 флаконов тузокалмина с целью самоубийства (около 3 г кодеина и 45 г настойки белладонны) состояние резко ухудшилось — был дезориентирован, речь бессвязная, нарушения памяти. Психоз продолжался около 3 недель после помещения в больницу. Хотя психоз у этого больного скорее был вызван атропином (кодеин почти никогда не ведет к психозу), но картина самой наркомании у остальных 4 больных была сходной с морфинизмом и влечение, по-видимому, было обусловлено кодеином. Возникновение психоза может быть связано с временным (обычно случайным) увеличением дозы и в этих случаях речь в сущности идет об острых отравлениях, возникших на фоне продолжительного приема обычных доз, и картина, а также течение этих психозов такие же, как и при однократном приеме больших доз. В других случаях психоз развивается во время приема обычных дозировок и может отличаться меньшей выраженностью или даже отсутствием расстройств сознания и двигательного возбуждения, более длительным течением, особенно, если после начала психоза больные продолжают прием атропина. Как и при острых психозах, обычно преобладают зрительные галлюцинации, к которым, однако, может сохраняться критическое отношение. Так, больная описанная Шинко, в течение 10 дней видела при открытых глазах яркие, естественно окрашенные лица людей и головы животных, созерцание которых доставляло ей удовольствие, хотя она понимала, что это — обман зрения. Вольная была несколько эйфорична, но в остальном поведение ее оставалось правильным. У других больных помимо зрительных наблюдаются и слуховые и даже обонятельные галлюцинации, к которым присоединяются бредовые идеи преследования, воздействия, тревога и страх, но ориентировка остается достаточной. Больной 3-ак Д. В. (собственное наблюдение), 32-х лет, находился в Читинской областной психоневрологической больнице с 29 по 31 августа 1960 г. До настоящего заболевания никаких странностей в поведении больного не отмечалось. Работал кочегаром, пользовался уважением товарищей. Неоднократно получал благодарности. Женат, имеет 1-го ребенка, с женой живет дружно. Алкоголем не злоупотреблял. С 1952 года страдает хроническим холециститом, никакими другими заболеваниями не болел. 10.VIII.60 г. поступил в районную больницу в связи с обострением холецистита. С первого дня наряду с холосасом, биомицином, таблетками Бехтерева, вливанием глюкозы начал получать атропин (18 капель 0,1%-ного раствора атропина и 0,045 extr. Belladonnae в день). Уже через 2 дня появились головные боли, сердцебиения, стал плохо видеть, испытывал, зрительные галлюцинации, особенно по вечерам — видел советских солдат и немцев, стрелявших друг в друга, окровавленные трупы, сам участвовал в этих сражениях. Казалось, что по стенам и по его телу бегают мыши, из-за кроватей, шкафов выглядывают какие-то лица. Считал, что он окружен фашистами, требовал автомат, чтобы перестрелять их. Несмотря на такое состояние больной оставался в больнице и продолжал то же лечение до 22.VIII, когда в связи с улучшением соматического состояния лечение было отменено, а больной выписан на работу. Дома по вечерам по-прежнему видел сражения, бегавших по полу мышей, цыплят. Не верил жене, убеждавшей его, что все это ему кажется, так как «видел все своими глазами». Несмотря на это, ходил на работу, занимался дома хозяйственными делами. Был направлен в психоневрологическую больницу. При поступлении был ориентирован во времени и в собственной личности, но считал, что его привезли в немецкою комендатуру на расстрел, сопротивлялся помещению в больницу, на полу видел трупы, бегающих цыплят. Речь бессвязна, говорил о немцах, партизанах, взрывах и т. п. (больной во время Отечественной войны вместе с отцом был в партизанском отряде). Мидриаз, очень вялая реакция зрачков на свет, пульс 100 в 1 мин, слизистые суховаты, язык обложен белым налетом, кожа обычной окраски, т-ра 36,8°, болезненность в правом подреберье при пальпации. После вливания глюкозы, сердечных и клизмы с хлоралгидратом больной уснул и проспал всю ночь. По пробуждении спокоен, охотно отвечал на вопросы, галлюцинаций не было. На следующий день обнаруживал критику к болезненным переживаниям. Исчезли тахикардия и мидриаз, фотореакции восстановились на 3-й день после поступления. При соматическом обследовании отмечена лишь болезненность в правом подреберье. Анализы мочи и крови — без особенностей. Психические нарушения у этого больного развились несмотря на то, что суточная доза атропина составляла всего около 1.5 мг (максимальная доза суточная — 3 мг). Однако продолжение психоза, несмотря на удовлетворительное соматическое состояние, характерное для отравления атропином расширение зрачков, отсутствие их реакции на свет, тахикардия, сухость слизистых дают достаточно оснований для диагноза интоксикационного (а не соматогенного) психоза. Психоз продолжался 7 дней после отмены лечения и окончился критически, после медикаментозного сна. Хотя больной отрицал прием каких-либо лекарств после выписки из районной больницы, однако выраженность вегетативных изменений к моменту стационирования и последующее быстрое их исчезновение заставляют предполагать, что он принимал атропин и находясь дома. У этого больного прекращение приема атропина привело к быстрому исчезновению психоза, однако известны случаи, когда психозы продолжались несколько недель после прекращения приема лекарства (случаи Фиклера, Бейкера и Фарли). В последние годы наряду с атропином начали применяться синтетические препараты, отличные от него по химическому строению, но обладающие атропиноподобным действием. Появились и описания психозов, вызываемых этими препаратами. К этим лекарствам относится артан (тригексифенидил), применяемый как средство лечения паркинсонизма (обычные суточные дозы 4—8 мг, максимальная — 36 мг). Однократная передозировка или быстрее увеличение дозы артана ведет к таким же психозам, как и острое отравление атропином. Однако, в отличие от атропина артан при длительном применении вызывает улучшение настроения вплоть до эйфории, увеличение активности и поэтому больные могут принимать его как эйфоризирующее средство, увеличивая дозировку препарата. При этом могут возникать интоксикационные психозы. Болин описал больную, которой по поводу кривошеи (по-видимому, истерической) был назначен артан. Первые месяцы больная принимала назначенную ей врачом дозу — 8 мг в день, но затем — после неприятностей личного характера — увеличила ее до 24—30 мг в день. Появились неясные страхи, раздражительность, идеи отношения, последние 10 дней перед поступлением в больницу перестала встречаться с знакомыми, опасаясь отравления, убийства. Все это время продолжала прием артана. При поступлении в больницу была недостаточно ориентирована в окружающем, возбуждена, высказывала бредовые идеи отношения и преследования. Отмечался мидриаз, сухость во рту, атаксия. Постепенно поправилась в течение 2-х недель. Описание психических нарушений при применении других препаратов с атропиноподобным действием — дитрана, бенактизина мы приводим в разделе о психотомиметических средствах. После окончания атропиновых психозов больные в течение некоторого времени обнаруживают повышенную чувствительность к терапевтическим дозам вызвавшего психоз препарата. Так, Бейкер и Фарли дважды вводили больной, поправившейся после затяжного атропинового психоза, один раз 0,65 мг и другой — 1 мг атропина. Каждый раз у больной развивался психоз, сходный по картине с перенесенным и длившийся около суток. Сходные наблюдения приводят Хопкинс и Робинс — Джонс (атропиновый психоз), Болин (психоз, вызванный артаном). По понятным причинам мы воздерживались от подобных экспериментов, однако у больных, перенесших алкогольный психоз, мы неоднократно отмечали, что прием, даже однократный, небольших количеств алкоголя почти моментально приводил к возникновению психоза, особенно если перенесенный ими психоз был длительным или повторным, либо, если алкоголь был принят вскоре после окончания психоза. Скополамин сходен по механизму действия с атропином, но в отличие от него оказывает снотворное действие. Область его применения значительно более ограничена, так как из-за токсичности он сравнительно редко применяется в качестве снотворного — главным образом, при тяжелых состояниях возбуждения в психиатрических больницах. Применение скополамина при паркинсонизме в последнее время также почти оставлено в связи с созданием ряда новых антипаркинсонических средств. В соответствии с этим и психические нарушения при применении скополамина наблюдаются значительно реже, чем при применении атропина. Однако скополамин может вызвать нарушения психики и при введении терапевтических доз — 1 мг. При этом отмечаются обычно зрительные галлюцинации, реже — галлюцинации слуха и осязания, однако двигательное возбуждение обычно отсутствует, больные скорее подавлены, пассивны, хотя может наблюдаться и повышенное настроение. Делириозные состояния обычно кратковременны и исчезают через несколько часов — сутки. Больной Щ-в А. В., 38 лет, находился в областной психоневрологической больнице с 26.II по 8.III.62 на стационарной судебно-психиатрической экспертизе. С детского возраста страдает судорожными припадками с потерей сознания, припадки редкие — 1 раз в 1—2 года. Ходить и говорить начал поздно, долго заикался. С трудом окончил 7 классов, работает ремонтным рабочим. С 14 лет начал употреблять алкоголь, с 23-х лет пил почти ежедневно до 1 литра водки в день, наряду с водкой употребляя суррогаты, синдром похмелья с 25 лет. В 1958 году (34-х лет) перенес белую горячку, лечился от алкоголизма, после чего более 2-х лет не пил, но с середины 1961 года снова употребляет алкоголь до 2—3 раз в неделю. Дома частые скандалы, жена и теща больного также злоупотребляют алкоголем. Во время одного из скандалов в состоянии опьянения ударил топором жену и тещу, привлечен к уголовной ответственности и направлен на экспертизу. В больнице достаточно ориентирован пытается вызвать к себе сочувствие, во всем обвиняет жену и тещу, возбудим, конфликтует с окружающими угрожает покончить с собой, если его признают вменяемым. Запас знаний ограничен, галлюцинаций и бреда нет. В ночь на 5.III.62 г. вместе с группой больных пытался избить санитаров, в связи с чем дежурный врач на протяжении 2 часов последовательно назначил больному 30,0 10%-ного раствора хлоралгидрата и 0,6 г бромурала, внутрь. 10 гексенала внутримышечно и. наконец, 10 мл 0,1%-ного раствора скополамина подкожно (1 мг). Утром 5.III больной был раздражен, угрюм, отказался от пищи и лекарств, говорил, что его травят, подкладывают в пищу «хлорку». Речь была неясной, смазанной, язык сухой, умеренный мидриаз, сухость слизистых, тахикардия. К вечеру стал спокойнее, жаловался на шум в голове и двоение в глазах, ночь спал спокойно На следующий тень поведение обычное, сказал, что накануне у него «туманилось в голове», испытывал сухость во рту, сильную жажду, «во рту было горько», двоилось в глазах. Более подробных сведений не дал (собственное наблюдение). Интерес этого наблюдения заключается в том, что обычная доза скополамина, введенная на фоне действия снотворных, вызвала отчетливую интоксикацию и кратковременные психические нарушения (на роль скополамина указывает характерная вегетативная симптоматика). Возможно, что алкоголизм больного также облегчил возникновение интоксикационного психоза, но психические нарушения при применении стимуляторов ЦНС на фоне действия седативных средств наблюдались и при применении других комбинаций лекарств, о чем будет сказано в последующих главах. Мунди и Целлер описали делириозное состояние после инъекций морфия со скополамином, продолжавшееся около недели. Интересно, что этой больной повторили инъекцию скополамина уже после начала психоза. Диагноз атропиновых психозов обычно не вызывает значительных затруднений. Он основывается не столько на особенностях психопатологической симптоматики — картина атропинового делирия неспецифична — сколько на анамнестических данных, указывающих на возможность отравления атропином (или растением, содержащим атропин), а также на характерной вегетативной симптоматике, — мидриаз, тахикардия, сухость кожи и слизистых. Отметим, что и эта вегетативная симптоматика не является специфичной. В частности, мы у нескольких больных именно на основании характера вегетативных нарушений диагностировали атропиновый психоз и лишь после получения анамнестических сведений убедились, что речь шла об отравлении кофеином. Механизм действия атропина (и скополамина) достаточное хорошо изучен. Оба они являются холинолитиками или антихолинергическими средствами, оказывая как периферическое, так и центральное холинолитическое действие, блокируя холинореактивные системы в разных отделах центральной нервной системы, в частности — ретикулярной формации, роли которой при психических нарушениях последние годы придают большее значение. По-видимому, и психозы, вызываемые атропином (и скополамином), связаны с нарушениями вегетативных центров — блокирование парасимпатической (трофотропной) системы и возникающее вследствие этого преобладание симпатической (эрготропной) системы. Об этом свидетельствует значительное постоянство вегетативных нарушений при атропиновых психозах и параллелизм (хотя и не абсолютный) между появлением и обратным развитием вегетативных и психических изменений. Лечение острых атропиновых психозов состоит в назначении антагонистов атропина — пилокарпина, эзерина, однако в большинстве случаев психоз исчезает и без их применения. Промывание желудка, назначение рвотных или слабительных целесообразно только при отравлении дурманом или беленой или после приема атропина внутрь, в последнем случае — если есть возможность сделать промывание в первые минуты, максимум час после приема атропина, т. к. всасывание его происходит быстро. При нарушениях сердечной деятельности показаны сердечные средства (камфора, кофеин). Мы сомневаемся в целесообразности назначения кофеина, т. к. наблюдали психозы, сходные с атропиновыми при отравлении кофеином. Обычно можно ограничиваться назначением снотворных средств. В ряде учебников и руководств рекомендуется назначение морфия, однако в литературе имеются указания, что морфий является синергистом больших доз атропина, поэтому применение его нельзя считать достаточно обоснованным. В случаях развития комы назначают стимуляторы, а при судорожных припадках — противосудорожные средства. При затяжных психозах следует прежде всего отменить атропин (скополамин, артан и т. д.), если соматическое состояние больных не вызывает опасений, достаточно назначить антагонисты атропина, седативные или нейролептические средства, витамины, вливания глюкозы, физиологического раствора. Течение и исход этих психозов благоприятны, что делает, по-нашему мнению, излишним применение таких средств как электросудорожная терапия, применявшаяся некоторыми зарубежными авторами. В заключение остановимся на применении атропина для лечения психических заболеваний. Бюссов предложил лечение депрессивных состояний сочетанием резерпина и атропина по следующей методике. Больные получают в течение 4—6—8 дней большие дозы резерпина (4—10 мг в день), а затем, продолжая прием резерпина, получают также 2—6 мг в день атропина. Добавление атропина извращает обычное действие резерпина: исчезает сонливость, моторика становится живее, облегчается течение мыслей, улучшается настроение. Эффект появляется обычно в первые дни после назначения атропина. Бюссов рекомендует прекращать лечение, если в течение 3 дней (после добавления атропина) изменения в состоянии больных не наступают. По данным автора из 61 больного с эндогенной депрессией у 33 наступило улучшение, сохранявшееся и в дальнейшем, у 11 больных улучшение носило временный характер, у остальных 17 больных эффекта не было. Такое же действие отмечается и при сочетании атропина с другими нейролептическими препаратами или с опием, с другой стороны резерпин можно комбинировать не с атропином, а с рядом других препаратов — скополамином, орфенадрином, акинетоном, риталином, диэтиламидом лизергиновой кислоты (ДЛК). Это свидетельствует о том, что речь идет не о специфическом действии комбинации резерпина и атропина, а об изменениях вегетативной регуляции. Изменение настроения может быть достигнуто не только при депрессивной фазе маниакально-депрессивного психоза, но и при расстройствах настроения у больных эпилепсией, при шизофрении с преобладанием депрессии или апатии. Наши собственные наблюдения немногочисленны, но все же мы можем подтвердить, что у части депрессивных больных с помощью лечения резерпином и атропином по методу Бюссова удается в короткие сроки значительно улучшить состояние больных; в то же время мы не отмечали улучшения при комбинации атропина с аминазином или пропазином. Наблюдения, в том числе и наши собственные, в которых прекращение лечения ведет к возобновлению депрессии, подтверждает, что речь идет не о спонтанном улучшении вследствие случайного совпадения окончания депрессивной фазы с лечением, но о терапевтическом действии лекарств. Вместе с тем необходимо отметить, что описанное лечение, как впрочем и лечение большинством антидепрессивных средств, обычно не прекращает депрессивную фазу, а лишь устраняет на период лечения ее психопатологические симптомы — поэтому необходимо назначение поддерживающих доз, которые могут быть отменены лишь после окончания фазы. Ответить на вопрос, сокращает ли лечение резерпином и атропином продолжительность фазы, не представляется возможным, решение этого вопроса, как известно, представляет значительные трудности. Второй метод, применяемый в психиатрии, — это лечение атропиновыми комами, предложенное в США Форрером, Миллером и сотр. Больным вводят внутримышечно от 32 до 200 мг сернокислого атропина. Через 15—20 минут развивается беспокойство, оглушение, изредка тошнота и рвота, для предотвращения которых больным предварительно вводят 50 мг хлорпромазина (аминазина), затем постепенно появляются атаксия, нарушения координации движений, смазанная речь, головокружения, слабость. Нарастает дезориентировка в окружающем, расстройства запоминания, появляются зрительные иллюзии и галлюцинации вплоть до картины выраженного делирия, который однако, как правило, не сопровождается выраженным двигательным возбуждением и быстро сменяется «комой». В состоянии атропиновой комы сохраняются двигательные реакции на болевое раздражение, возможны и спонтанные движения, в том числе координированные, напоминающие движения спящего человека. Кома длится 4—6 часов и заканчивается медленным спонтанным выходом, продолжающимся 30—60 минут, во время выхода наблюдаются, — но только в обратной последовательности, — такие же изменения поведения, как и после введения атропина Как и при обычном отравлении атропином, отмечаются сухость кожи и слизистых, расширение зрачков, тахикардия; повышение артериального давления обычно незначительно, во время комы артериальное давление нормализуется. Процедура повторяется 3—6 раз в неделю, всего вызывают 20—60 атропиновых ком. Для предотвращения мидриаза в конъюктивальный мешок вводят 1/4%-ную эзериновую мазь, губы больных смазывают кольдкремом. Основное осложнение — значительное повышение температуры тела, в этом случае необходимо прерывание комы. Для купирования комы вводят подкожно независимо от дозы атропина и продолжительности комы — 4 мг физостигмина, полный выход наступает через 15 минут, быстро снижается и температура. В последующем дают по 2 мг физостигмина внутрь каждый час 4 раза — в противном случае кома может развиться снова. Авторы этой методики считают, что она имеет ряд преимуществ перед инсулиношоковой терапией — большая безопасность и простота методики, большая однородность реакций. Атропиновые комы применялись для лечения шизофрении, маниакальных и депрессивных состояний и неврозов. Эффект лечения в большей степени зависит от особенностей состояния больных к моменту назначения лечения, чем от диагноза. Лучшие результаты получены у больных с эмоциональной напряженностью, тревогой, а также при усилении психомоторной активности с эйфорией и бредовыми идеями, однако хорошие результаты могут быть получены и у больных с эмоциональной тупостью. Цифры, приводимые в различных работах заметно отличаются друг от друга. Так, Форрер из 120 больных шизофренией отметил после окончания лечения значительное улучшение всего у 10 больных и частичное — еще у 6. В то же время Шварц сообщил о значительном улучшении у 19 и частичном — у 23, т. е. всего у 42 из 84 больных шизофренией. Миллер наблюдал значительное улучшение у 50 из 151 больного (также шизофренией). Из 18 больных Голднера (шизофрения и инволюционный психоз) значительно улучшилось состояние 7 и частично — 6 больных. Все авторы подчеркивают, что через 5—6 месяцев после окончания лечения число больных, состояние которых значительно улучшилось, возрастает (по данным Форpepа с 10 до 17 человек, по данным Шварца — с 19 до 40 человек). Приведенные цифры свидетельствуют, что эффективность лечения атропиновыми комами относительно невелика, однако, по утверждению авторов, эффективность атропиновых ком у больных с большой давностью заболевания не меньше, чем у свежезаболевших. Это делает целесообразным применение этого метода при хронической шизофрении, особенно если другие методы лечения оказались безрезультатными. При глаукоме, болезнях сердца, печени, язвенной болезни, отите и синусите лечение атропиновыми комами противопоказано. Метод этот не получил широкого распространения. Кроме работ группы американских исследователей, мы нашли лишь сообщение польских авторов, с успехом применивших его 1 больной шизофренией. Очевидно, представление о чрезвычайной токсичности атропина вызывает опасение у врачей. К тому же увлечение новыми лекарственными средствами — нейролептиками — число которых непрерывно возрастает, значительно — нам кажется, незаслуженно, — ослабило интерес психиатров к шоковым методам лечения. ЛИТЕРАТУРА1. Бухман X. М. — Сб. трд. Душанбинск. мед. ин-та, 1950, в. V. стр. 355. 2. Гольденберг М. А. — Психические расстройства при острых инфекциях и интоксикациях и учение об экзогенных типах реакций. Харьков, 1941. 3. Джагаров М. А. — Сов. психоневрол., 1935, № 2, стр. 53. 4. Корсаков С. С. — Курс психиатрии, 1901. 5. Новлянская К. А. — Ж. невропат. психиатр., 1931, № 6. стр. 55. 6. Овчарова П. — Ж. невропат. и психиатр., 1962, т. 62, стр. 519. 7. Пирузян Л. А. — Сб. тр. Бюро гл. судебномед. экспертизы и Каф. судебн, мед. Ереванск. Мед. ин-та, 1961, вып. 3, стр. 243. 8. Столяров Г. В. — Ж. невропат. и психиатр., 1963, т. 63, стр. 762. 9. Шостакович В. В., Голубенко Е. П., Куликова Е. Ф., Погибенко Н. И., В кн. Пробл. клинич. и эксперим. невропат. и психиатр. Харьков, 1936. стр. 312. 10. Воспроизведение некоторых симптомов атропинного «психоза» у животных (Сборник статей). Новосибирск, 1957. 11. Baker I., Farley I. — Brit. Med. J., 1958. № 5109. p. 1390. 12. Bergmann — Therap. Monatshefte, 1902, Jg. 16, S. 107. 13. Bolin R. — J. Nerv. Ment. Dis., 1960, v. 131, p. 256. 14. Вussow H. — Med. exptl., 1962. Bd. 7. Suppl. S. 100. 15. Вussow H., Fuhr J. — Nervenarzt. 1958, Jg. 29, p. 268. 16. Вussow H. — Nervenarzt, 1959. Jg. 30, p. 36. 17. Вussow К — Psychiat. Neurol., 1960, v. 140, p. 72. 18. Вussow H., Jessel H. — Med. Exp.. 1960, Bd. 2. S. 138. 19. Сallawау Е., Band R. — Arch. Neurol. Psychiat, 1958, v. 79 № 1. p. 91. 20. Canelis M., Farnell F., MсGavасk Тh. — Amer. J. Med. Sci., 1949, v. 218, p. 655. 21. Carter A. — Brit. med. J., 1940, № 4176, p. 664. 22. Соrbоn К. — J. A. M. A., 1949, v. 141, p. 377. 23. Dоshey L. — J. A. M. A., 1966. v. 162, p. 1031. 24. Dоuglas D., Hосh P. — Psychiat. Quart, 1956, v. 30, p. 204. 25. Duggan P. — Brit. Med J., 1937, p. I, p. 918. 26. Fiсkler — Dtsch. med. Wschr., 1910, S. 1033. 27. Fоrrer G. — Amer. J. Psychiat., 1951, v. 108, p. 107. 28. Fоrrer G. — J. Nerv. Ment. Dis., 1954, v. 120, p. 40. 29. Fоrrer G. — J. Nerv. Ment. Dis., 1956, v. 124, p. 256. 30. Forrer G., Draper Сh., Grisell J. — J. Nerv. Ment. Dis., 1953, v. 117, p. 226. 31. Forrer G., Miller J. — Amer. J. Psychiat., 1958, v. 115, p. 455. 32. Gambоа М., Сamble E. — J. Dis. Children, 1959, v. 97, № 3, p. 342. 33. Gаrner H., Martinez S. — Illinois Med. J., 1958, v. 114, № 3, p. 122. 34. Geldner R. — J. Nerv. Ment. Dis., 1956. v. 124, p. 276. 3o. Hamiltоn M, SсIare A. — Brit. Med. J., 1947, p. 11, № 4528, p. 611. 36. Heath W. — Brit. Med. J., 1950. № 4679. p. 608. 37. Hoffer A. — Arch. Neurol., 1954, v. 71, p. 80. 38. Hoffer А, Сallbeck M. — Dis. Nerv. Syst., 1959. v. 20, p. 387, 39. Hopkins F., Robyns J. — Brit. Med. J., 1937, p. I, p. 663. 40. Hughes J., Сlark J. — J. A. M. A., 1939, v. 112, p. 2500. 41. Jennings R. — J. Pediat., 1935, v. 6, p. 657. 42. Kendall В., Corbin — J. A.M. A., 1949. v. 141, p. 377. 43. Коwalewskу P. — Allg. Z. Psychiat., 1880. Bd. 36, S. 431. 44. Listwan J., WheaIу N. — Med. J. Austral., 1953. v. 1, p. 581. 45. Maller O., Constantinescu G. — Psychiat. Neurol. med. Psychol., 1958. Jg. 10, S. 53. 46. Mау С. — Brit. Med. J., 1950, p. I. p. 202. 47. Meggendorfer H. — Handbuch d. Geisteskrankh. von O. Bumke Bd. VII, 1928, S. 378. 48. Metivier V. — Lancet, 1935. v. 2. № 22. p. 1232. 49. Miller J. — J. Nerv. Ment. Dis., 1956. v. 124, p. 260. 50. Miller J. — J. Nerv. Ment. Dis., 1956. v. 124, p. 269. 51. Miller J., Sсhwarz H., Fоrrer G., — J. clin. exper. Psychopathol., 1958. v. 19, p. 312. 62. Minors E. — Brit, Med. J., 1948. v. 2. p. 518. 53. Moller K. — Rauschgifte und Genussmittel Basel, 1951, S. 360, 54. Morton H., Durham N. — J. Pediatr., 1939, v. 14. p. 755. 55. Mundу L., Zeller W. — Dis. Nerv. Syst., 1958, v. 19, p. 423. 56. Оstfeld A., Mасhne X., Unna K. — J. Pharmacol, exper. Therap., 1960, v. 128, p. 265. 57. Parfitt D. — J. Neurol. Neurosurg. Psychiat., 1947, v. 10, p. 85. 58. Parfitt D. — Lancet, 1957, v. 272, p. 50. 59. Pfeifer C., Murphee H., Jenneу E., coll. — Neurology, 1950, v. 9, p. 249. 60. Philippiu, Muhle — Munch, med. Wschr.. 1910, Bd. 57, S. 2473 61. Pohlisch K. — Mschr. Psychiat., 1928, Bd. 69, S. 293. 62. Pohlisсh K, Sсallу С. — Brit. Med. J., 1936, p. I, p. 311. 63. Sсhwarz H. — J. Nerv. Ment. Dis, 1956, v. 124, p. 281. 64. Sсhinkо H. — Wien. Z. Nervenheilk., 1954, Bd. 10, S. 274. 65. Schultze F. — Med. Exp. (Basel), I960, Bd. 2, S. 233. 66. Wolter R. — Berl. klin. Wschr., 1912, Bd. 49, S. 1887. Глава 2 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ БРОМОМ Бром применяется в медицине с начала второй четверти XIX столетия. Его лечебный эффект, основанный, как показали исследования И. П. Павлова и его учеников, на способности брома усиливать процесс внутреннего торможения, достаточно хорошо известен. Однако наряду с терапевтическим эффектом бром может вызывать и разнообразные осложнения — в том числе нервные и психические нарушения. Частота психических нарушений, возникающих -вследствие приема бромидов, не может быть установлена, так как число больных, которым назначалось это лечение, нигде не учитывалось. Имеющиеся цифровые данные относятся лишь к числу больных с психическими нарушениями, обусловленными приемом солей брома или препаратов, содержащих бром (адалин, бромурал и др.), по отношению к общему числу больных, поступивших в психиатрические больницы. По данным американских и австралийских авторов около 3% больных, поступавших в психиатрические стационары, страдали интоксикационными психозами вызванными бромом (М. Левин; Вагнер и Банбери; Ивенс; Виттенбрук). Американские авторы приводят наблюдения над большими группами больных, тогда как европейские авторы отмечают редкость психозов, вызванных бромом. Так, Полиш в 1928 году обнаружил в литературе описание всего 9 случаев «бромовых» психозов, тогда как М. Левин (США) в 1933 году привел наблюдение над 15 больными, которых он наблюдал в течение только одного года. Такая же разница в количестве наблюдений в Америке и Европе отмечается и в литературе последующих лет. Очевидно, это связано с более широким применением и неконтролируемой продажей в США бромидов (в последние годы преимущественно в виде снотворных, основным ингредиентом которых являются различные соединения брома). Несмотря на то, что в СССР случаи отравления бромом с психическими нарушениями, очевидно, являются редкими (мы не обнаружили в отечественной послевоенной литературе ни одного описания таких психозов), знание клинической картины и лечения психозов, вызванных бромом, необходимо врачу, так как своевременно не распознанные эти психозы могут закончиться смертью больного. Острое отравление препаратами брома наблюдается редко и обычно не вызывает тяжелых, опасных для жизни нарушений. Больные после кратковременного периода хорошего самочувствия с облегчением моторики обнаруживают повышенную утомляемость, сонливость, неустойчивость внимания, снижение зрительного и слухового восприятия, болевой и тактильной чувствительности, нарушается восприятие времени и пространства, нарушено запоминание. Речь замедленна, больные с трупом подбирают слова, наблюдаются парафазии. Может нарушаться и артикуляция — речь становится смазанной, неясной. Настроение подавленное, мрачное с элементами раздражительности или безучастное, но может быть и повышенное настроение — эйфория. Со стороны соматического и неврологического статуса отмечаются гиперемия кожи лица и слизистых, слюнотечение, поносы, замедление пульса и дыхания, головные боли, нарушения координации движений, расстройства почерка. В более редких случаях развиваются более тяжелые изменения сознания — сопор, иногда кома. Психотические симптомы в узком смысле этого слова — галлюцинации, бредовые идеи обычно отсутствуют, однако после выхода из бессознательного состояния могут развиваться делириозные состояния и псевдопаралитический синдром. Гайгер описал больную, молодую женщину, у которой после однократного приема большой дозы секундала (снотворное, содержащее бром) развился сопор с повышением температуры, тахикардией, падением артериального давления, мидриазом и вялыми реакциями зрачков на свет. По выходе из сопорозного состояния больная оставалась дезориентированной, испытывала яркие зрительные и слуховые, а также обонятельные галлюцинации, — видела в углу своей палаты человека, одетого во врачебный халат, который курил сигару, запах которой она ощущала, слышала как с ней говорят, осуждают ее. В палате с ней рядом оказалась ее маленькая дочь, но человек, переодетый врачом, утащил девочку в соседнюю комнату и там бил ее по голове. Считала, что ее хотят убить, отравить, вообще причинить какое-то зло, медицинская сестра перехватывает ее письма и уничтожает их, испытывала страх. Таксе состояние продолжалось 5 дней и закончилось полным выздоровлением. Нарушения вызываемые острым отравлением бромидами обычно кратковременны и заканчиваются выздоровлением, особенно если причина отравления установлена и своевременно приняты лечебные меры. Острые отравления со смертельным исходом не описаны, что, разумеется, не исключает необходимости немедленного лечения. Значительно чаще психические нарушения вызываются длительным приемом бромидов. Продолжительность приема брома, предшествующая появлению признаков интоксикации, может варьировать в весьма широких пределах — от нескольких недель до десяти лет. Такие различия зависят как от величины доз, так и от ряда факторов, повышающих чувствительность к брому, которые будут рассмотрены ниже. Если лечение, рассчитанное на несколько недель или даже месяцев, может быть предписано больному врачом, то чрезмерно длительное — на протяжении ряда лет — употребление бромидов, обычно свидетельствует о привыкании, которое чаще развивается у лиц психопатического склада — астеничных, слабовольных, депрессивных. Однако возможен длительный прием бромидов и при упорной бессоннице, хронических головных болях и т. п. лицами, не обнаруживающими выраженных характерологических особенностей. При этом увеличение суточной дозы брома не обязательно, — больные могут на протяжении длительного времени принимать одни и те же дозы бромидов. Это обстоятельство Полиш объясняет изменениями реактивности организма, однако сущность этой «измененной реактивности» до настоящего времени остается невыясненной. В первые дни или недели после начала приема бромидов обычно отмечается улучшение самочувствия и настроения с многоречивостью, подвижностью, оживлением и облегчением воспоминаний, которые в дальнейшем сменяются повышенной утомляемостью, бессонницей, снижением аппетита, забывчивостью и рассеянностью. Эти симптомы обнаруживают нередко значительное сходство с теми, по поводу которых было назначено лечение бромом и поэтому могут расцениваться врачом, как показатель того, что назначенные им дозы недостаточны. Такая ошибка ведет к продолжению лечения и даже к увеличению доз брома, что, в свою очередь, еще больше ухудшает состояние больных. Следует особенно подчеркнуть роль снижения аппетита, так как обезвоживание организма и, особенно, недостаточное поступление хлоридов значительно усиливает токсическое действие брома. Картина хронического отравления бромом, которую обозначают как простую интоксикацию или «простой бромизм» характеризуется рядом психических, неврологических и соматических нарушений. В психической сфере на первый план выступают вялость, сонливость, затрудненное восприятие окружающего, ухудшение запоминания и ослабление памяти на прошедшее, замедление темпа речи и мышления. Речь становится непоследовательной, аграмматичной, больные с трудом подбирают нужные слова, недостаточно точно ориентируются в окружающем. На фоне вялости первое время отмечается раздражительность, подавленность, реже эйфория, но постепенно эти колебания настроения исчезают, уступая место полной безучастности к происходящему. Если прием брома продолжается, то вялость, апатия, снижение памяти нарастают, больные становятся неопрятными, неряшливыми, мочатся и оправляются под себя, обнаруживают грубую дезориентировку в окружающем. Многообразны и изменения в неврологическом статусе, вызываемые хроническим отравлением бромом. Появляются неравномерность и вялая реакция зрачков на свет, иногда изменения их конфигурации, диплопия, нарушения аккомодации. Снижаются глоточные и корнеальные рефлексы, кожная чувствительность, речь становится смазанной, дизартричной. Сухожильные и периостальные рефлексы первое время несколько оживлены, но в дальнейшем снижаются и могут полностью исчезнуть. Мышечная сила уменьшается, особенно страдают сложные произвольные движения, тогда как непроизвольные, автоматизированные движения и действия выполняются лучше. Походка становится шаткой, неуверенной, появляются грубый тремор языка и пальцев рук, дрожащий, не разборчивый почерк, маскообразность лица. Соматические изменения менее выражены и постоянны. Больные обычно прогрессивно худеют, кожа становится бледной, пульс слабым, нерегулярным с периодически возникающей тахикардией, нередко возникают запоры, катары верхних дыхательных путей, повышение температуры тела, лейкоцитоз. Реже наблюдаются кожные изменения: характерная сыпь, мелкие гнойнички, acne vulgaris. Как видно из приведенного перечисления симптомов картина «простого бромизма» весьма сходна с картиной, наблюдаемой при остром отравлении бромом, с той лишь разницей, что нарушения при бромизме развиваются медленно, исподволь и продолжают нарастать. Наиболее характерным является сочетание вялости, апатии и снижения памяти с дизартрией, атаксией, тремором и падением веса. Гралка описал случай группового хронического отравления солями брома в семье аптекаря, по ошибке употреблявшей вместо поваренной соли бромистый натрий. Тяжелое отравление бромом развилось у 5 взрослых и 3 детей, в том числе у грудного ребенка, питавшегося только материнским молоком. У всех членов семьи отмечалась повышенная потребность во сне, замедление моторики, смазанная речь, нарушения памяти. Так, хозяйка дома стала неряшливей, ходила непричесанной; небрежно одетой, пошатывалась при ходьбе, говорила медленно, с трудом подбирая слова, не находила нужных слов, быстро забывала, о чем ее спрашивают, речь была дизартричной, при письме руки ее дрожали, строки были неровными, мочилась и оправлялась под себя. Соматических нарушений при обследовании выявить не удалось. После помещения в больницу все члены семьи постепенно поправились. В тех случаях, где у больных на первый план выступают нарушения памяти, картина заболевания обнаруживает сходство с Корсаковским синдромом, особенно если к нарушениям запоминания и снижению памяти на прошедшее присоединяются обильные конфабуляции. Такую картину Курран наблюдал у 5 из 50 наблюдавшихся им больных. После отмены брома описанные нарушения подвергаются обратному развитию и, как правило, заканчиваются выздоровлением. Остается лишь симптоматика заболевания, по поводу которого было назначено лечение бромом. Иногда сохраняются легкие дефекты памяти. Выздоровление происходит постепенно, затягиваясь на недели и месяцы. На фоне «простого бромизма» могут развиваться разнообразные психопатологические симптомы и синдромы: галлюцинации и иллюзии зрения и слуха, реже — обоняния, осязания и вкуса, психосензорные нарушения, расстройства схемы тела, бредовые идеи, двигательное возбуждение или ступор, депрессия, маниакальное состояние. Возникновение психозов с продуктивной психопатологической симптоматикой обычно связано с увеличением дозы бромидов, однако они могут возникать и после отнятия брома на фоне уменьшения его концентрации в крови. Чаще всего наблюдается картина делирия. Больные дезориентированы в месте и времени, испытывают обильные зрительные галлюцинации как в виде отдельных фигур, так и нередко — в виде целых сцен, сменяющих одна другую. Зрительные галлюцинации часто сочетаются с галлюцинациями слуха, чаще в виде голосов, говорящих вещи, неприятные для больных. Значительно реже отмечаются тактильные, обонятельные и вкусовые галлюцинации. Могут наблюдаться микро- и макропсия, вестибулярные нарушения, — ощущение, качания («как на лодке»), вращения, падения с высоты. Бредовые идеи — обычно идеи отношения и преследования — носят отрывочный, несистематизированный характер. Неприятному характеру галлюцинаторных и бредовых переживаний обычно соответствует и отрицательный характер эмоций: боязливость, страх, иногда доходящий до ужаса. Однако настроение больных может быть и повышенным. Отмечается двигательное возбуждение, степень которого различна, иногда — агрессия по отношению к окружающим. Делирий может развиваться как остро, так и постепенно. Иногда развернутой картине делирия в течение некоторого времени предшествуют гипнагогические галлюцинации. Во время психоза выраженность психических нарушений колеблется, при этом состояние больных обычно ухудшается к ночи. Отметим, что картина делирия при злоупотреблении бромом может развиться и у больных шизофренией или маниакально-депрессивным психозом. У части больных значительная глубина помрачения сознания — грубая дезориентировка в окружающем, отрывочный бессвязный характер речи и такая же отрывочность болезненных переживаний, хаотичность и бессмысленность двигательного возбуждения дают основание говорить о делириозно-аментивном синдроме. У некоторых больных, несмотря на трудность контакта с ними, удается выявить наряду с симптомами, характерными для делирия, забывчивость, снижение памяти, конфабуляции, затруднение в выполнении простых интеллектуальных операций. При этом соотношение между этими двумя группами симптомов может быть различным. В то время, как у части больных нарушения памяти и интеллекта представляют собой как бы отдельные включения в яркую картину делирия, у других они выступают на первый план и в этих случаях клиническая картина стоит ближе к «простой интоксикации», на фоне которой наблюдаются эпизодические зрительные и слуховые галлюцинации. Соматическая и неврологическая симптоматика у больных с делириозным синдромом сходна с симптоматикой, наблюдаемой при простой интоксикации. Температура нередко повышена, особенно если делирий возникает на фоне катара верхних дыхательных путей или — что наблюдается нередко — осложняется пневмонией, в крови в этих случаях наблюдается лейкоцитоз. При неврологическом обследовании часто находят грубый тремор рук и языка, шаткость походки, смазанную речь, вялые реакции зрачков на свет и т. д. Однако тяжесть неврологических и соматических изменений далеко не всегда соответствует тяжести психических нарушений — у части больных эти нарушения могут быть выражены незначительно, обнаруживаться в виде изолированных симптомов или даже вообще отсутствовать. Особенно часто наблюдается такое несоответствие, когда делирий развивается вскоре после начала приема брома и признаки отравления до начала делирия выражены незначительно. Напротив, если делирий развивается у больных, у которых в течение длительного периода имелись признаки бромизма, в том числе неврологические и соматические его симптомы, эти симптомы отчетливо выражены и во время делирия. Делириозный и делириозно-аментивный синдромы при прекращении приема брома и назначении соответствующего лечения обычно заканчиваются выздоровлением, но, особенно в тех случаях, где причина заболевания распознана не сразу, — возможен и летальный исход. Так, из наблюдавшихся Левиным 34 больных с делирием, вызванным отравлением бромом, умерло 3 больных (8,8%), смертельные исходы наблюдали и другие авторы. Улучшение психического состояния иногда наступает уже через несколько дней, но значительно чаще выход из психотического состояния затягивается и улучшение наступает через 2—3—5 недель и более. Из 50 больных, описанных Курраном, только 26 выздоровели через месяц после поступления в больницу и еще у 5 к этому сроку состояние заметно улучшилось. Возможно даже дальнейшее нарастание психических нарушений, которые достигают максимума через неделю, иногда и более после прекращения приема бромидов и лишь затем состояние больных начинает улучшаться. В течение длительного времени по миновании психоза может сохраняться астеническое состояние. Резидуальный бред обычно отсутствует. Иногда после исчезновения симптомов нарушенного сознания в течение ряда месяцев наблюдается галлюцинаторно-параноидный синдром, однако случаи хронического (на протяжении нескольких лет) течения психозов в литературе не описаны. Приведем в качестве примера наблюдение Полиша. Речь идет о женщине 33 лет, у которой после лечения бромистым калием, назначенного после отнятия морфия, которым больная злоупотребляла, развился тяжелый психоз. В течение первых двух месяцев наблюдались делириозные и онейроидные состояния, сменявшиеся короткими периодами ясного сознания. В последующие 5 месяцев больная была достаточно ориентирована, но испытывала слуховые словесные галлюцинации, а также стоявшие на втором плане галлюцинации зрения и. слуха, высказывала бредовые идеи отношения и преследования, в которых большую роль играли сексуальные переживания. Имелась тенденция к известной систематизации бреда. В эмоциональной сфере в первое время преобладало безразличие, затем — частая смена эмоций — растерянности, боязливости, подавленности и эйфории. Психоз длился 7 месяцев и закончился выздоровлением. В пользу этиологической роли брома свидетельствуют неврологическая симптоматика, наблюдавшаяся в первые недели заболевания (смазанная речь, шаткость походки, парафазии), а также высокое содержание брома в моче через месяц после начала заболевания; через 47 дней от начала психоза в моче больной все еще обнаруживали бром. Значительно реже, по сравнению с делирием, наблюдаются при интоксикации бромом другие психопатологические синдромы. М. Левин выделил «транзиторную шизофрению», которую он наблюдал у 13 из 74 больных. Аналогичные картины описывались и другими авторами. У этих больных симптомы простой интоксикации сменяются галлюцинаторно-параноидным синдромом, обнаруживающим сходство с галлюцинаторно-параноидной формой шизофрении. Больные слышат голоса, которые имеют к ним непосредственное отношение, касаются их интимных переживаний, наряду со слуховыми наблюдаются зрительные и обонятельные галлюцинации. Больные подозрительны, замкнуты, неохотно, иногда формально отвечают на вопросы врача, высказывают бредовые идеи отношения, преследования, физического воздействия — считают что за ними следят, на них воздействуют электрическим током и т. п. У некоторых из таких больных галлюцинации отсутствуют. Наблюдаются и такие, считающиеся характерными для шизофрении симптомы, как эхо мыслей, чтение мыслей, своеобразные эмоциональные изменения. Так, больной описанный Узуновым и сотр. проявлял большую заботу о заболевшей кошке и в то же время совершенно равнодушно относился к состоянию здоровья своих родителей, помещенных в больницу (отравление бромом целой семьи, употреблявшей в пищу вместо поваренной соли бромистый натрий). В пользу лекарственной природы заболевания свидетельствует как связь между началом заболевания и приемом брома, так и улучшение состояния после его отмены. Из 13 больных, описанных М. Левиным, 7 поправились менее чем через 1 месяц после отнятия брома и 3 — через 1—2 месяца. Возможно и более затяжное течение психоза — до 12 месяцев, но во всех описанных в литературе случаях, психоз закончился полным выздоровлением без всяких признаков шизофренического дефекта. Соматические и неврологические симптомы, а также нарушения памяти у больных с галлюцинаторно-параноидным или параноидным синдромом могут быть выражены незначительно или полностью отсутствовать. У других больных неврологическая симптоматика может сглаживаться в первые недели после поступления в больницу тогда как галлюцинации и бред сохраняются и даже продолжают нарастать, как это было например, в приведенном выше наблюдении Полиша. Наконец, у некоторых больных галлюцинаторно-параноидный синдром может, как и при делирии, сочетаться с симптомами (неврологическими и психическими) характерными для «простой интоксикации». Так, больная, описанная Мелленгофом, обнаруживала обильные слуховые и тактильные галлюцинации (о ней говорят, в рот попал песок, перерезаны сухожилия) и бредовые идеи преследования и воздействия (врач ее гипнотизирует, за ней следят с помощью спрятанного под койкой электрического аппарата). Наряду с этим отмечалась неточная ориентировка в месте и времени, конфабуляции, забывчивость (больная не могла запомнить, сколько времени она находится в больнице), слабодушие, а в неврологическом статусе — смазанная речь, парафазии, вяловатая реакция зрачков на свет, снижение коленных рефлексов, дрожание рук и гипотония мышц нижних конечностей. Больная выздоровела через полтора месяца. Помимо делирия и галлюцинаторно-параноидного синдрома могут наблюдаться и другие синдромы — депрессия, маниакальное состояние, ступор, затяжной галлюциноз, сходный с алкогольным, эпилептиформные припадки и состояния, сходные с эпилептическими эквивалентами, но подобные наблюдения единичны. Психические нарушения могут возникать не только во время приема брома, но и в связи с внезапным его отнятием — появляются колебания настроения или депрессия, которая может затягиваться на несколько недель. У Шабелица, проводившего эксперимент на себе самом, после прекращения приема брома развилось подавленное настроение, бессонница, снижение аппетита, идеи отношения с чувством собственной неполноценности. Прием брома на короткое время купировал это состояние. Полное выздоровление с коррекцией идей отношения наступило лишь через несколько месяцев. Отнятие брома на фоне уже развившегося интоксикационного психоза также может временно ухудшить психическое состояние больных. Однако абстинентный психоз с большим постоянством наблюдается при хроническом отравлении не солями брома, а различными препаратами, содержащими бром. Диагноз психических нарушений, вызванным отравлением бромом, может быть сравнительно легко поставлен, если известно, что больной принимал большое количество бромидов, в крови обнаруживают высокое содержание брома и установлена связь между улучшением психического состояния и падением содержания брома в крови. Однако правильная диагностика, а, следовательно, и лечение заболевания может представить значительные трудности. Прежде всего, больной может скрывать факт употребления брома как от окружающих, так и от врача или поступить в больницу в таком состоянии, что получение анамнестических сведений не представляется возможным. Родственники больного, даже в тех случаях, когда им известно о том, что больной принимал бром, могут не сообщать об этом врачу, считая, что лечение это не могло повлечь за собой серьезных нарушений. Известны случаи, когда больные после выздоровления от психоза продолжали с ведома родных — даже медицинских работников по специальности — или своих лечащих врачей принимать бром и повторно заболевали психически. Что касается определения брома в крови, то оно производится только в тех случаях, когда у врача уже возникло предположение о связи психоза с употреблением брома. Данные различных авторов о нормальной концентрации брома в крови несколько отличаются друг от друга — от 0,8 мг% (Мера и Кисе) до 5—12 мг% (Макино и сотр.). У больных с психозами, вызванными бромом обычно обнаруживают значительно более высокие концентрации брома — от 50 до 500 мг%, в отдельных случаях находили еще более высокие цифры. Однако постоянное соотношение между тяжестью клинической симптоматики и содержанием брома в крови отсутствует. Барбур и сотр., Ивенс считают, что концентрацией брома менее 100 мг% можно практически пренебречь, при концентрации 100—200 мг% психические нарушения возникают у лиц пожилого возраста или у лиц, страдающих заболеваниями сердца или почек, а при более высокой концентрации — у большинства больных. Это общее положение неприменимо однако к каждому отдельному случаю. Описаны психозы, связь которых с приемом брома не вызывала сомнений, возникавшие при относительно невысокой концентрации брома — 22—50 мг% и, наоборот, больные, у которых при концентрации брома в крови, превышавшей 200 мг% и даже 300 мг%, никаких признаков отравления не было. Таким образом, помимо дозировок и длительности приема существенную роль играют различные факторы, изменяющие чувствительность больных к брому. Психические нарушения у больных пожилого возраста развиваются чаше и при более низком содержании брома в крови по сравнению с людьми молодого возраста. Общий и церебральный артериосклероз, гипертоническая болезнь, заболевания сердца и почек также способствуют более быстрому появлению признаков интоксикации бромом. Играют роль также нарушения питания, особенно обезвоживание организма и авитаминоз. Больные хроническим алкоголизмом, которые, с одной стороны, нередко питаются недостаточно, а с другой — склонны принимать большие дозы бромидов могут поэтому довольно быстро давать картину отравления. Менее значительную роль играют инфекции, в частности, инфекционные заболевания центральной нервной системы и другие соматические заболевания. Неврозы, которыми часто страдали лица, у которых развился в дальнейшем интоксикационный психоз, иногда упоминают среди факторов, способствующих возникновению этих психозов. Однако в действительности больные неврозами не обнаруживают повышенной чувствительности к брому, сравнительно же большое число невротиков среди больных с токсическими бромовыми психозами объясняется тем, что лечение бромидами чаше всего назначают именно при неврозах. Так, Вагнер и Банбери не наблюдали токсических симптомов ни у одного из 11 невротиков с высоким содержанием брома в крови, тогда как эти симптомы были налицо у всех 7 больных церебральным артериосклерозом с таким же повышением содержания брома в крови. Другая группа больных, которым нередко и на длительные периоды назначают бромиды — больные эпилепсией — обнаруживают значительную устойчивость к брому. Несмотря на то, что содержание брома в крови у большинства больных эпилепсией, лечащихся бромидами, превышает 100 мг%, а нередко достигает 200—250 мг% и более, у этих больных не развивается интоксикационный делирий, а отмена брома не влияет на выраженность имеющихся у них психических нарушений, в частности, на степень слабоумия. Больные эпилепсией без признаков деменции, получающие бром, не обнаруживают снижение интеллекта в период лечения бромидами. Правда, имеются отдельные сообщения о развитии психических нарушений у больных эпилепсией, лечившихся бромом, но такие случаи очень редки, особенно если учесть большое число эпилептиков, которым назначалось это лечение. Помимо перечисленных заболеваний, по-видимому играет роль и индивидуальная чувствительность к брому, сущность которой до настоящего времени не выяснена. Таким образом, к развитию картины отравления бромом и бромистых психозов предрасполагают, в первую очередь, органические заболевания мозга. Многие из них сами вызывают психические нарушения сходные с нарушениями, вызываемыми бромидами, что затрудняет дифференциальную диагностику. Кроме предрасполагающего действия органические заболевания ЦНС способствуют и более затяжному лечению бромовых психозов. Улучшение психического состояния, наступающее после отмены брома обычно сопровождается и падением его содержания в крови. Строгий параллелизм между динамикой клинических симптомов — в первую очередь, психического состояния больных — и степенью падения содержания брома в крови отсутствует. Психические нарушения могут исчезнуть раньше, чем содержание брома в крови достигнет нормальных цифр, чаще, однако, нормализация содержания брома опережает клиническое выздоровление. У части больных, как упоминалось выше, может наблюдаться затяжное течение психоза, который продолжается несколько месяцев после исчезновения брома из крови или падения его содержания до нормальных цифр. Говоря об отсутствии параллелизма между содержанием брома в крови и тяжестью клинической симптоматики, следует иметь в виду, что имеет значение в какой срок после отмены брома производят исследование, так как содержание брома в крови падает тем быстрее, чем выше его исходный уровень. Определение содержания брома в спинномозговой жидкости большинство исследователей не производило. Существует мнение, что такое определение не имеет преимуществ перед определением содержания брома в крови, так как разница между этими цифрами незначительна. В то же время по Ивенсу соотношение между содержанием брома в крови и ликворе составляет 2,6 : 1; по данным Тиллима 3 : 1 высказывалось предположение, что разная чувствительность к брому у больных с различными заболеваниями обусловлено изменениями проницаемости гемато-энцефалического барьера. Предположение это, сколько нам известно, не доказано. Сама клиническая симптоматика бромовых психозов недостаточно специфична и дифференциальный диагноз не может основываться только на данных соматического, неврологического или психопатологического исследования, В литературе можно найти указания на психопатологические особенности, отличающие делирий, вызванный бромом, от делириозных синдромов иной этиологии, прежде всего от алкогольного делирия. К таким симптомам относят дистантный характер галлюцинаций (расположение их на большом расстоянии от больного — на небе, на потолке и т. п.), окраска галлюцинаторных образов в мрачные тона, макро- и микропсии, вестибулярные нарушения. Если эти особенности имеют какое-нибудь значение, то лишь в смысле сопоставления частоты того или другого симптома при делирии, вызванном бромом, и делириозных состояниях иной этиологии. В каждом же отдельном случае эти критерии оказываются ненадежными. Вызванный бромом делирий нередко характеризуется ярко окрашенными галлюцинациями, складывающимися в целые сцены, разыгрывающиеся в непосредственной близости от больного, наблюдается считающийся характерным для белой горячки (но далеко не постоянный при ней) «профессиональный бред». Вестибулярные нарушения, микро- и макропсии, во-первых, часто отсутствуют при делирии, вызванном бромом, во-вторых могут наблюдаться и при других заболеваниях. Несколько большее значение для отграничения от алкогольного делирия имеет затяжной характер делирия при бромовых делириях, но и этот критерий весьма относителен поскольку делирий, вызванный бромом может оканчиваться в несколько дней, а алкогольный — затягиваться на более продолжительные сроки. Неврологическая симптоматика — атаксия, смазанная речь, отсутствие реакции зрачков на свет — не характерна для алкогольного делирия, но может наблюдаться при других отравлениях — например, барбитуратами. В то же время в случаях, когда неврологическая симптоматика ограничивается тремором, некоторым повышением сухожильных рефлексов и т. п. микросимптомами, может быть затруднено и отграничение от алкогольного делирия. Еще труднее отграничить психоз, вызванный бромом от психических нарушений при соматических заболеваниях и особенно при органических заболеваниях центральной нервной системы. В этих случаях разграничение практически невозможно, если не проведено определение динамики содержания брома в крови, так как вся психопатологическая и неврологическая симптоматика легко может быть отнесена за счет заболевания, по поводу которого было начато лечение бромом и на фоне которого развился интоксикационный (бромовый) психоз. Сказанное относится не только к картинам делирия и делириозно-аментивного синдрома, но еще в большей степени к «простой интоксикации» при которой на первый план выступают «органические» изменения психики — нарушения памяти, и интеллекта — и эмоциональные нарушения. Еще в конце 70-х годов прошлого столетия было отмечено сходство между картиной отравления бромом и прогрессивным параличом. Это сходство особенно велико, если грубые расстройства памяти, интеллекта, отсутствие критики сочетаются с эйфорией, а в неврологическом статусе отмечается дизартрия и симптом Арджиль-Робертсона. Известный американский психиатр Адольф Майер однажды продемонстрировал на лекции студентам больного с типичной картиной прогрессивного паралича. Этот больной неожиданно и быстро поправился, и тогда выяснилось, что психические нарушения у него были вызваны злоупотреблением бромидами. В настоящее время исследования крови и ликвора, особенно на реакцию Вассермана сравнительно легко позволяют исключить диагноз прогрессивного паралича, однако значительно труднее отграничить псевдопаралитический синдром, вызванный отравлением бромом, от псевдопаралитического синдрома при церебральном артериосклерозе, гипертонической болезни и других органических заболеваниях ЦНС. В литературе описано большое количество больных, которым первоначально ставили диагнозы Корсаковского психоза, энцефалита, артериосклероза мозга, старческого психоза, опухоли мозга и т. д. Лишь дальнейшее течение заболевания — улучшение после прекращения приема брома и лечения вызывало предположение об истинной причине заболевания, которая устанавливается после определения содержания брома в крови. Иногда диагноз заболевания удается выяснить лишь при повторном поступлении больного. В литературе обычно приводят те случаи, в которых причина заболевания была распознана. Остается неизвестным, у какого количества больных правильный диагноз так и не был установлен. Если, например, у больного с гипертонической болезнью развивается психоз, вызванный бромом, который не был распознан при жизни, то — в случае смертельного исхода — данные секции смогут лишь подтвердить наличие гипертонической болезни, за счет которой и будут отнесены наблюдавшаяся в клинике неврологическая и психопатологическая симптоматика. Мы уже упоминали, что бром чаще вызывает психозы у больных с органическими заболеваниями ЦНС. Даже положительная реакция Вассермана не позволяет исключить связи по крайней мере части психических нарушений с приемом брома; известны, правда, редкие случаи комбинации бромизма с сифилисом мозга или прогрессивным параличом. Лечение, направленное на удаление брома из организма, значительно улучшало состояние этих больных, которые, разумеется, требовали в дальнейшем лечения основного заболевания. Следует иметь в виду, что здоровый человек почти никогда не прибегает к длительному приему брома и что, следовательно, в подавляющем большинстве случаев будет иметь место комбинация двух заболеваний — основного, по поводу которого назначено лечение, и заболевания, вызванного этим лечением. Такое сочетание имеется при большинстве лекарственных психозов, однако врачи нередко забывают о том, что лекарство само способно вызвать психические нарушения и склонны объяснять их как проявление основного заболевания. Упомянем больную, наблюдавшуюся Барбуром и сотр., которой в начале и на высоте токсического психоза, вызванного бромом ставили диагноз «истерической реакции», «истерического ступора», лишь незадолго до смерти был поставлен правильный диагноз, однако время было упущено и больная погибла. «Транзиторная шизофрения», или, точнее, галлюцинаторно-параноидный синдром при отравлении бромом может обнаруживать сходство с шизофренией Против диагноза шизофрении говорит как неврологическая симптоматика, так и обычно наблюдающиеся в начальном периоде психоза нарушения ориентировки во времени и месте. Однако при затяжном течении психоза, когда неврологическая симптоматика и расстройства ориентировки сглаживаются и на первый план выступает галлюцинаторно-параноидный синдром, на фоне ясного сознания может возникнуть предположение об экзогенной провокации шизофрении, диагноз, к которому охотно прибегают многие психиатры в случаях, когда причина заболевания не установлена. Гипотеза, что в подобных случаях речь идет о «латентной шизофрении» или о предрасположении к шизофрении, выявившихся под влиянием экзогенного фактора, ничем не подтверждена и опровергается абсолютно благоприятным исходом заболевания. В механизме действия брома существенную роль играет вытеснение хлора и замещение его бромом. Общая концентрация галоидов в организме остается постоянной, в то же время реадсорбция брома в почечных канальцах происходит быстрее по сравнению с хлором. Поэтому при приеме больших доз брома он накапливается в организме, а количество хлора уменьшается. Этот процесс ускоряется при недостаточном поступлении жидкости и хлора с пищей или при увеличенной потере жидкости (например, при поносах). Считают, что признаки отравления появляются, если 25—30% всех галогенов замещено бромом и что когда бром составляет 40% всех галогенов наступает смерть. Опытами школы И. П. Павлова установлено, что бром усиливает процессы торможения в ЦНС. Менее изучены химические механизмы действия брома на ЦНС. Опыты на животных показали, что бром легко всасывается и проникает в нервную клетку — как в цитоплазму, так и в ядро. Ионы брома снижают способность головного мозга окислять питательные вещества, возможно, бром нарушает также образование ферментов, в которые входит никотиновая кислота. Механизм возникновения психозов при отравлении бромом, в частности вопрос о том, почему у одних больных наблюдается только простая интоксикация, у других — делирий, у третьих — галлюцинаторно-параноидный синдром и т. д., остается невыясненным. Лечение отравления бромом сводится (помимо его отнятия) к даче больших количеств жидкости и хлоридов. Количество жидкости должно достигать 4 литров в день, а количество поваренной соли — 4—10—12 г в день, впрочем, некоторые авторы считают, что оптимальная доза хлористого натрия 6—8 г в день и дальнейшее увеличение дозы не повышает эффективности лечения. Парентеральное введение жидкости и соли не имеет преимуществ перед дачей внутрь. Следует иметь в виду, что лечение может вызвать временное ухудшение в состоянии больных. Это ухудшение, по-видимому, объясняется высвобождением из тканей больших количеств брома, превышающих количество, которое может быть выведено почками. В результате происходит увеличение содержания брома в крови и обострение заболевания. Помимо жидкости и хлористого натрия может быть назначен хлористый аммоний по 5—8 г в день (если нет заболевания почек), ртутные мочегонные, которые затрудняют реадсорбцию брома почечными канальцами, витамины, особенно никотиновая кислота (600—750 мг в день) и витамин B1, гипогликемические дозы инсулина. При состояниях возбуждения назначение наркотиков — барбитуратов, хлоралгидрата — нецелесообразно, так как они нередко усиливают возбуждение больных. Полезнее назначать теплые ванны, прохладные укутывания. По наблюдениям некоторых авторов, введение экстракта коры надпочечников, способствующего задержке хлоридов, ускоряет падение содержания брома в крови и соответственно более быстро наступает клиническое улучшение. (Экстракт коры надпочечников вводят внутримышечно по 5 мл в день одновременно с лечением хлористым натрием и дачей жидкости). Описан чрезвычайно быстрый клинический эффект при применении гемодиализа («искусственная почка»), в этих случаях значительное улучшение (и одновременно резкое падение содержания брома в крови и ликворе) происходит уже в первые сутки после начала лечения, в том числе и тогда, когда обычные методы лечения не дают заметного эффекта. Профилактика отравления бромом сводится к осторожному его назначению с учетом возраста больного, наличия соматических изменений, повышающих чувствительность к брому, даче достаточного количества пищи, жидкости и солей (количество хлористого натрия должно в 3—5 раз превышать количество бромистого натрия). При ухудшении состояния больных лечение бромом следует немедленно отменить. ЛИТЕРАТУРА1. Русецкий И. И., Галимов И. X. — Ж. невропат. и психиатр., 1961, т. 61, стр. 1789. 2. Узунов Г., Божинов С, Йоцев М., Георгиев Ив. — Ж. невропат. и психиатр., 1957, т. 57, стр. 1373. 3. Amman R. — Z. Neur., 1916, Bd. 34, S. 12. 4. Angуаl A. — Arch. Neurol., 1943, v. 49, p. 359. 5. Barbour R., Pilkington F., Sargant W. — Brit. med. J., 1936, p. 2, p. 957. 6. Bondurant С, Сampbell С — J. A. M. A., 1941, v. 116. p. 100. 7. Bucy R, Weaver Th., Сamp E. — J. A. M. A., 1941, v. 117, p. 1256. 8. Chakravarty N., Woodbury D., Goodman L. — J. Pharmacol. exper. Therap., 1956, v. 116, p. 12. 9. Chatagnon C, Chatagnon P. — Ann. med. psychol., 1960, v. 118, p. 285. 10. Соpas D., Кау W., Lоngman V. — Lancet, 1959, v. 1, № 7075, p. 703. 11. Costa J., Nenno R., Schreinder G., Berman L. — Amer. J Psychiat., 1957, v. 113, p. 1030. 12. Cross W. — Canad. M. J., 1936, v. 35, p. 283. 13. Сurran F. — J. Nerv Ment. Dis., 1938, v. 88, p. 163. 14. Сurran F. — J. Nerv. Ment. Dis., 1944, v. 100, p. 142. 15. De Cherney — Delaware St. Med. J., 1958, v. 30, p. 210. 16. Diethelm O. — J. Nerv. Ment. Dis., 1930, v. 71, p. 151, p. 278. 17. Elsasser G. — Nervenarzt, 1956, Jg 27, S. 218. 18. Evans J. — Med. J. Austral, 1955, v. 1, p. 498. 19. Frugоni P., Walsh M. — Proc. Staff Meet. Mayo clin., 1937, v. 12, p. 125. 20. Geiger W. — Nervenarzt, 1955, Jg 26, S. 99. 21. Gralka R. — Klin. Wschr., 1924, № 8, S. 319. 22. Gundry L. — J. A. M. A., 1939, v. 113, p. 466. 23. Hankeln — Allg. Z. Psychiat., 1908, Bd. 65, S. 366. 24. Harris L. — Amer. J. Dis. Children, 1940, с 59, p. 835. 25. Herzberg A. — Dtsch. med. Wschr., 1927, Jg. 53, S. 26 26. Hоlmden A. — Lancet, 1890, v. 2, p. 816. 27. Hоwe H. — N. Y. St. J. Med., 1939, № 1, p. 31. 28. Jасоb Сh. — Med. Klin., 1924, № 22, S. 747. 29. Janse de Jonge A. — Zbl. Neur., 1960, v. 157, p. 70. 30. Кitсhing E. — Brit. Med. J., 1942, p. I, p. 754. 31. Kracke R., Platt W. — J. A. M. A., 1944, v. 125, p. 107. 32. Levin M. — Ann. int. med., 1933, v. 7, p. 709. 33. Levin M. — Amer. J. Psychiat., 1946, v. 103, p. 229. 34. Levin M. — Amer. J. Psychiat., 1948, v. 104, p. 798. 35. Levin M. — Amer. J. Psychiat., 1953, v. 110, p. 130. 36. Levin M. — Arch. gen. Psychiat., 1960, v. 2, p. 429. 37. Lowald A. — Psychologische Arbeiten herausgegeben von E. Kraepelin., 1895, Bd. 1, S. 489. 38. Mакinо К., Yamaguchi A., Sanо К., coll — Psychiat. Neurol. Jap., 1959, v. 61, p. 600. 39. Mera E., Кiss I. — Nervenarot, 1959, Bg. 30, S. 262. 40. Merrill J., Weller J. — Ann. Int. Med., 1952, v. 37, p. 186. 41. Minski L., Gillen J. — Brit. Med. J., 1937, p. 2, № 4008, p. 850. 42. Mollenhоff F. — Mschr. Psychiat., 1928, Bd. 67, S. 364. 43. Оdell A. — N. Y. St. J. Med., 1939, v. 39, p. 1398. 44. Perkins H. — Arch. Int. Med., 1950, v. 85, p. 783. 45. Pоhlisсh K. — Mschr. Psychiat., 1928, Bd. 69, S. 293. 46. Pоhlisсh K. — Mschr. Psychiat., 1938, Bd. 99, S. 315. 47. Reye G., Joffe J. — Amer. J. Psychiat., 1959, v. 116, p. 166. 48. Reуe G. — Amer. J. Psychiat., 1959, v. 116, p. 546. 49. Rоссhietta S. — Minerva med., 1957, v. 48, № 46, p. 2039. 50. Roggenbau — Zbl. Neur., 1931. Bd. 61, S. 262. 51. Rosenblum I. — J. Pharmacol, exper. Therap., 1958, v. 122, p. 379. 52. Sсhabelitz H. — Z. Neur., 1915, Bd. 28, S. 1. 53. Sesenbасh W. — J. A. M. A., 1944, v. 125, p. 769. 54. Sharpe J. — J. A. M. A., 1934, v. 102, p. 1462. 55. Stohr G. — Arztl. Wschr., 1951, Bd. 6, S. 1097. 56. Tillim S. — Amer. J. Psychiat., 1952, v. 109, p. 196. 57. Trethowan W. — Med. J. Austral., 1962, v. 1, p. 229. Pawloff Th. 58. Underwood — J. A. M. A., 1939, v. 113, p. 469. 58. Wagner C., Bunbury D. — J. A. M. A., 1930, v. 95, p.1725 59. Wittenbrook J. — Ohio St. Med. J., 1958, v. 54, p. 612. 60. Wuth О. — J. A. M. A., 1927, v. 88, p. 2013. Глава 3 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ БАРБИТУРАТАМИ И ДРУГИМИ СНОТВОРНЫМИ СРЕДСТВАМИ Отнесение производных барбитуровой кислоты (веронала, люминала, мединала, фанодорма, барбамила и др.), как и других, рассматриваемых в этой главе препаратов к снотворным средствам не вполне точно. Они применяются также как успокаивающие (седативные), противосудорожные или наркотические средства. Однако населению эти лекарства известны, главным образом, в качестве снотворных и именно их употребление как снотворных чаще всего приводит к отравлению, злоупотреблению и психозам. Применение этой группы лекарств получило весьма широкое распространение, особенно за рубежом. Так, например, по данным Анхерсена (1957 год) в Норвегии ежегодно потребляется около 5 тонн, в Швеции — около 20 тонн, а в США — свыше 300 тонн только барбитуратов. Это составляет для США более 20 доз на душу населения в год. Острое отравление барбитуратами чаще всего является результатом попытки к самоубийству. Значительную часть самоубийц составляют психопатические личности. Сравнительно нередки также попытки к самоубийству среди больных эпилепсией во время дисфории. Этому способствует, помимо особенностей характера психопатов или расстройств настроения у эпилептиков, также и то обстоятельство, что эти больные обычно хорошо знакомы с действием барбитуратов, которые принимают вследствие расстройств сна или в качестве противосудорожных средств. Разумеется, суицидальные попытки могут совершать лица просто неуравновешенные или совершенно здоровые люди в состоянии реактивной депрессии или даже просто в тяжелой ситуации. Острое отравление барбитуратами обычно ведет к развитию коматозного состояния, тяжесть и длительность которого зависит как от величины принятой дозы, так и от индивидуальной чувствительности к препарату. Развитию комы могут предшествовать состояния оглушения, дезориентировка, беспорядочное двигательное возбуждение, немотивированная агрессия по отношению к окружающим, эйфория или угрюмость, раздражительность. У части больных кома не развивается и нарушения ограничиваются перечисленными симптомами. Психозы в узком смысле этого слова — галлюцинации, бредовые идеи и т. п. — обычно отсутствуют, лишь изредка отмечаются короткие эпизоды, напоминающие делирий, аменцию и даже маниакальное состояние. Мы не останавливаемся на описании самого коматозного состояния и способов борьбы с ним, т. к. эти описания имеются в отечественной литературе (напр., в монографии И. В. Стрельчука. Клиника и лечение наркоманий, Москва, 1956). Период выхода больных из комы значительно чаще сопровождается психическими нарушениями. Могут наблюдаться состояния расторможенности с повышением настроения, дурашливостью, детскостью или грубость, раздражительность, отсутствие чувства дистанции, иногда — угрюмое настроение с плаксивостью. Эти изменения поведения развиваются на фоне достаточной ориентировки в окружающем (иногда наблюдаются состояния, сходные с истерическим сумеречным состоянием) и могут расцениваться как проявление или обострение психопатических черт характера, свойственных больному до отравления. Однако через несколько дней нарушения поведения обычно сглаживаются и больные обнаруживают полную или частичную амнезию на этот период. Это свидетельствует о токсическом генезе этих нарушений, хотя особенности характера больных влияют на его поведение в этот период. Описанная картина сходна у больных, принявших различные производные барбитуровой кислоты, хотя наблюдаются и некоторые различия. Так, фанодорм, в отличие от люминала и веронала не вызывает эйфории как непосредственно перед развитием коматозного состояния, так и после выхода из него. Эти нарушения психики могут быть названы психопатоподобными, хотя Г. Узунов и В. Иванов, описывая сходную картину (повышение настроения с гневливостью, усилением преморбидных особенностей после тяжелого отравления люминалом; выздоровление через 4—5 дней, указаний на наличие или отсутствие амнезии нет), характеризуют ее как маниакальный синдром. Наряду с такими изменениями, в период выхода из коматозного состояния могут развиться и эпилептиформные судорожные припадки или острые психотические состояния, обычно в виде кратковременного делирия. Значительно реже наблюдаются затяжные психозы — как например, у больной, описанной Гайнрихом. У этой больной, принявший с целью самоубийства большую дозу фанодорма, после комы, длившейся несколько дней, развился психоз, характеризовавшийся дезориентировкой в окружающем, ложными узнаваниями, двигательным возбуждением с гримасничанием, отрывочными бредовыми идеями. Психоз продолжался около 3-х месяцев и закончился полным выздоровлением. Возможно, что атрофические изменения в головном мозгу, обнаруженные на пневмоэнцефалограмме этой больной, способствовали затяжному течению психоза. Вик и сотр. нашли, что смена психопатологических синдромов, развивающихся после выхода больного из коматозного состояния происходит в определенной последовательности. Сначала развивается синдром нарушения сознания с беспорядочным возбуждением, дезориентировкой, расстройством внимания и мышления. Затем возбуждение стихает, сознание проясняется и на первый план выступают расстройства памяти — амнестический синдром, который, в свою очередь, сменяется эмоционально-волевыми нарушениями (раздражительность, плаксивость, быстрые смены настроения, снижение волевой активности), и, наконец, выздоровлением. При этом происходит не столько трансформация синдромов, сколько выявление изменений, прежде маскировавшихся более тяжелыми изменениями. Так, в период расстройства сознания память нарушена более грубо, чем в последующий — амнестический — период, но расстройство сознания, возбуждение, во-первых, делают нарушения памяти менее заметными, во-вторых, затрудняют исследование памяти. То же относится и к эмоционально-волевым нарушениям, которые не появляются или усиливаются, а лишь становятся более заметными, когда сглаживаются расстройства памяти. Тяжесть психических нарушений, быстрота, с которой происходит их обратное развитие, совпадали с динамикой падения содержания барбитуратов в крови. Однако не удается установить общего для всех больных соответствия между абсолютными цифрами содержания в крови барбитуратов и характером психических нарушений — такая корреляция имеется лишь для каждого больного в отдельности, то есть, наиболее высокие цифры содержания в крови барбитуратов (различные у разных больных) соответствуют и наиболее тяжелым нарушениям психики, а быстрота их падения — быстроте, с которой наступает улучшение. Психозы и судорожные припадки после выхода больных из комы наблюдаются довольно редко. В последние годы описаны такие же психозы у больных, которым для купирования комы вводили мегимид (аналептическое средство). Трудно сказать, ведет ли применение мегимида к учащению припадков и психозов, но, например, Кьер-Ларсен наблюдал делириозные состояния у 15 и припадки — у 16 из 50 больных, получавших мегимид после отравления барбитуратами, т. е. значительно чаще, чем до введения в практику мегимида. Чаще развиваются малые припадки, реже генерализованные судорожные припадки, которые могут повторяться, максимальное количество генерализованных припадков, по Кьер-Ларсену — 8. Психозы могут развиваться как вслед за припадками, так и независимо от них. Обычно развивается типичное делириозное состояние: дезориентировка во времени и месте при достаточной ориентировке в собственной личности, обильные яркие зрительные галлюцинации, иногда в виде сложных сцен (так, одна больная видела врачей, одетых в яркие охотничьи костюмы и скачущих на лошадях, своего сына, привязанного к дереву и т. п.), менее обильные и постоянные галлюцинации слуха, в т. ч. и словесные, бессонница, двигательное беспокойство. В эмоциональной сфере преобладают страх и тревога, реже — эйфория. По миновании психоза воспоминание о болезненных переживаниях сохраняется, но нередко больные вспоминают происшедшее, как яркий и необычный сон. Помимо делирия могут наблюдаться и состояния беспорядочного двигательного возбуждения с последующей амнезией. Эти психозы могут возникать как непосредственно после пробуждения, так и через 1—4 дня. Они чаще развиваются у больных, длительно злоупотреблявших барбитуратами, либо после тяжелой интоксикации с длительным бессознательным состоянием, длятся обычно недолго — от нескольких часов до нескольких дней и заканчиваются полным выздоровлением. В литературе нет единого мнения по вопросу о том, являются ли они результатом действия мегимида или речь идет об абстинентных психозах (см. ниже). В отличие от абстинентных психозов, делирий или припадки у больных, выводившихся из коматозного состояния мегимидом могут начинаться при высоком содержании барбитуратов в крови и не обнаруживают постоянной зависимости от скорости их выведения. С другой стороны, начало их через несколько дней после прекращения инъекций мегимида заставляет усомниться в его галлюциногенном действии. Возможно, что имеет значение не сам мегимид, а наступающее при его применении неполное пробуждение больных. В пользу этого предположения говорит тот факт, что психические нарушения наблюдаются только у больных, которым мегимид вводили на фоне тяжелой интоксикации снотворными (правда, именно в этих случаях вводят наибольшие дозы мегимида). К сожалению, нам не удалось найти описания состояния больных в интервале между выходом из комы и началом психоза. Говоря о полном выздоровлении, наступающем после острого отравления барбитуратами (исключая случаи со смертельным исходом), следует иметь в виду, что больные, принявшие барбитураты с целью самоубийства в состоянии депрессии остаются депрессивными и после исчезновения симптомов отравления. Иногда создается даже впечатление усиления депрессии, как у одной из наблюдавшихся нами больных, совершившей суицидальную попытку в состоянии реактивной депрессии. Для окружающих и родных эта попытка явилась неожиданностью, т. к. больная скрывала свои переживания, но после выхода из комы она в течение ряда дней была заторможенной, часто плакала, отвечала неохотно, тихим голосом, на лице постоянное выражение печали. Трудно сказать действительно ли в подобных случаях депрессия усиливается или становятся более заметными внешние ее проявления, которые больным нет более необходимости скрывать. Во всяком случае, повторные попытки к самоубийству в этом состоянии наблюдаются очень редко, что говорит против предположения об углублении депрессии. Длительное злоупотребление барбитуратами значительно чаще, чем острое отравление, ведет к развитию психических нарушений. Следует заметить, что продолжительный прием барбитуратов в терапевтических дозах (обычно на ночь, по поводу упорной бессонницы) может не вызывать вредных последствий. Основную опасность представляет привыкание к барбитуратам, ведущее сначала к увеличению доз, а затем к приему их не только в вечерние часы для борьбы с бессонницей, но и в дневное время — для устранения неприятных эмоций. При этом может происходить своеобразное изменение характера действия барбитуратов — они вызывают вместо обычного седативного-действия состояния эйфории, что, в свою очередь, облегчает дальнейшее развитие наркомании. Привыкание к барбитуратам чаще наблюдается у психопатических личностей, а также у лиц, до знакомства с барбитуратами злоупотреблявших другими наркотиками, в частности, у алкоголиков, морфинистов, которые принимают барбитураты для усиления действия алкоголя или морфия либо для купирования явлений абстиненции. В то же время у больных шизофренией, маниакально-депрессивным психозом, эпилепсией развитие влечения к снотворным встречается редко. Динамика веронализма, люминализма и т. п. существенно не отличается от динамики других наркоманий. Вслед за увеличением доз (более медленным при злоупотреблении вероналом или люминалом, более быстрым — при злоупотреблении фанодормом) и периодом повышенной выносливости, развивается повышенная чувствительность к препарату. Важно отметить, что повышение выносливости к барбитуратам является относительным и величина смертельной дозы обычно не меняется (в отличие, например, от морфинизма, при котором больные могут легко переносить дозы, намного превышающие смертельную дозу для здорового человека). Поэтому опасность тяжелого отравления возрастает с увеличением дозы барбитуратов и у наркоманов. Клиническая картина наркомании обнаруживает значительное сходство как с алкоголизмом, так и, пожалуй еще больше, — с картиной бромизма. Больные, злоупотребляющие барбитуратами, эйфоричны, иногда сексуально расторможены, но вместе с тем раздражительны, склонны к резким, порой беспричинным, колебаниям настроения. Могут также наблюдаться боязливость, подавленное настроение, слезливость или злобность, угрюмость. На фоне подавленного настроения могут возникать идеи самообвинения и попытки к самоубийству. Память больных, особенно запоминание недавних событий, снижается, они начинают хуже соображать, с трудом выполняют интеллектуальные операции, темп мышления и речи часто замедлен, внимание неустойчиво. Нередко изменяется и внешний вид больных, которые становятся неряшливыми, неопрятными: не умываются, не причесываются и т. п. Ночной сон нередко нарушен, в то время как днем больные могут быть сонливыми. Критика к своему состоянию обычно недостаточна. Как на отличия от хронического алкоголизма указывают на отсутствие юмора, склонности к шуткам, сентиментальности, а также идей ревности, столь характерных, хотя и необязательных для алкоголиков. Известное разнообразие клинической картины при хронической интоксикации барбитуратами, особенно изменений эмоциональности объясняется тем, что наряду с симптомами непосредственно вызванными отравлением происходит и обострение черт характера, свойственных больным до начала злоупотребления. Роль характера не следует, однако, переоценивать. Резникоф приводит описание больного, который всегда был образцовым семьянином, заботливым и внимательным мужем, но как-то, вернувшись домой, вместо обычного приветствия ударил жену по лицу. При обследовании выявилось, что причиной такого поведения было отравление лекарством. Может быть в этом поступке проявились особенности его личности — замечает Резникоф — но он успешно скрывал их долгое время. В обычных условиях повышение доз, особенно веронала и люминала, происходит медленно (быстрое повышение дозировок сразу же ведет к токсическим явлениям) и признаки отравления появляются спустя ряд месяцев или лет. Однако в эксперименте, проведенном Исбеллом и сотр. на морфинистах, в течение длительного времени воздерживавшихся от приема морфия, показано, что быстрое наращивание доз барбитуратов может уже через 11/2—4 месяца вызывать психические и неврологические изменения, характерные для тяжелого хронического отравления. Больные, несмотря на резко выраженную интоксикацию, стремились получить дополнительную дозу барбитуратов. В клинических условиях, в которых проводился опыт, им это, естественно, не удавалось, но вполне вероятно, что вне больниц такое стремление, легко реализуемое, может приводить к смертельным отравлениям. Опыт, накопленный при лечении нервно-психических и соматических заболеваний длительным сном, показывает, что при достаточно высокой дозировке снотворных средств психические нарушения могут развиться уже через 1—2 недели после их назначения. При этом наблюдаются состояния эйфории, подавленное настроение, оглушение, забывчивость с последующим выпадением из памяти части событий, иногда делириозные или онейроидные состояния, деперсонализация, детскость поведения, а в неврологическом статусе — атаксия, смазанная речь. После прекращения лечения, особенно, если прием снотворных прекращается сразу, могут развиться как генерализованные судорожные припадки, так и делириозные синдромы. Все эти изменения весьма сходны с нарушениями психики, которые наблюдаются у лиц, длительно злоупотребляющих снотворными. В неврологическом статусе с наибольшим постоянством отмечаются дрожание рук (реже комбинирующееся с подергиваниями лицевых мышц), шаткая походка с положительным симптомом Ромберга, смазанная речь, удвоение слогов, пропуски букв и слогов, скандирование, расстройства почерка, нистагм, отсутствие брюшных рефлексов. Могут также наблюдаться гипотония мышц, парестезии, вазомоторные нарушения, снижение сухожильных рефлексов, миоз или мидриаз, последний обычно в сочетании с вялой реакцией зрачков на свет. Менее постоянны изменения со стороны соматического состояния. Аппетит и вес тела нередко снижаются, но могут и оставаться в пределах нормы. Артериальное давление, частота пульса, температура тела чаще не изменяются, нет также выраженных изменений со стороны сердца, легких, органов брюшной полости, данных обычных лабораторных исследований мочи и крови. При выраженном снижении памяти и интеллекта, эйфории, неряшливости и отсутствии критики к своему состоянию, дизартрии клиническая картина наркомании может обнаруживать значительное сходство с картиной прогрессивного паралича. Известен случай, когда немецкий врач во время 1-й мировой войны принимал большие дозы веронала, умышленно вызвал у себя тяжелое отравление, был признан больным прогрессивным параличом и добился таким образом увольнения из армии. Когда впоследствии против него было возбуждено судебное дело, он снова таким же способом вызвал у себя картину заболевания и был обследован несколькими крупными психиатрами, которые подтвердили диагноз прогрессивного паралича и признали его невменяемым. Когда возник вопрос о наложении опеки, больной сообщил, что он злоупотреблял вероналом — в этот период никаких психических и неврологических изменений у него не было. На фоне описанных психических и неврологических нарушений могут возникать эпизодические состояния оглушения разной тяжести, состояния, сходные с алкогольным опьянениями, сумеречные состояния сознания, судорожные припадки и различные психозы. Чаще всего такие изменения в состоянии больных связаны либо со значительным увеличением обычной дозы барбитуратов, либо с присоединением добавочных вредностей (инфекционного заболевания, оперативного вмешательства, приема больших доз алкоголя и др.). Картина и динамика психических нарушений в этих случаях может быть такой же, как при острых отравлениях барбитуратами. Фактически у этих больных действительно речь идет об остром отравлении, но только возникшем на фоне длительного злоупотребления теми же лекарствами. Приведем в качестве примера описание одного из таких больных. Больной Е-в Г. Н. 55 лет, по профессии врач, находился в психиатрической больнице с 25.I по 6.II.1962 года. На протяжении ряда лет злоупотреблял алкоголем, а последние пять лет принимает большие количества различных лекарств, преимущественно снотворных. На окружающих производил впечатление всегда нетрезвого человека, спал много и крепко. Дома всегда старались следить за тем, чтобы больной не принимал снотворных, на курорте, где он работал врачом, было дано специальное распоряжение не выдавать лекарств из аптеки, но несмотря на эти меры, все же ухитрялся добывать лекарства. Трижды увольняли с работы, но затем вновь восстанавливали. С начала декабря употреблял снотворные ежедневно, в каких дозах установить не удается. 23.I.62 г. по-видимому, оставшись без лекарства, ворвался в аптеку, стал без разбора хватать приготовленные для выдачи лекарства и прежде, чем его успели остановить, принял, по словам аптекаря, «несколько горстей». Какие именно лекарства и сколько успел принять больной неизвестно, но принял в числе других и значительное количество снотворных. Домой пришел с трудом, шатался, речь была невнятной, заплетающейся. Сразу уснул, во сне что-то неразборчиво бормотал, несколько раз обмочился. На следующий день — 24.I — проснулся только в 16 час. речь была бессвязной, не узнавал родных. Несмотря на такое состояние снова принял снотворные, вероятно, бромурал, несколько пустых оберток от которого нашли у него в кармане. После этого впал в бессознательное состояние — «лежал в постели как мертвый», не реагировал на вопросы, иногда издавал нечленораздельные звуки, изо рта текла слюна, мочился под себя, по дороге в больницу отмечалась рвота. В приемном покое что-то неразборчиво бормотал, речь была смазанной, при попытке посадить его — падал навзничь. Тоны сердца приглушены, пульс ослабленного наполнения 60 в мин, губы сухие, язык покрыт белым налетом, температура 36,0, зрачки расширены, реакция на свет отсутствует. В течение ночи больной был беспокоен, что-то бормотал, сбрасывал одежду, постельное белье, вставал с койки, ползал по полу, что-то искал. На следующий день начал отвечать на вопросы, но был дезориентирован — то говорил, что он на курорте, среди отдыхающих, то в железнодорожной больнице, то в родильном доме. На все вопросы касающиеся дат отвечал: «1907 год» (год рождения больного) или просто «седьмой год». Делает видимые усилия, чтобы ответить верно, говорит медленно, после пауз, речь смазанная. Легко плачет, когда ему указывают на ошибки. Галлюцинаций и бредовых идей выявить не удается. Неврологически — шаткость походки, высокие сухожильные рефлексы, тремор рук, реакции зрачков на свет восстановились. Вечером снова наблюдалось состояние беспорядочного двигательного беспокойства в пределах постели, но уже с 27.I спокоен, знает, что он в больнице, узнает лечащего врача, утверждает, что чувствует себя «великолепно», но легко плачет. На протяжении 2-х дней испытывал зрительные галлюцинации — видел свою жену, дочь, разговаривал с ними «на общие темы о дочери». Говорил, что к нему приходили в гости сотрудники курорта, что жена его с бригадой женщин белила отделение. Категорически отвергает мысль, что ему это показалось, выражает бурное возмущение, когда по вопросам врача догадывается, что у него хотят выявить обманы восприятий. К 30.I расстройства речи и походки, нарушения памяти на прошлое и запоминания сгладились, настроение ровное. О своем поведении в предшествующие дни ничего не рассказывает, ссылаясь на запамятование. Отрицает злоупотребление лекарствами, утверждая, что принимает их «только по соматическим показаниям и в предписанных фармакопеей дозах». Выписан без признаков психического заболевания. В соматическом статусе к моменту выписки отмечались эмфизема легких, хронический бронхит, аортокардиосклероз, неврологически — отсутствие брюшных рефлексов, вялые рефлексы с ахилловых сухожилий, легкая дизартрия. Катамнестических сведений нет. (Собственное наблюдение). Нервные и психические нарушения обратимы и после прекращения приема барбитуратов сглаживаются в течение нескольких дней или недель, реже — нескольких месяцев, при этом соматические нарушения обычно исчезают быстрее, чем психические. Отнятие барбитуратов, особенно быстрое, ведет к тяжелой абстиненции, которая, однако, развивается только в тех случаях, когда больные принимали большие дозы барбитуратов и имелась налицо картина выраженной интоксикации. В первые 12—16 часов после отнятия состояние и самочувствие больных начинает улучшаться, но вслед за этим временным улучшением развивается тревога, страхи, бессонница, тремор рук, судорожные подергивания мышц лица и конечностей, повышение сухожильных рефлексов, резкая слабость, боли в животе, тошноты, рвоты, быстрое падение веса, падение систолического и повышение диастолического давления, гипергликемия и гиперазотемия, сгущение крови. Состояние больных быстро ухудшается и может быть настолько тяжелым и опасным для жизни, что приходится возобновлять дачу барбитуратов. Часто после отнятия барбитуратов наблюдаются судорожные припадки и психозы (так как картина и течение абстинентных психозов и психозов, развивающихся на фоне злоупотребления, обнаруживают значительное сходство, мы, во избежание повторений, приведем общее их описание). Абстиненция может затягиваться на длительные сроки, полное выздоровление наступает через 2 месяца и более. Интересно, что Фрейзер и сотр., заменяя барбитураты алкоголем, не смогли предотвратить развития абстиненции, хотя она была более легкой, чем у больных, которые после прекращения приема барбитуратов не получали алкоголя. Судорожные припадки, сходные по картине с генерализованными судорожными припадками при эпилепсии, значительно чаще развиваются в период абстиненции, чем во время хронического злоупотребления. Высказывавшаяся в литературе точка зрения, что припадки возникают только в период абстиненции, не подтверждается клиническими наблюдениями, но все же отнятие барбитуратов ведет к возникновению припадков у большинства больных, тогда как у больных, продолжающих злоупотребление, такие припадки наблюдаются редко. Число припадков обычно невелико — 1—3, редко больше. После припадков могут наблюдаться состояния неясного сознания с беспорядочным двигательным возбуждением, но послеприпадочный сон, как правило, не наступает. В интервалах между припадками могут наблюдаться клонические судороги, не сопровождающиеся потерей сознания. Калиновски отмечает, что судорожные припадки возникают только после прекращения приема таких препаратов, которые обладают противосудорожным действием, тогда как у морфинистов, опиоманов несмотря на тяжесть абстиненции, судорожные припадки не развиваются. Сроки появления припадков обычно совпадают со сроком резкого падения содержания барбитуратов в организме, в частности, для барбамила — на 4—5-й день после отнятия. То же самое наблюдается у алкоголиков, у которых судорожные припадки появляются в 1—2-й день абстиненции, то есть опять-таки в период наибольшего падения концентрации алкоголя. Калиновски высказывает предположение, что вслед за повышением судорожного порога, вызванного приемом барбитуратов, происходит его падение, что и ведет к развитию припадка. Такая динамика, была прослежена в отношении влияния барбитуратов на припадки, вызываемые электрошоком. Остается неясным, каким образом возникают судорожные припадки у больных, продолжающих прием больших доз барбитуратов. Психозы. Как при хроническом употреблении барбитуратов, так и после их отнятия, чаще всего возникают картины делирия, весьма сходного как с белой горячкой алкоголиков, так и с другими интоксикационными делириями. Многократные попытки выделить признаки, специфичные для делирия, вызванного барбитуратами, не дали положительных результатов; такие отличия, как несколько большая частота слуховых и тактильных галлюцинаций, редкость «профессионального бреда», отсутствие эйфории и преобладание боязливости и страха, весьма относительны, выявляются лишь при сопоставлении больших групп больных и не могут служить для целей дифференциальной диагностики в каждом отдельном случае. Большинство авторов, изучавших этот вопрос, приходит к выводу, что особенности делириозных состояний, вызванные барбитуратами, «не выходят за пределы вариантов белой горячки» (Полиш) и что установление этиологии делирия на основании анализа психопатологической симптоматики невозможно. Если во время делирия сохраняются нистагм, атаксия, смазанная речь, то эти — уже не психопатологические, а неврологические — симптомы говорят против диагноза белой горячки, но не дают возможности отличить делирий, вызванный барбитуратами от делирия, вызванного другими отравлениями, — например, бромом. Однако во время психозов неврологическая симптоматика, характерная для хронической интоксикации, может исчезать, только тремор сохраняется и во время психоза с значительным постоянством, но он является и наименее характерным неврологическим симптомом. При абстинентных психозах делирий обычно развивается через 3—7 дней после прекращения приема барбитуратов. Хотя у многих больных с явлениями абстиненции наблюдаются как судорожные припадки, так и делирий, однако сколько-нибудь постоянной зависимости между ними установить не удалось. У части больных развиваются только судорожные припадки или только делириозные состояния. При их сочетании припадки чаще предшествуют делирию, но могут наблюдаться также на высоте, или к концу психотического состояния. Возникновению делирия, как правило, предшествует бессонница, продолжающаяся 24—48 часов. При хроническом злоупотреблении делирию может в течение недель и даже месяцев предшествовать учащение состояний оглушения с двигательным возбуждением, иногда — ночное беспокойство, но делирий может развиваться и без этих продромальных явлений. Продолжительность делирия различна — от 3—4 дней до 2 месяцев, в большинстве случаев около 2-х недель. Выход чаще постепенный, реже критический. В то время как началу делирия часто предшествует бессонница, (улучшение психического состояния обычно совпадает с нормализацией сна, однако выздоровление после критического сна наблюдается в единичных случаях. По миновании делирия может наблюдаться остаточный бред, а также переход делирия в галлюциноз. Развитие по окончании делирия Корсаковского синдрома по данным большинства авторов не наблюдалось. Мы нашли только 1 случай, описанный Узуновым и Ивановым (интоксикация люминалом во время лечения длительным сном), в котором после делирия «вскоре развился Корсаковский синдром». О динамике синдрома сведений нет, но, по-видимому, он быстро исчез, так как уже через несколько дней авторы упоминают только о возбуждении и параноидных переживаниях, а еще через неделю больной был выписан. Если делирий развивается во время абстиненции, то после его окончания симптомы абстиненции исчезают, хотя, как упоминалось выше, абстиненция у больных без психоза может продолжаться до 2 месяцев. Интересно отметить, что у психически больных, в том числе и больных шизофренией, длительно принимавших большие дозы барбитуратов, после их отнятия развиваются судорожные припадки и яркие картины делирия, не отличающиеся от делирия, развивающегося у психически здоровых людей или психопатов. Помимо обычной картины делирия может наблюдаться и более глубокое помрачение сознания, с беспорядочным двигательным возбуждением, отрывочной бессвязной речью, последующей амнезией. Больной М-в Д. А. 28 лет, бурильщик, находился в психиатрической вольнице с 6.IV.59 г. по 26.I.60 г. В течение ряда лет злоупотребляет алкоголем, в II—III.59 г. лечился по поводу алкогольного психоза (белая горячка), выписан 28.III, но уже по дороге домой запил снова, был арестован за хулиганство и доставлен в тюрьму, а оттуда в связи с неправильным поведением — в больницу. В течение 6 дней был растерян, пуглив, испытывал галлюцинации зрения и слуха, затем периодические слуховые галлюцинации. В августе 1959 г. галлюцинации исчезли, поведение было правильным, оставался в больнице в связи с назначением принудительного лечения. 3.I.60 г. больной похитил из аптечного шкафа неизвестное количество люминала и принял несколько таблеток. Наблюдалась рвота, состояние близкое к алкогольному опьянению. Переведен в наблюдательную палату, где много спал, а по пробуждении был эйфоричен, беспричинно смеялся, иногда говорил, что потолок в палате колышется. Через 6 дней (9.I) перестал отвечать на вопросы, стал беспокойным, пытался куда-то бежать, временами неподвижно сидел, глядя в одну точку В этот же день при очистительной клизме обнаружены обломки таблеток люминала в области anusа, по-видимому, больной прятал их там и в течение всего этого времени продолжал прием люминала. Еще 3 дня больной был дезориентирован в окружающем, почти не отвечал на вопросы, отказывался от еды, оказывал активное сопротивление осмотру, взгляд бессмысленный, иногда на лице выражение страха. Был возбужден, вскакивал с койки, пытался бежать, нападал на окружающих, движения беспорядочны, плохо координированы. Временами молча лежал в постели, пристально во что-то вглядывался. Пульс до 100 в 1 мин., а. д. 150/75, кожа лица несколько гиперемирована, других изменений нет. 12.I возбуждение прекратилось, но еще 4 дня оставался вялым, не ел (кормили искусственно), отвечал односложно с задержкой. В дальнейшем поведение обычно, о происшедшем и о своих переживаниях ничего не рассказывает, ограничиваясь фразой «что лежало, то взял и выпил, а что потом было не знаю». Выписан без признаков психоза, (собственное наблюдение). Реже, чем делирий, наблюдается острый галлюциноз, обнаруживающий значительное сходство с острым алкогольным галлюцинозом. Психоз в этих случаях развивается на фоне полной ориентировки в окружающем, больные испытывают преимущественно слуховые галлюцинации, часто в виде приказов или коротких, ритмически повторяющихся фраз, чувство страха, высказывают бредовые идеи преследования и отношения; чаще чем «чистые» картины галлюциноза встречаются случаи перехода делирия в галлюциноз. Так, у одного из больных, описанных Дёррис и Лангелюддеке, типичная картина делирия быстро исчезла, больной был полностью ориентирован, но испытывал слуховые (словесные) галлюцинации, считал, что его преследуют, воздействуют на него электрическим током, он осужден, его должны обезглавить, рассечь на куски и т. п. Галлюциноз, как и делирий обычно продолжается несколько дней — несколько недель, реже затягивается до 1—2 месяцев, но всегда заканчивается выздоровлением; по миновании психоза сохраняется ясное воспоминание о пережитом. Картины, сходные с шизофренией, возможны, но наблюдаются редко, при этом отмечают такие симптомы как мутизм, неадэкватные эмоции, галлюцинации сексуального содержания, бредовые идеи преследования, отношения, физического воздействия. Однако и такие психозы относительно быстро заканчиваются выздоровлением, с восстановлением критического отношения к перенесенному и без признаков дефекта даже без всякого лечения. Вопрос об отграничении их от шизофрении может возникать только в первые дни или недели наблюдения за больными и практического значения не имеет. Злоупотребление другими снотворными — паральдегидом, дориденом (глютетимидом) и др. приводит к таким же изменениям, как и злоупотребление барбитуратами. И в этих случаях отмечается редкость психозов при остром отравлении, развитие при длительном злоупотреблении явлений отравления, сходных с алкогольной деградацией или прогрессивным параличом, но исчезающих после прекращения приема снотворных, картина абстиненции с судорожными припадками и психозами, обычно с картиной делирия галлюциноза или смешанных картин, более редко — такие же психозы на фоне продолжающегося злоупотребления. Многие больные злоупотребляют не одним снотворным, а несколькими. Может иметь место как одновременный прием нескольких снотворных, так и беспорядочное их чередование или последовательная замена одного снотворного другим, а также сочетание снотворных с морфием, алкоголем, стимуляторами ЦНС. Картины, возникающие у таких лиц, также весьма сходны с нервно-психическими нарушениями при отравлении другими снотворными. В этих случаях часто невозможно сказать, какое из ряда принимавшихся больным средств сыграло основную роль в развитии интоксикации или интоксикационного психоза, а при отсутствии данных анамнеза решить вопрос о том, чем вызвано отравление. Злоупотребление хлоралгидратом и вызываемые им психозы описывались преимущественно в XIX веке и в настоящее время представляют, главным образом, исторический интерес, хотя единичные наблюдения такого рода изредка публиковались и в XX столетии. За последнее десятилетие мы нашли в литературе только 2 случая — делирий, описанный Маргетсом (1950) и случай, описанный Шатаньон и Шатаньон (1960): больная, которая в течение 30 лет принимала микстуру, содержавшую смесь бромистого калия и хлоралгидрата, и трижды стационировалась в больницу по поводу психоза, каждый раз заканчивавшегося выздоровлением. Интересно отметить, что Шатаньон и Шатаньон, детально анализируя особенности психопатологической симптоматики, вызываемой хлорализмом, утверждают, что на основании этих особенностей можно заподозрить, что причиной психоза является хлоралгидрат. В то же время они приводят собственное наблюдение, в котором такое подозрение не возникло, и муж больной беспрепятственно, с разрешения врачей, доставлял ей в больницу «лекарство» — хлоралгидрат и бром. Злоупотребление эфиром и хлороформом в последние десятилетия фактически прекратилось и практического интереса не представляет. Хотя психозы, вызываемые снотворными, протекают благоприятно, однако злоупотребление этими средствами представляет значительную опасность. Во-первых, острое отравление барбитуратами нередко заканчивается смертью; во-вторых смертельное отравление может возникать при злоупотреблении снотворными — либо как прямое следствие передозировки, либо в результате суицидальной попытки, причиной которой может быть депрессия, вызванная самим злоупотреблением. В третьих, в единичных случаях и интоксикационный психоз может закончиться смертью больного или принимать хроническое течение. Лица, злоупотребляющие снотворными, после их отнятия в больнице и лечении довольно часто возобновляют прием этих (или сходных по действию) лекарств вскоре после выписки из больницы. При этом могут развиваться и повторные психозы. Если первый психоз чаще возникает после многолетнего злоупотребления, то повторный психоз при возобновлении злоупотребления может развиться уже через несколько недель — несколько месяцев. Лечение острых отравлений общеизвестно, поэтому мы на нем не останавливаемся. При хроническом злоупотреблении снотворными отнятие их должно быть постепенным (для предотвращения абстиненции) и проводиться в стационарных условиях. Имеются сообщения, что при назначении нейролептических средств, в первую очередь, аминазина (хлорпромазина) удается предотвращать абстиненцию и возможна быстрая отмена снотворных, но во избежание риска вызвать психозы или припадки и в этих случаях целесообразнее снижение дозы производить постепенно. Лечение психозов — только симптоматическое (общеукрепляющие, витамины, сердечные) если соматическое состояние больных удовлетворительно, то можно, учитывая кратковременность и обратимость психозов, ограничиться надзором и уходом. Патогенез психозов, вызываемых снотворными, неизвестен. Отметим, что сходные клинические картины возникают при остром и хроническом отравлении, в основе которых лежит токсическое действие лекарств, и при абстиненции, когда это непосредственное токсическое действие должно исчезнуть или уменьшиться. Предположение, что в основе абстинентных психозов лежит какой-то физико-химический процесс (Калиновски) носит чисто вербальный характер, так как сущность этого гипотетического процесса не установлена. ЛИТЕРАТУРА1. Васильева Н. С. — Тр. 1-й Московск. психиатр. б-цы: Вып: 2, М: — 1939. стр. 127. 2. Временная инструкция по лечебному применению медикаментозного сна — Сов. мед., 1951, т. 15, стр. 38. 3. Мищенко П. И. — Сов. мед., 1953, т. 17, стр. 13. 4. Рахлин А. В. — Сов. мед., 1948, т. 12, стр. 29. 5. Руденко Л. П., Руднева А. Г. — Ж. невропат. и психиатр., 1953, т. 53, стр. 459. 6. Рязанский Б. — Ж. невропат. и психиатр., 1949, № 3. 7. Сийрде Э. К., Алев X. Г., Сибул С. Ф. — Вестник отоларингол., 1954, т. 16. стр. 22. 8. Степанов П. М., Зайцева Е. И. — Тер. арх., 1952, т. 24, стр. 43. 9. Трауготт Н. Н., Балонов Л. Я. — Ж. невропат. и психиатр., 1961, т. 61, стр. 1847. 10. Узунов Г., Иванов В. — Ж. невропат. и психиатр., 1961, т, 61, стр. 1891. 11. Фридман Б. О. — Ж. невропат. и психиатр., 1960, № 7, стр. 859. 12. Чайкова А. А., 3алезская Л. А. — Клин, мед., 1951, т. 29, стр. 53. 13. Anchersen P. — Zbl. Neur., 1957, Bd. 141, S. 349. 14. Azima H. — J. Ment. Sci., 1955, v. 101, p. 593. 15. Bernstein A., Bronsky D. — Med. clin. North. America, 1958, v. 3, p. 523. 16. Brooks W., Deutsсh L., Dickes R. — Amer. J. Psychiat., v. 119, p. 195. 17. Cossa P., Michel R., Kardos — Bull. Me. Soc. med. hop. Paris., 1957, v. 73, p. 16. 18. De Boor W. Pharmakopsychologie und Psychopathologie, Berlin, 1956. 19. Dielmann — Mschr. Psychiat., 1927, Bd. 64, S. 265. 20. Dorries H., Langeluddeke A. — Z. Neur., 1936, Bd. 154, S. 658. 21. Fahrni R. — Schweiz. Arch. Neurol. Psychiat., 1950, Bd. 65, S. 62. 22. Fraser H., Isbell H., Eisenman A., coll. — Arch. internat. Med., 1954, v. 94, p. 34. 23. Fraser H., Wikler A., Isbell H., Jоhnsоn N. — Quart. S. Stud. Alcohol., 1957, v. 18, p. 541. 24. Geert-Jorgensen E. — Schlafmittel als Rauschgifte O. Moller Rauschgifte und Genussmittel. Basel, 1951, S. 269. 25. Gershоn S., Shaw F. — Brit. Med. J., 1957, p. 2, p. 1509. 26. Gоuld J. — Lancet, 1953, № 6760, p. 570. 27. Haumonte M.-Th., Foncin J.-F. — Ann. med. psychol., 1961, v. 1, p. 786. 28. Heinriсh K. — Nervenarzt, 1957, Jg. 28, p. 229. 29. Hоrnia A. — Encephale, 1957, v. 46, p. 245. 30. Isbell H. — Ann. Intern. Med., 1950, v. 33, p. 108. 31. Isbell H., Altsсhul S., Коrnetskу C. coll — Arch. Neurol. Psychiat., 1950, v. 64, p. 1. 32. Kalinowsky L. — Arch. Neurol. Psychiat., 1942, v. 48, p. 946. 33. Кjaer Larsen С — Lancet, 1956, v. 271, p. 967. 34. Kornetsky С — Arch. Neurol. Psychiat., 1951, v. 65, p. 557. 35. Laehr H. — Allg. Z. Psychiat., 1912, Bd. 69, S. 529. 36. Laroche C, Nenna A., Bonquier J. — Bull. Soc. Med. Hop, Paris, 1959, v. 75, p. 720. 37. Leоnhard K. — Fschr. Neur., 1940, Bd. 12, S. 296. 38. Llоуd E., Сlark L. — Dis. Nerv. Syst., 1959, v. 20, p. 524. 39. Lосh W. — Arztl. Wschr., 1952, Bd. 7, S. 562. 40. Marguells E. L. — Psychiat. Quart, 1950, v. 24, p. 278. 41. Matiar-Vahar H., Schilde P. — Dtsch. med. Wschr., 1962, № 8, S. 406. 42. Meggendorfer F. — Handbuch d. Geisteskrankh. von O. Bumke Berlin, 1928, Bd. 7, S. 375. 43. Michon P., Larсan A., Huriet C — Rev. med. Nancy, 1958, v, 83, p. 135. 44. Myschetzky A. — Dan. med. Bull., 1961, v. 8, p. 33. 45. Nоthass — Allg. Z. Psychiat., 1920/21, Bd. 76, S. 826. 46. Оsgооd С — J. A. M. A., 1947, v. 133, p. 104. 47. Pоhlisch K. — Msch. Psychiat., 1928, Bd. 69, S. 200. 48. Pоhlisch К., Panse F. — Schlafmittelmissbrauch. Leipzig, 1934. 49. Report on barbiturates by N. Y. Acad. Med. Bull. N. Y. Acad. Med., 1956 v. 32, p. 456. 60. Sсhneider K. — Allg. Z. Psychiat., 1916, Bd. 72, S. 87. 51. Sсhulte H. — Nervenarzt., 1949, Jg. 20, S. 548. 52. Suzuki Т., Hachiya H., Matsumoto H. — Psychiat. Neurol, jap., 1958, v. 60, p. 1406. 53. Werner M., Grandjean E. — Helv. physiol. et pharmacol. Acta, 1960, Bd. 18, S. 225. 54. Wieск H., Вrilmауer Н., Рiска N. — Fschr. Neurol. Psychiat., 1962, Bd. 30, S. 304. 55. WuIff M. — The barbiturate withdrawal syndrome. A clinical and electroencephalographic study. Kobenhavn, 1959, p. 173. Цит. по Neurol. Psychiat., 1960, v. 13, p. 403. Глава 4 ПСИХИЧЕСКИЕ НАРУШЕНИЯ ПРИ ЛЕЧЕНИИ АНТАБУСОМ Антабус (тетурам, дисульфирам) — тетраэтилтиурамдисульфид в последнее десятилетие получил широкое распространение, главным образом, как средство лечения алкоголизма (иногда применяется и при псориазе). Уже с первых лет его применения появились и описания психических нарушений, возникающих при этом методе лечения. Частота этих нарушений по данным разных авторов широко варьирует, что объясняется — как и в отношении ряда изменений психики, при применении ряда других лекарств — отчасти разными критериями отбора (включение и более легких изменений или только тяжелых психозов) отчасти различиями в методике самого лечения (дозы, сроки, подбор больных и т. д.). В литературе приводятся цифры от 0,2—0,25% до 10—12% и выше по отношению к общему числу лечившихся. В среднем можно считать, что частота антабусных психозов составляет около 1—2%. Правда, наиболее низкие цифры приводят авторы, располагающие наибольшим числом наблюдений, следовательно, наибольшим опытом лечения алкоголизма антабусом (И. В. Стрельчук, Мартенсен — Ларсен). Несмотря на редкость психических нарушений, вызываемых антабусом, в настоящее время, когда лечение алкоголизма проводится широко и не только в специализированных лечебных учреждениях и охватывает весьма значительные контингенты больных, опасность возникновения этих нарушений не следует преуменьшать. Обычно различают психические изменения, возникающие в непосредственной связи с алкоголь-антабусной реакцией и изменения, возникающие во время лечения антабусом и не связанные с алкоголь-антабусной реакцией. Во время алкоголь-антабусной реакции на фоне характерных для нее вегетативных сдвигов и сопровождающих их субъективных ощущений могут развиться различные изменения психики. Описан интенсивный страх смерти, подавленное настроение с плаксивостью или эйфория, резкие колебания эмоций, психосензорные нарушения (обычно в виде ощущения изменений размеров тела или отдельных его частей, отделение головы или конечностей от туловища), ложные узнавания, внезапное появление различных по содержанию бредовых идей (величия, отношения, преследования, воздействия), состояния двигательного возбуждения с помрачением сознания и последующей амнезией, генерализованные судорожные припадки, иногда повторные. Все эти картины развиваются остро, обычно непродолжительны, продолжаясь от нескольких минут до нескольких часов. Так, у больного Г-ва, во время 3-й алкоголь-антабусной пробы внезапно появились напряженность, тревога, подозрительность, говорил, что окружающие что-то против него замышляют, хотят его смерти, бурно реагировал на шум, разговоры и шутки окружающих, относил их к себе, раздражался, плакал. Артериальное давление в это время упало со 120/70 до 100/20 мм рт. ст. После введения кордиамина, вдыхания кислорода уснул, спал всего около 30 мин, по пробуждении спокоен. О своем состоянии (которое продолжалось около 1 часа) помнит смутно, жалуется на общую слабость, артериальное давление вернулось к исходным цифрам. В дальнейшем поведение правильное, повышенная утомляемость, чувство слабости держалось еще 2 дня (собственное наблюдение). У другого больного психические нарушения развились во время седьмой пробы и носили более выраженный характер: через 15—20 минут после приема 60 мл водки (общая доза антабуса к этому времени — 11,25 г, средняя суточная доза — 0,37 г) перестал узнавать окружающих, громко смеется и тут же плачет, пытается куда-то бежать, на вопросы почти не отвечает, судя по поведению и отрывочным высказываниям больного испытывает слуховые и зрительные галлюцинации. Артериальная гипотензия, сгладившаяся после введения сердечных и глюкозы. Психические нарушения продолжались около 4-х часов. После введения амитал-натрия больной уснул, спал 3 часа. По пробуждении о происшедшем с ним не сохранил никаких воспоминаний. В течение 3-х дней жаловался на головную боль, чувство разбитости, слабость, отсутствие аппетита. В некоторых случаях психические нарушения могут быть и более продолжительными, но обычно не превышают 24 часов. Возможны и более затяжные психические нарушения, сохраняющиеся после исчезновения сомато-вегетативной симптоматики, но подобные случаи редки и являются скорее исключением из общего правила. Если речь идет о более легких нарушениях (эмоциональные изменения, расстройства схемы тела), то воспоминание о перенесенном обычно сохраняется, более тяжелые психические нарушения, как правило, сопровождаются последующей амнезией — полной или частичной — даже в тех случаях, когда поведение больных во время психоза не давало возможности выявить нарушения сознания. По миновании острого психотического состояния часто сохраняется астеническое состояние с жалобами на головные боли, общую слабость, повышенной утомляемостью, забывчивостью, которое длится от нескольких часов до нескольких дней. Продолжительность астении тем больше, чем более тяжелыми и длительными были психические нарушения. Такие же психозы могут возникать и у больных алкоголизмом, которые во время лечения антабусом, несмотря на предупреждение врачей, употребляют алкогольные напитки. Эта алкоголь-антабусная реакция отличается от проб, проводимых с целью лечения, лишь тем, что количество принятого алкоголя нередко намного превышает количество, даваемое врачом во время пробы, характер же и длительность психических нарушений остаются такими же (обычно делирий или сумеречное состояние, продолжающиеся несколько часов — сутки). Выделяются иногда отставные психические нарушения, развивающиеся через несколько часов после окончания алкоголь-антабусной реакции. Связь психоза с этой реакцией тем более достоверна, чем меньший промежуток времени их разделяет, в пользу такой связи говорит и повторное появление вегетативных нарушений, характерных для алкоголь-антабусной реакции, прежде всего изменений пульса (тахикардии, реже — брадикардии), артериальной гипотензии. Психозы, возникающие через сутки и более после окончания пробы, не отличаются по своей симптоматике и течению от психозов, возникающих у больных, принимающих антабус, которым пробы не проводились, и поэтому рассматриваются нами одновременно. Лечение антабусом нередко ведет к развитию астенических состояний различной тяжести. Больные жалуются на головные боли, головокружение, чувство физической слабости, повышенную утомляемость, нарушение аппетита (ухудшение, реже — повышение), общее недомогание, неприятные ощущения в сердце, боли в животе. Может наблюдаться как усиление полового влечения и потенции, иногда с затруднением эйякуляции, так и импотенция и снижение полового влечения Больные обычно сонливы, сонливость в дневное время может сочетаться с бессонницей по ночам, они рассеянны, вялы, с трудом справляются со своими обычными делами, делают ошибки, забывчивы. Настроение обычно снижено, могут также наблюдаться тревога или немотивированная эйфория. При продолжении лечения симптомы астении часто сглаживаются — наступает привыкание к препарату, но у части больных состояние постепенно ухудшается, — появляются неврологические симптомы — смазанная речь, шаткая походка, дрожание пальцев рук, расстройство почерка, периодически развиваются состояния оглушения с дезориентировкой в окружающем. В дальнейшем усиливаются расстройства памяти и затруднения в выполнении интеллектуальных операций — развивается так называемый психоорганический синдром, обнаруживающий значительное сходство с прогрессивным параличом, Корсаковским психозом или энцефалопатией Вернике. На этом фоне может развиваться продуктивная психопатологическая симптоматика — галлюцинации, бредовые идеи, в том числе нелепый бред богатства. Так, один из больных,, описанных Ратодом, во время лечения антабусом стал вялым, медлительным, обнаруживал расстройство ориентировки, рассеянность, забывчивость, снижение памяти, преимущественно на события недавнего прошлого, не следил за собой, речь шла непоследовательной, делал грубые ошибки при счете, не мог объяснить смысл простых пословиц и поговорок. При неврологическом обследовании обнаруживались шаткость походки, грубый тремор рук, снижение сухожильных рефлексов, судорожные подергивания лицевых мышц и мышц предплечья. В то же время был подозрителен, считал, что окружающие о нем говорят, его комнату обыскивают, врачи хотят от него избавиться, забрать его деньги. Называл себя плохим человеком, утверждал, что он болен полиомиелитом, может заразить им окружающих, он умер, в его тело вложена другая личность. После отмены антабуса и замены его плацебо все психические и неврологические симптомы быстро сгладились. Психозы у больных, получающих антабус, могут развиваться и без предшествующих симптомов астении, иногда остро, в течение нескольких часов или дней. При этом могут наблюдаться самые разнообразные психопатологические синдромы. Как и при психозах, возникающих в непосредственной связи с алкоголь-антабусной реакцией, у больных во время лечения антабусом нередко развиваются делириозные или делириозно-онейроидные состояния с расстройством ориентировки в окружающем, яркими, преимущественно зрительными галлюцинациями, двигательным беспокойством, страхом (реже — с эйфорией), мало отличающиеся от делириозных синдромов иной этиологии. Больной Н-в, 32 лет, учитель, злоупотребляет алкоголем в течение 6 лет, синдром похмелья около 5 лет, последние годы — снижение выносливости к алкоголю, деградация личности. Однократно (за 5 лет до поступления) в течение 1 дня зрительные галлюцинации («черти»). В прошлом лечился антабусом без осложнений, после лечения около 14 месяцев воздерживался от алкоголя. Соматически здоров. Поступил в психоневрологический диспансер г. Читы 26.II.58 г. Через неделю (после общеукрепляющего лечения) начато лечение антабусом, получил в течение 19 дней 15,5 г антабуса (средняя суточная доза 0,81 г), проведено 3 пробы, первая из которых протекала легко, во время двух последних, несмотря на выраженные вегетативные нарушения, затрудненное дыхание, головную боль, был несколько эйфоричен, оживлен, многоречив. Психоз развился на 19-й день лечения и на 4-й день после последней пробы. Появилось головокружение, ощущение прилива крови к голове, чувство тяжести в затылочной области, сжимающие боли в области сердца, в голове «что-то переворачивалось, отключалось». Быстро нарастали подозрительность, страх, тревога, перестал узнавать окружающих, суетливо ходил по отделению, отталкивал всех от себя, отдавал отрывочные приказания: «Закрывайте люки... Передайте знамя командиру». Видел в комнате силуэты кораблей, летающие по воздуху бутылки с этикеткой «40°», ощущал запах спирта, исходивший от всех окружающих предметов, обнюхивал их. Такое состояние длилось около 2-х суток. О перенесенном сохранил отрывочные воспоминания, рассказал, что во время психоза, то сидя в самолете, вел воздушный бой с немцами, то прятал от них знамя, — ситуации, переживавшиеся им, были сходны с описанными в книгах, которые он прежде читал и героем которых любил себя представлять. Один из соседей по палате внезапно взвился кверху и исчез. Временами испытывал страх «распространявшийся волнами от головы к сердцу», чувство удушья, боли в области сердца, казалось, что его хотят убить, ввести в вену спирт. Критичен к этим переживаниям. В течение 10 дней сохранялась астения — головные боли, слабость, эмоциональная неустойчивость, невыносливость к шуму, громким звукам (Собственное наблюдение). В некоторых случаях помрачение сознания может быть более глубоким, а по миновании психоза больные обнаруживают полную амнезию на этот период — такая картина стоит ближе к сумеречному состоянию. Иногда по поведению больных трудно судить о степени нарушения сознания — они как будто понимают смысл, по крайней мере, части задаваемых им вопросов, дают на них правильные ответы, как будто ориентируются в обстановке, но когда психоз заканчивается не помнят ничего о том, что с ними происходило. Приведем одно такое наблюдение. Больной Св-в, 48 лет, слесарь, злоупотребляет алкоголем 10 лет, синдром похмелья — 8 лет; употребляет суррогаты, продает вещи, чтобы достать деньги на водку. 30.IV.60 г. поступил в областной психоневрологический диспансер. Соматически здоров. С 13.VIII.60 г. начато лечение антабусом, всего за 14 дней получил 12,5 г антабуса (в среднем 0,9 г в день), проведено 3 алкоголь-антабусных пробы, которые перенес легко. Психическое состояние изменилось через 2 дня после последней 3-й пробы. Стал вялым, малоподвижным, необщительным, несколько растерянным, движения медленные, неловкие, обратило на себя внимание неправильное поведение больного: прежде чем съесть огурец, обмакнул его в воду, онанировал на глазах соседей по палате, что-то собирал на кровати, порой подолгу смотрел на стену, громко смеялся. Не мог сказать, где он находится, назвать текущий месяц и число, на вопрос, где он живет, ответил «там», показал в окно на соседнее здание. Внезапно поднялся, ушел из кабинета, ответив на вопрос врача, куда и зачем он идет, — «приду». В тот же день (26.VIII.60 г.) переведен в психиатрическую больницу. На приеме растерян, взгляд блуждающий, пытается куда-то бежать, временами улыбается без видимой причины. Назвал свое имя и фамилию, сообщил отдельные факты из анамнеза, но не мог сказать, где он находится, не знает текущих года, месяца, числа, не называет год своего рождения. В течение 3-х дней (с 26.VIII по 28.VIII) больной дезориентирован во времени (год 1939) и в окружающем — иногда говорит, что он на работе, жалуется, что работа у него не ладится, в то же время понимает, что беседует с врачом, присутствие которого объясняет тем, что «здесь бывают пьянки». Слышит голоса — голос начальника, ругающего его за плохую работу, под полом кто-то повторяет вслух то, что он читает в газете, иногда говорят о музыке. Полагает, что кто-то спрятан в подполье. Говорит тихим, монотонным голосом, речь сбивчива, непоследовательна, иногда отвечает не на вопрос, но все же понимает, о чем его спрашивают. Назвал свой год рождения, но утверждал, что в 1925 году ему было 25 лет, в 1930 г. — 30 лет и т. д. с трудом и грубыми ошибками совершает простые счетные операции, не может объяснить простейших поговорок: «такого никогда не слыхал». Жалоб нет, считает себя здоровым, иногда улыбается, объясняя, что он «радуется хорошему состоянию здоровья». Двигательного беспокойства нет — больной вял, малоподвижен, дни проводит в постели, отвечает только, когда к нему непосредственно обращаются. Соматоневрологически — без особенностей, пульс ритмичный — 76—84 в 1. Отмечено лишь небольшое повышение систолического давления, — до 130—140 мм рт. ст. (до начала психоза 100—110 мм рт. ст.). Утром 29.VIII критический выход из психоза: по пробуждении не мог понять, где он находится, что за люди вокруг, почему они необычно себя ведут. Расспрашивал санитара, от которого узнал, что он в психиатрической больнице. Утверждает, что он был выписан из диспансера на работу, что было дальше — не знает. В последующие дни спокоен, вежлив, общителен, понимает, что перенес какой-то психоз, просит разъяснить его причину. Сон и аппетит не нарушены. А. д. вернулось к исходным цифрам. Выписан 14.IX.60 г. без признаков психоза. (Собственное наблюдение). Наряду с синдромами нарушения сознания антабус может вызывать и аффективные синдромы — депрессивный и маниакальный. При депрессивных состояниях подавленное настроение обычно сочетается с растерянностью, тревогой и страхами. Речедвигательная заторможенность чаще отсутствует, может наблюдаться суетливость, многоречивость. Так, у больной П-ко, 39 лет, получившей в течение 15 дней всего 6,5 г антабуса (в среднем 0,43 г в день), 27.IX.60 г. через сутки после последней, 4-й пробы появились сжимающие боли в области сердца, головная боль, головокружение при перемене положения тела. Стала тревожной, подавленной, жаловалась на чувство тоски, боялась ложиться спать, так как опасалась, что во время сна у нее может остановиться сердце. В последующие 2 дня больная тревожна, растеряна, все время плачет, мечется по отделению, не может найти себе места. Выражает опасение, что дома с детьми что-то может случиться, обижена и огорчена тем, что сестры не пришли ее проведать, хотя уже в течение нескольких лет не поддерживала с ними никаких отношений. Многоречива, речь сбивчива, непоследовательна, приводит ряд ненужных подробностей, отвлекается от основной темы, сон тревожный. Объективно изменений со стороны соматического состояния, в том числе пульса и артериального давления не было. Лечение отменено на 2-й день после начала депрессии. Через сутки настроение улучшилось, хотя по-прежнему много плачет, многоречива, речь непоследовательна. На 5-й день (после начала психоза) все эти нарушения исчезли. Выписана 8.IX.60 г. психически здоровой. На фоне подавленного, тоскливого настроения могут возникать ипохондрические идеи, идеи самообвинения, мысли о самоубийстве, которые больные иногда пытаются привести в исполнение. Так, из 10 больных с психическими нарушениями, развившимися во время лечения антабусом, которых наблюдали Боумен и сотр., 1 больной покончил жизнь самоубийством и еще трое пытались покончить с собой. Реже, чем депрессии, развиваются маниакальные состояния с повышенным настроением, ускорением течения мыслей, усилением двигательной активности, переоценкой своих возможностей и способностей. Как маниакальные, так и депрессивные состояния могут развиваться на уже описанном выше психоорганическом фоне, но могут наблюдаться и «чистые» картины мании и депрессии. Во время лечения антабусом могут возникать и кататоническое возбуждение или ступор, а также параноидные и галлюцинаторно-параноидные синдромы с бредовыми идеями отношения, преследования, воздействия, преимущественно слуховыми галлюцинациями, протекающие на фоне ясного сознания и иногда обнаруживающие известное сходство с шизофренией. Наконец, могут развиваться генерализованные судорожные припадки, единичные или повторные, с последующим сумеречным состоянием сознания. Таким образом, лечение антабусом может вызывать самые разнообразные картины — синдромы нарушения сознания, психоорганический синдром, маниакальные, депрессивные, параноидные и галлюцинаторно-параноидные, кататонические и судорожный синдромы, ни один из которых не является специфичным. Наиболее характерным для антабусных психозов считают не какой-либо определенный симптом или синдром, а полиморфизм симптоматики. Этот полиморфизм выражается как в том, что картина психоза нередко не укладывается в рамки одного синдрома, так и в быстрой смене различных синдромов. Так, например, колебания настроения могут сменяться сумеречным состоянием сознания, затем псевдопаралитическим синдромом, а этот последний — делирием; депрессия — расстройством сознания и т. д. При этом не удается отметить какой-либо закономерности в этой пестрой смене состояний. Так, И. В. Стрельчук и А. И. Воздвиженская описывают больного, у которого психоз начался с делирия, затем развилось шизофреноподобное состояние с дурашливостью, разорванностью речи, отрывочными бредовыми идеями величия, преследования, физического воздействия, которое сменилось параноидным и, наконец, гипоманиакальным состоянием, после чего наступило выздоровление. Соматические изменения с наибольшим постоянством отмечаются при психических нарушениях, возникающих во время алкоголь-антабусной реакции, но не отличаются от симптомов, характерных для этой реакции и не сопровождающихся психическими изменениями. Полная корреляция между соматическими изменениями и нарушениями психики отсутствует. Наряду с совпадением во времени тех и других может наблюдаться сохранение психических нарушений и после исчезновения соматических изменений или даже появление симптомов психоза после того, как соматические нарушения сглаживаются. При антабусных психозах, возникающих вне связи с пробой, чаще наблюдаются сосудистые нарушения: тахикардия, нерегулярный пульс, изменения ЭКГ, указывающие на коронарную недостаточность, артериальное давление не снижается, чаще оно повышается, иногда до высоких цифр (200—200/100—130). Реже отмечаются бледность кожи, обложенный язык, потеря веса, субфебрилитет, появление белка и уробилиногена в моче, признаки обезвоживания организма (последние, главным образом, при тяжелом и длительном возбуждении на фоне помрачения сознания). В неврологическом статусе отмечают дизартрию, атаксию, нарушения координации движений, тремор пальцев рук, реже — анизокорию, неравномерность или вялость сухожильных и периостальных рефлексов, гипотонию мышц, болезненность нервных стволов, миоклонии. Неврологическая симптоматика может отсутствовать, чаще она сочетается с картиной психоорганического синдрома. Антабусные психозы обычно непродолжительны и исчезают через несколько дней после прекращения лечения Все же длительность их обычно больше, чем при нарушениях психики, возникающих во время алкоголь-антабусной реакции. Если лечение продолжают несмотря на развитие психоза, то психические нарушения обычно обнаруживают тенденцию к нарастанию, именно в этих случаях чаще всего обнаруживается психоорганический синдром с грубыми нарушениями памяти, неспособностью к выполнению простых интеллектуальных операций. И в этих случаях отмена антабуса ведет к улучшению психического состояния, однако нередко выздоровление наступает более медленно, затягиваясь на несколько недель, в более редких случаях — до нескольких месяцев. По миновании психоза сохраняется астения, длительность и тяжесть которой обычно тем больше, чем более тяжелыми и длительными были психические нарушения. Из наблюдавшихся нами 9 больных с антабусными психозами только у одного наблюдалось затяжное течение психоза — и этот больной был единственным, продолжавшим получать антабус и после появления выраженных психических нарушений; приводим это наблюдение. Больной Т-в А. А. 46 лет, инженер-геолог, злоупотребляет алкоголем около 20 лет, синдром похмелья — 17 лет. Последние 14 лет пьет запоями, продолжительность которых постепенно возрастала (от 3—4 до 10 дней), а продолжительность промежутков между запоями сокращалась с 3—4 до 1—11/2 месяцев. Последние годы изменился характер — стал грубым, несдержанным, легко переходит от гнева к сентиментальности. Дважды лечился от алкоголизма, после 1-го курса лечения воздерживался от приема алкоголя 5 лет, после 2-го — 3 года. 25.I.58 г. после очередного запоя поступил в районную больницу, где после общеукрепляющего лечения проведено лечение антабусом. В течение 18 дней получил 14 г антабуса (в среднем 0,78 г в день), проведено 4 пробы (последняя проба 14.II.58 г.). На 18-й день (16.II) психическое состояние больного изменилось — стал вялым, сонливым, обнаруживал полное безразличие к жене и детям, не обнаруживал никакого беспокойства о положении семьи, хотя во время лечения в больнице был уволен с работы. Был забывчив, путал даты, не мог отыскать свои вещи, лежавшие на обычных местах. Сам говорил жене, что бывают периоды, когда он «ничего не может понять и осознать». Продолжал приём антабуса по 0,5 г в день. 19.I, собираясь в поликлинику, надел брюки, а затем начал искать кальсоны, плакал, говорил, что ничего не понимает. В этот день в последний раз принял 0,25 г антабуса. Несмотря на такое состояние больному была проведена 5-я проба, протекавшая по сообщению врача, легко. После пробы состояние больного резко изменилось — вернулся домой в приподнятом настроении, смеялся, пел песни, сам без всякой необходимости вымыл полы в квартире (чего обычно не делал). В последующие дни настроение оставалось повышенным, но стал вести себя нелепо: мочился на пол в комнате, ползал по полу, бранился, в поликлинике обращался к врачу и незнакомым женщинам с циничными предложениями, пел песни, доходя до крика, не стесняясь присутствием посторонних, в том числе, женщин, помочился на пол, показывал жене язык, плюнул в лицо незнакомому человеку. Был дезориентирован во времени, утверждал что календарь перепутан, но окружающих (жену, детей, врача) узнавал. 22.V.58 г. доставлен в областную психиатрическую больницу; на приеме был возбужден, назвал свою фамилию, имя и отчество, на все остальные вопросы отвечал циничной бранью, оплевал врача, оправился в приемном покое. В течение следующей недели находился в состоянии хаотического возбуждения, ограничивавшегося пределами постели: производит беспорядочные нецеленаправленные движения, выкрикивает ругательства, отдельные слова и обрывки фраз, часто упоминая слово «антабус», неопрятен. Изредка, на отдельные простые вопросы дает правильный ответ (например: кем работаете? Я геолог) или адэкватную двигательную реакцию (пожимает протянутую ему руку). Температура субфебрильная, пульс 100—110 в 1 минуту, АД 135—45/75—80, дыхание до 30—32 в 1 минуту, губы сухие, лицо и склеры гиперемированы. 1—2.III был несколько спокойнее, сказал, что беседует с врачом, называл показываемые ему предметы, но не мог вспомнить свое имя. имена жены и детей. С 3.III снова возбужден, не узнает окружающих, громко кричит, смеется, кого-то зовет, плюет на стену, упоминает о клопах, тараканах. Иногда, обычно на первый вопрос, отвечает правильно, затем повторяет вопрос, а на последующие отвечает бессмысленным набором слов. Образец беседы с больным: Где Вы находитесь? — Больница, вы врач. В какой больнице находитесь? — Повторяет вопрос. Где Вы живете? — Иркутск (неправильно), конкретный ансамбль. Как Вас зовут? Вы вечно любимая его мать, кипятку в нос, да здравствует тарамбус, вечно блестящего колышка» и т. д. Иногда отказывается от еды, говорит, что ему дают червей вместо пищи. 7—8.III. стал спокойнее, но был растерян, подолгу думал прежде чем ответить, лицо недоумевающее, назвал свое имя и отчество, но не мог припомнить имена жены, детей, домашнего адреса, текущего года. Более сложные вопросы оставляют без ответа. В последующие дни восстановилась ориентировка в месте и времени, охотно отвечал на вопросы, но был забывчивым, истощаемым, несколько растерянным. Испытывал обильные слуховые галлюцинации, голоса называли его пьяницей, говорили, что его неверно лечат и т. п. Иногда по вечерам видел порхающих в палате птиц, слышал их пение. С 15—16.III галлюцинация исчезли, восстановилась критика к перенесенному. Больной спокоен, упорядочен, скрупулезно выполняет все указания врача, беспокоится о семье. О перенесенном сохранил смутные, отрывочные воспоминания. Рассказывал, что в больнице переживал различные ситуации, то обыденные, то фантастические. Помнит, например, что ему казалось будто он сидит в складе, а вокруг аккуратно сложены консервные банки. Видел как машина с женой и детьми мчится по дороге, затем взрывается и они летят в космос на атомной машине, казалось, что сам он едет на вершине Эльбруса на паровозе к полюсу — в сторону от железной дороги. Иногда казалось, что наступил конец мира, вот-вот должна произойти всеобщая катастрофа. «С огромного самолета я прочитал по радиотелефону: «Конец мировой системе» — все разлетелось в пространстве, там же разлетелись мои дети. В космосе летали части их тел». Все это вспоминается как странный сон. Истощаемость, снижение запоминания сохранялись еще около 2-х недель и постепенно сгладились. Выписан 3.IV.58 г. психически здоровым. Таким образом, у этого больного психоз продолжался месяц, в том числе более 3-х недель после окончания лечения. В течении психоза наблюдалась быстрая смена синдромов (психоорганический — маниакальный — псевдопаралитический — аментивно-делириозный, галлюциноз на фоне астении — астенический). Следует отметить, что зависимость между продолжительностью психоза и продолжением лечения после его начала отмечается далеко не всегда. Известны случаи, правда, единичные когда выздоровление наступало быстро вслед за отменой лечения, хотя больные получали антабус в течение нескольких дней или даже недель после появления психических нарушений. Вместе с тем психоз, развившийся в последние дни или уже после окончания лечения антабусом, иногда затягивался на несколько недель. Психоз, вызванный антабусом, может протекать волнообразно: после нескольких дней, в течение которых больной не обнаруживает больше психических нарушений, вновь наступает ухудшение психического состояния. Возобновление лечения антабусом нередко ведет и к рецидиву психоза. Такие рецидивы особенно часты, если лечение возобновляют через несколько дней или недель после выздоровления. Повторные психозы могут повторять картину первого психотического эпизода, но возможна и трансформация синдрома, как например, у одного из больных, наблюдавшихся Мартенсен-Ларсеном, у которого во время лечения антабусом возникла дезориентировка в окружающем, страхи, которые исчезли вскоре после прекращения лечения. Возобновление приема антабуса вновь вызвало психоз, но уже с иной симптоматикой: бред супружеской измены и отношения на фоне ясного сознания. Отмена антабуса ведет и в этих случаях к быстрому выздоровлению, закономерной разницы в продолжительности первого и повторных психотических эпизодов отметить не удается. Несмотря на то, что психические нарушения, вызываемые антабусом или возникающие во время алкоголь-антабусной реакции, как правило, заканчиваются выздоровлением, они представляют собой серьезное осложнение. Прежде всего, алкоголь-антабусная реакция (особенно, если больной употреблял большое количество алкоголя) может привести к коллапсу и смертельному исходу. Подобные случаи неоднократно описывались, главным образом, в зарубежной литературе. Депрессивное состояние может явиться причиной самоубийства, сам психоз, хотя и в редких случаях, может закончиться смертью больного. В некоторых случаях, особенно после длительного психоза, полное выздоровление не наступает и остается стойкий дефект органического (снижение памяти и интеллекта) или функционального (характерологические изменения) типа. Дефект этот, однако, выражен незначительно, тяжелое слабоумие или грубые эмоционально-волевые нарушения не развиваются. Необходимость отмены лечения ухудшает прогноз основного заболевания — хронического алкоголизма (из-за невозможности провести курс лечения и последующей терапии поддерживающими дозами), особенно если психоз развился в начале лечения до проведения проб. Лечение антабусом может вызвать обострение шизофрении, которая прежде протекала вяло и маскировалась хроническим алкоголизмом, а под влиянием антабуса принимает неблагоприятное прогрессирующее течение. Диагностика психических нарушений вызываемых антабусом, несмотря на разнообразие и полиморфность симптоматики обычно не вызывает серьезных трудностей, благодаря тому, что речь идет как правило о больных, которые начинают прием антабуса по назначению и в дозах, предписанных врачом. В этих условиях сразу же возникает предположение о связи между психозом и лечением. Отмена антабуса и быстрое улучшение состояния больного позволяет подтвердить правильность диагноза. Менее достоверны дифференциально-диагностические критерии, основывающиеся на особенностях симптоматики. М. А. Гольденберг указывает, что в отличие от алкогольных психозов для психозов, вызванных антабусом, характерны больший полиморфизм и смена синдромов, отсутствие «алкогольной фабулы». Впрочем, вопрос об отграничении антабусных психозов от алкогольных возникает очень редко, так как больные во время лечения воздерживаются от приема алкоголя, а алкоголь-антабусная реакция легко диагностируется как по характерной вегетативной симптоматике, так и по специфическому запаху ацетальдегида. Обратимость нарушений позволяет исключить как органическое заболевание головного мозга, так и шизофрению, с картиной которых антабусные психозы могут обнаруживать значительное сходство. От других инфекционных и интоксикационных психозов антабусные психозы отличаются не по психопатологической картине и течению, а по отсутствию анамнестических и объективных (соматических и лабораторных) данных, позволяющих связать заболевание с другой причиной, кроме лечения антабусом. Острое отравление антабусом может вызвать коматозное состояние, по выходе из которого развивается помрачение сознания и двигательное возбуждение. Эта картина неотличима от отравления другими лекарственными веществами, например, барбитуратами, но подобные случаи чрезвычайно редки. Нам удалось найти в литературе описание лишь одной такой больной — пятнадцатилетней девочки, принявшей 19 таблеток антабуса с целью самоубийства. В возникновении антабусных психозов важную роль играет передозировка препарата. При этом играет роль не общее количество принятого больными антабуса, но его средняя суточная доза. Эта доза обычно выше у больных, у которых развились интоксикационные (антабусные) психозы, по сравнению с больными, у которых лечение протекало без осложнений. Так, В. В. Бориневич и сотр. сообщают, что из 126 больных, получавших 0,25—0,5 г антабуса в день, психозы, развились у 3 человек (0,3%), тогда как из 64 больных, получавших 1 г в день антабуса, психозы отмечены у 4 человек (6,45%). Из наблюдавшихся нами 9 больных с антабусными психозами 7 получали 0,77—0,9 г в день и только 2-е — 0,35 — и 0,43 г в день антабуса. О роли дозировок свидетельствует и то, что психозы в первые годы применения антабуса, когда более широко применялись высокие его дозы, наблюдались значительно чаще, чем в последние годы, когда применяемые дозы антабуса уменьшились. Все же нельзя объяснить возникновение психических нарушений только применением больших доз антабуса. Во-первых, как показывают приведенные выше примеры, антабусные психозы развиваются и у больных, получающих небольшие дозы антабуса, во-вторых, часть больных, несмотря на прием больших доз препарата переносит лечение без осложнений. Даже однократный прием большой дозы, во много раз превышающей терапевтическую суточную дозу (до 18 г), может не сопровождаться психическими нарушениями. Некоторую роль может играть и доза алкоголя принимаемого больными во время проб, однако и роль алкоголя относительна. У больных, получающих антабус амбулаторно и принявших большие дозы алкоголя, тяжелая алкоголь-антабусная реакция вплоть до развития коллапса может не сопровождаться психическими нарушениями. С другой стороны, антабусные психозы развиваются у больных, которым пробы вообще ни разу не проводились, в том числе у больных, не злоупотреблявших алкоголем и лечившихся антабусом по поводу псориаза. Симптоматика и течение этих психозов не обнаруживают никаких отличий по сравнению с психозами, возникшими у больных, которым проводились алкоголь-антабусные пробы (но вне непосредственной связи с алкоголь-антабусной реакцией). Другие факторы, обычно принимаемые в расчет, — возраст и пол больных, длительность и тяжесть злоупотребления алкоголем (до начала лечения) перенесенные в прошлом алкогольные психозы, особенности преморбидной личности, наследственная отягощенность нервными и психическими заболеваниями, черепно-мозговые травмы и другие соматические и инфекционные заболевания в анамнезе, соматический статус (разумеется, исключая заболевания, при которых лечение антабусом противопоказано) и неврологическая симптоматика к моменту начала лечения — по мнению большинства авторов, в том числе и по нашим наблюдениям, не оказывают заметного влияния на частоту и тяжесть антабусных психозов. Высказывавшиеся в прошлом указания на роль поражений печени и симптомов органического поражения головного мозга не подтвердились при изучении больших контингентов больных. Отметим, в частности, что хотя антабус может вызывать эпилептиформные припадки, больные, страдающие алкогольной эпилепсией, нередко хорошо переносят лечение антабусом и судорожные припадки у них не развиваются. В патогенезе психических нарушений, возникающих во время алкоголь-антабусной реакции, основное значение обычно, придают интоксикации ацетальдегидом. Как известно, антабус блокирует альдегидоксидазу и тем самым задерживает окисление алкоголя на стадии образования ацетальдегида, концентрация которого в крови значительно возрастает во время пробы. В пользу роли ацетальдегида в возникновении психических нарушений свидетельствуют и наблюдения Христи, который наблюдал психозы у 3 больных, получавших наряду с антабусом паральдегид (расщепление паральдегида также идет через стадию образования ацетальдегида. Антабус блокирует действие и ряда других ферментов: альдегиддегидрогеназы, ксантиноксидазы, триозфосфатдегидрогеназы, но связь блокирования этих ферментов и механизма лечебного и токсического действия антабуса не изучена. Патогенез антабусных психозов (возникающих вне связи с алкоголь-антабусной реакцией) обычно объясняют токсическим действием самого антабуса. Однако вполне вероятно, что различие между механизмом возникновения этих двух типов психических нарушений не столь значительно. Антабус и вне алкоголь-антабусных проб ведет к увеличению концентрации ацетальдегида. По данным Дерворта содержание в крови ацетальдегида у больных хроническим алкоголизмом, не получающих алкоголя, возрастает с 250 ?% до 600—700 ?%. В последние годы получен ряд данных, свидетельствующих об образовании в организме эндогенного алкоголя (т. е. вырабатываемого организмом из других веществ). Вполне возможно, что антабус, блокируя альдегидоксидазу, препятствует расщеплению этого эндогенного алкоголя и в результате ведет к накоплению ацетальдегида. Отличия психозов, возникающих вне связи с пробой от психических нарушений, в развивающихся непосредственно во время пробы (большая длительность первых, отсутствие значительного падения артериального давления и даже нередко наблюдающаяся тенденция и его повышению) объясняются тем, что антабус сенсибилизирует симпатические рецепторы (механизм этой сенсибилизации не выяснен) и таким образом может приводить к гиперсимпатотонии, способствующей возникновению психоза. Однако имеется ряд фактов, не укладывающихся в гипотезу об исключительной роли ацетальдегида в механизме алкоголь-антабусной реакции. Прием алкоголя сам по себе вызывает повышение содержания ацетальдегида, иногда столь же значительное, как и во время алкоголь-антабусной реакции, но алкогольное опьянение не вызывает симптоматики, характерной для этой реакции. Ацетальдегид ведет к артериальной гипертензии, тогда как алкоголь-антабусная реакция (и возникающие во время нее психические нарушения) сопровождается гипотензией. Неясно каким образом можно объяснить появление первых признаков психоза через несколько дней после отмены антабуса, когда содержание в крови ацетальдегида должно снизиться или, по крайней мере не нарастать. Правда, считают, что антабус полностью выделяется из организма только через 4—5 дней после прекращения лечения, но В. В. Бориневич и сотр., основываясь на реакции больных на алкоголь, нашли, что длительность действия антабуса не превышает 1—2 дней после последнего его приема. Наконец до настоящего времени нет данных, показывающих, что психические нарушения, возникающие во время пробы или лечения антабусом, сопровождаются более значительным повышением концентрации ацетальдегида, чем у больных, получающих то же лечение, но не обнаруживающих изменений психики. Наблюдение такого рода, опубликованное Нейманном (параллелизм между динамикой концентрации ацетальдегида в крови и психическими изменениями) пока остается единственным в литературе. Важным звеном в патогенезе антабусных психозов являются изменения сердечно-сосудистой системы. Психические нарушения во время алкоголь-антабусной реакции обычно сопровождаются резким падением диастолического давления, тахикардией, сжимающими болями в области сердца. М. А. Гольденберг сообщает о больной, погибшей во время девятой алкоголь-антабусной пробы, причем 2 последних пробы сопровождались резчайшим страхом смерти. На секции обнаружен свежий инфаркт миокарда и несколько микроинфарктов различной давности, развившихся, по мнению патологоанатома, во время алкоголь-антабусных реакций. Точно так же и при антабусных психозах появлению психических нарушений обычно предшествуют жалобы больных на головные боли, головокружения, усиливающиеся при перемене положения тела, сжимающие боли в области сердца, которые сохраняются и после развития психоза. Мы наблюдали эти симптомы у большинства наших больных. Во время психоза нередко отмечается повышение артериального давления, мерцание симптомов. Де Майо и Мадедду констатировали у наблюдавшегося ими больного мерцательную аритмию и коронарную недостаточность на ЭКГ, развившиеся одновременно с психическими нарушениями. После исчезновения психических нарушений ЭКГ нормализовалась. Имеются также данные об уменьшении под влиянием антабуса мозгового кровотока. Ряд зарубежных авторов пытается объяснить возникновение антабусных психозов с чисто психологических позиций. Согласно этим воззрениям употребление алкоголя является для больных способом подавления душевных конфликтов. Антабус лишает их возможности прибегнуть к этому испытанному способу и тем самым создает состояние напряженности (стресса), которое приводит к психозу. Эти теории носят спекулятивный характер и не соответствуют ряду клинических фактов, — например, уменьшению частоты психозов с уменьшением доз антабуса, отсутствию психозов при применении апоморфина, тиосульфата натрия и других лекарств и лекарственных смесей, также препятствующих приему алкоголя. Таким образом, в патогенезе антабусных психозов играет, по-видимому, роль накопление ацетальдегида и, возможно, вызываемые тем же ацетальдегидом изменения со стороны сердечно-сосудистой системы. Однако накопленные до сих пор данные показывают, что свести весь механизм психических нарушений к этим изменениям невозможно и ряд важнейших вопросов патогенеза остается неизученным. Так как условия, ведущие к развитию антабусных психозов, полностью не изучены, то и профилактические мероприятия не могут предотвратить опасности их возникновения. Наряду с учетом соматического состояния больных, особенно состояния сердечно-сосудистой системы (противопоказания к применению антабуса изложены в специальной инструкции, поэтому мы воздерживаемся от их перечисления), лечением небольшими дозами антабуса и алкоголя, необходимо тщательное наблюдение за психическим состоянием больных. Кратковременные психические нарушения, возникающие во время пробы, не являются показанием к прерыванию течения, они могут не возобновляться при последующих пробах. При повторении подобных эпизодов следует попытаться уменьшить дозы антабуса и алкоголя и лишь в том случае, если эти меры не дают эффекта или при тяжелых и длительных психических нарушениях лечение следует прекратить. Напротив, если вне связи с пробой появляются симптомы астении, которые обнаруживают тенденцию к нарастанию, лечение лучше прекратить во избежание более серьезных осложнений.. При уже развившемся психозе дача антабуса должна быть немедленно прекращена. Специфических методов лечения антабусных психозов нет. Рекомендуются сердечные средства, вливания глюкозы, витаминотерапия (в первую очередь, витамины B-комплекса, B1 B6, B12 и С), нейролептические средства: аминазин 100—300 мг в день и другие препараты фенотиазинового ряда, в обычных дозировках. Теоретически возможно применение и других нейролептиков — бутирофенонов (галоперидол и др.), резерпина, тетрабеназина и др., но в литературе мы не нашли данных об их применении при психозах, вызванных антабусом. Повторное лечение антабусом (после излечения психоза) может проводиться только после длительного (3—6 месяцев) перерыва, так как быстрое возобновление лечения нередко ведет к рецидиву психоза. ЛИТЕРАТУРА1. Альтнег Э. Э. — Вопр. профил. и лечен, алк-ма и алк. заболев. М., 1960, стр. 134. 2. Анваер С. И., Андреева В. С, 3ак Н. Н., Морозов В. М. — Ж. невропат. и психиатр., 1952, т. 52, стр. 58. 3. Анваер С. И., Шафран Г. Л. — Вопр. профил. и лечен, алк-ма и алк. забол. М. 1960, стр. 137. 4. Андреева В. С. — Сб. Алкоголизм. М, 1959, стр. 390. 5. Андреева В. С, Гаврилова Л. В., Левин В. М., Решетникова Ж. В. — Ж. невропат. психиатр., 1959, т. 59, стр. 674. 6. Бориневич В.В., Гофман А. Г., Шумухий Н. Г. — Вопр. профил. и лечен, алк-ма и алк. забол. М., 1960, стр. 146. 7. Бориневич В. В., Шумский Н. Г. — Сб. Алкоголизм. М., 1955, стр. 367. 8. Гольденберг М. А., Крадинова Л. В. — Сб. Алкоголизм, М., 1959, стр. 405. 9. Козловский Г. Г., Гуревич 3. П., Ушаков В. И. — Сб. Алкоголизм, М., 1959, стр. 412. 10. Милейковский Ю. А., Юриков С. А. — Вопр. клинич. и организац. психоневрологии, Томск, 1958, стр. 77. 11. Станкевич Е. С., Шапиро Ю. Г. — Казан., мед. журн., 1959, т. 40, стр. 104. 12. Стрельчук И. В. — невропат. психиатр., 1951, т. 20, стр. 80. 13. Стрельчук И. В. — Ж. невропат. психиатр., 1952, т. 52, стр. 43. 14. Стрельчук И. В., Воздвиженская А. И. — Ж. невропат. психиатр., 1959, т. 59, стр. 668. 15. Стрельчук И. В., Воздвиженская А. И. — Сб. Алкоголизм. М., 1959, стр. 396. 16. Филатов А. Т. — Сб. Алкоголизм, М., 1959, стр. 349. 17. Angst J. — Schweiz. med. Wschr., 1956, Bd. 46, S. 1304. 18. Angst J., Оppenheim Y., Keller R. — Nervenarzt, I960, Jg. 31, S. 179. 19. Audier M., Alliez J., Feliсian J., Вille J. — Ann. med. psychol., 1961, v. 2, p. 373. 20. Bennet A., McKeever L., Turk R. — J. Nerv. Ment. Dis., 1950, v. 112, p. 393. 21. Bennet A., McKeever L., Turk R. — J. A. M. A., 1951, v. 145, p. 483. 22. Bicknell J., Mооre R. — Arch. gen. Psychiat., 1960, v. 2, p. 661. 23. Bowman K., Simon A., Hine C. — Amer. J. Psychiat., 1951, v. 107, p. 774. 26. Сhristie G. — Med. J. Austral., 1956, p. 1, p. 789. 27. De Maio D., Madeddu A. — Giorn. di psichiat. Neuropatol., 1957, v. 85, p. 171. 28. Derwort A. — Nervenarzt, 1959, Jg. 30, S. 211. 29. Diethelm O. — Bull. N. Y. Acad. Med., 1951, v. 27, p. 232 30. Feldman D., Zuсner H. — J. A. M. A., 1953, v. 153, p. 895. 31. Fiske D. — J. A. M. A., 1952, v. 110, p. 1110. 32. Flemming R. N. — Ugeskr. Loeg., 1960, v. 122, p. 1403. 33. FrighiI., Tedesсhi G. — Lav. neuropsichiatr., 1957, v. 21, p. 431. 34. Guоld J., Epstein N. — Quart. J. Stud. Alc., 1951, v. 12, p. 360. 35. Hine Ch., Burbridge Tt., Macklin E., coll. — J. clin. Invest., 1952, v. 31, p. 317. 36. Hribar M. — Zdrav. Vestn., 1957, Bd. 26, S. 165. 37. Hvam T. — Ugeskr. Lag, 1960, v. 122, p. 893. 38. Jacobsen E., Martensen-Larsen O. — J. A. M. A., 1949, v. 139, p. 918. 39. Lassale P. — Ann. med. psychol., 1960, p. I, v. 118, p. 99, p. 998. 40. Laux W. — Nervenarzt, 1951, Jg. 22, S. 391. 41. Lester D. — Quart. J. Stud. Alc., 1961, v. 22, p. 554. 42. Mann N., Соnwау E., Gottesfeld D., Lasser L. — J. A. M. A., 1952, v. 149, p. 40. 43. Martensen-Larsen O. — Quart. J. Stud. Alc., 1951, v. 12, p. 206. 44. Mоnnerot E. et Т., Gullоn P., Вitоun G. — Ann. med. psychol., 1958, v. 116, p. 777. 45. Neumann H. — Nervenarzt, 1957, Jg. 28, S. 222. 46. Rathоd N. — Quart. J. Stud. Alc., 1958, v. 10, p. 418. 47. Riссi P. L., Zauli A. — Minerva medicoleg., 1958, v. 78, p. 152. 48. Seki M., Seki T. — Shinshu Med. J., 1956, v. 5, p. 213. 49. Solms H. — Schweiz. med. Wschr., 1951, № 15, S. 343. 50. Stасhelin J., Solms H. — Schweiz. med. Wschr., 1951, № 13, S. 295. 51. Strecker E., Lathbury V. — J. A. M. A., 1952, v. 148, p. 463. 52. Trillat E., Riсhet L., Mignen J. — Ann. med. Psychol., 1958, v. 1, p. 347. 53. Troquet J. — Rev. Med. Liege, 1959, v. 14, p. 50. 54. Usdin G., Rоbinsоn R. — Arch. Neurol. Psychiat., 1951, v. 66, p. 38. 55. Vоlf N. — Srpski arhiv. celok lek., 1960, v. 88, p. 761. 56. Vоlf N., Jerotiс В. — Quart. J. Stud. Alc., 1956 v. 17, p. 334. 57. Veckovic S. — Neuropsihijatrija, 1956, v. 4, p. 117. 58. Waitsuk Р., Сsiky С., Мalnar V., coll. — Stud. Neurol. 1959, v. 3, p. 325. 59. Wieser S. — Fschr. Neurol., 1962, v. 30, p. 169. 60. Wоlff K. — Schweiz. Med. Wschr., 1950, Bd. 80, S. 1151. Глава 5 ПСИХИЧЕСКИЕ ИЗМЕНЕНИЯ, ВЫЗЫВАЕМЫЕ АДРЕНОКОРТИКОТРОПНЫМ ГОРМОНОМ (АКТГ) И ГОРМОНАМИ КОРЫ НАДПОЧЕЧНИКА (КОРТИЗОНОМ, ПРЕДНИЗОНОМ, ПРЕДНИЗОЛОНОМ) В последнее десятилетие широкое распространение в клинике получило применение адренокортикотропного гормона гипофиза (АКТГ) и гормонов коры надпочечника — кортизона, гидрокортизона, преднизона, преднизолона и др. Однако наряду с описанием их терапевтического эффекта (при ревматических и иных артритах, диссеминированной красной волчанке, бронхиальной астме, язвенном колите, псориазе и ряде других заболеваний) стали появляться и описания побочного действия этих препаратов, в частности, вызываемых ими психических нарушений. Наиболее часто описываются изменения психики, вызываемые АКТГ и кортизоном, реже — другими гормонами коры надпочечников, однако это, по-видимому, связано не столько с тем, что АКТГ и кортизон более токсичны, сколько с тем, что они начали применяться первыми и привлекли к себе более пристальное внимание как врачей-интернистов, так и психиатров. Другие препараты (прежде всего, преднизон и преднизолон) стали применяться позже, и так как вызываемые ими нарушения психики существенно не отличались от уже описанных при применении АКТГ и кортизона, то и описания их в литературе менее многочисленны. По крайней мере из 7 наблюдавшихся нами больных психозы у 2 были вызваны АКТГ и у 5 преднизоном и преднизолоном. Несмотря на некоторые различия в механизме действия (АКТГ усиливает выделение кортизона и других стероидных гормонов, преимущественно глюкокортикоидов, корой надпочечников, тогда как глюкокортикоиды оказывают непосредственное влияние, главным образом, на углеводный и белковый обмен и угнетают выработку АКТГ) как показания к применению АКТГ и кортикоидов, так и вызываемые ими психические нарушения сходны. Не подтвердилось высказывавшееся в начале 50-х годов мнение, что психозы вызывает только АКТГ (Айронс) или что АКТГ чаще, чем кортизон ведет к психическим нарушениям. Нам удалось найти в литературе лишь одно описание, в котором картина гиперкортикоизма и психоз, вызванный АКТГ (эйфория, а затем состояние спутанности с бредовыми идеями) были устранены последующим применением кортизона (Кат и сотр.). Поэтому мы приводим общее описание влияния на психику этой группы лекарственных средств. Наиболее часто АКТГ и кортизон вызывают изменения самочувствия и эмоционального состояния больных. Этот сдвиг обычно выражается в появлении радостного, приподнятого настроения, ощущении бодрости, благополучия, подъема умственных и физических сил. Такие изменения наступают у большинства больных — обычно в первые дни после начала лечения. Вопрос о том, является ли улучшение самочувствия результатом непосредственного стимулирующего действия АКТГ и кортизона или же представляет собой естественную психологическую реакцию больных на улучшение их соматического состояния, вызывает некоторые разногласия. В пользу точки зрения, что улучшение самочувствия и настроения является психологической реакцией больных на облегчение их страданий, свидетельствует то, что у большинства больных повышение настроения совпадает с улучшением общего их состояния, исчезновением болей, часто мучительных, беспокоивших их в течение ряда лет, или развивается вслед за соматическим улучшением. То, что иногда самочувствие больных улучшается уже в первые сутки после назначения лекарства, когда никаких объективных изменений в их состоянии еще не произошло, также не свидетельствует против психогенного характера этой реакции: вера в лекарство, ожидание излечения (особенно в первые годы применения кортизона и АКТГ, когда их эффективность широко рекламировалась и преувеличивалась не только больными, но и врачами) нередко вызывает субъективное улучшение самочувствия больных при отсутствии объективно констатируемых изменений. Хофман и Сольмс описывают группу больных рассеянным склерозом, лечившихся преднизолоном, у которых отмечавшееся после начала лечения повышенное настроение исчезло, сменившись раздражительностью, плохим настроением, значительным увеличением количества жалоб после того, как в отделение была помещена больная истерией, отличавшаяся конфликтностью и эмоциональной неустойчивостью. У детей, для которых причина их помещения в больницу не вполне ясна и нередко является психической травмой и которые, в отличие от взрослых, не возлагают особых надежд на лечение, не осведомлены о целебных свойствах лекарств и нередко относятся отрицательно к инъекциям, повышение настроения после назначения кортизона или АКТГ наблюдается редко. Однако далеко не у всех больных, у которых во время лечения развивается эйфория, удается объяснить ее как адэкватную или внушенную психологическую реакцию. Во-первых, у части больных, в течение некоторого времени получающих индифферентное вещество (плацебо) и не осведомленных о замене его активным препаратом, такая замена ведет к развитию эйфории даже в тех случаях, когда их общее состояние при этом остается прежним. Во-вторых, эйфория может сохраняться или возникать, когда лечение продолжается некоторое время, не давая эффекта, и когда, следовательно, скорее можно было бы ожидать отрицательной эмоциональной реакции. В-третьих, степень эйфории может быть настолько значительной, что она не может расцениваться только как психологическая реакция. По-видимому, неправильно говорить во всех случаях о единой причине повышенного настроения больных. У некоторых из них речь идет об естественной психологической реакции, у других эйфория является результатом фармакологического действия АКТГ и кортизона, у третьих сочетаются оба эти фактора. Обычно состояние таких больных, характеризующееся радостным, приподнятым настроением, ощущением силы и бодрости, ускорением темпа мышления и двигательной активности, разговорчивостью, болтливостью, уменьшением потребности во сне, уподобляют гипоманиакальным состояниям. Однако такая оценка, основанная на непосредственном клиническом наблюдении, не подтверждается результатами экспериментального исследования, проведенного Делеем и сотр. Эти авторы, исследовавшие 11 больных, испытывавших «экзальтацию умственных способностей», обнаружили, что эти больные с трудом и ошибками выполняли предложенные им задания. По их мнению снижение интеллекта, склонность к плоским шуткам и каламбурам, недостаточная критичность к своему состоянию, делает это состояние сходным с картиной легкой алкогольной интоксикации или с изменениями психики после операции лоботомии и поэтому в подобных случаях правильнее говорить ни об эйфории, а о мории. Интересно отметить, что по сообщению Роума и Брейсленда родственники таких больных часто сравнивают их состояние с алкогольным опьянением, тогда как сами Роум и Брейсленд оценивали состояние этих больных как гипоманиакальное. В качестве примера приведем больного С-ва (собственное наблюдение). Больной С-в С. К. 26 лет, болеет ревматизмом с 6-летнего возраста, неоднократно стационировался, в январе 1961 г. признан инвалидом II группы (комбинированный митральный порок сердца). Последний раз помещен в сельскую больницу 28.VI.61 г. В больнице наряду с глюкозой, аспирином, эуфиллином получал преднизон (всего 450 мг). Соматическое состояние больного не улучшилось, однако 5.VIII.61 стал эйфоричным, словоохотливым, по рекомендации психиатра переведен 7.VIII.61 г. в психиатрическую больницу, где в течение нескольких дней был эйфоричен, словоохотлив, говорил много и с пафосом, рекомендовал перестроить медицинскую помощь в области, несмотря на ухудшение материального положения семьи (в связи с переводом больного на инвалидность) собирался помогать приятелям деньгами, соматических жалоб не высказывал, наряду с благодушием и беспечностью отмечались эмоциональная неустойчивость, раздражительность, бессонница. Через 4—5 дней эти изменения сгладились. (Собственное наблюдение). Наряду с эйфорией могут — хотя и несколько реже — встречаться и другие эмоциональные изменения. Повышение настроения может сочетаться с грубостью раздражительностью у некоторых больных повышение настроения отсутствует и преобладают раздражительность, повышенная возбудимость, чувство внутреннего беспокойства, напряженности, тревога, боязливость, сочетающиеся с усилением двигательной активности — суетливостью, иногда речевым и двигательным возбуждением, агрессивностью по отношению к окружающим. Могут также наблюдаться ипохондричность, фобии, подавленное тоскливое настроение или апатия, безразличие с чувством расслабленности. Если у части больных появление подавленного настроения возникает после отмены лечения и возврата прежних болезненных симптомов (кортизон и АКДТ нередко вызывают лишь временное улучшение состояния больных, исчезающее с прекращением лечения) или при безрезультатности лечения и может расцениваться, подобно повышенному настроению, как психологическая реакция на отсутствие улучшения, то у другой части больных не удается установить связи между эффектом лечения и эмоциональной реакцией. Так, тревога, тоскливое настроение могут возникать у больных, несмотря на значительное улучшение их общего состояния. Нередко наблюдается быстрая и немотивированная смена настроения — повышенное настроение сменяется подавленностью и тревогой, затем снова повышенным настроением и т. п. На фоне изменений настроения и поведения могут возникать различные парестезии, отдельные эпизодические галлюцинации, деперсонализационные нарушения. Все эти изменения, относимые обычно к легким нарушениям психики, могут сглаживаться при продолжении лечения, возобновляясь (не всегда) при назначении повторных курсов, но нередко они сохраняются длительно или нарастают, приводя к более тяжелым нарушениям — психозам в узком смысле этого слова. При этом, если в первые дни лечения наиболее частым симптомом является эйфория, то в дальнейшем она обычно начинает чередоваться с другими, перечисленными выше, эмоциональными нарушениями, давая, таким образом, картину эмоциональной неустойчивости, быстрой смены состояний. Частота психических нарушений по данным различных авторов колеблется в весьма широких пределах — от 0,7% до 36% и более. Следует заметить, что отчасти такое разнообразие объясняется разными критериями отбора — некоторые авторы учитывают только тяжелые психозы с резким возбуждением, галлюцинациями, бредом и т. п., тогда как другие включают в категорию психических нарушений и такие, как например, упорную бессонницу. Если включать сюда и все изменения настроения, то частота изменений может превысить 75%. Естественно, что частота собственно психозов значительно меньше и составляет в среднем от 1% до 3—4% по отношению к общему числу лечившихся, цифра все же весьма значительная. Однако некоторые авторы, лечившие численно большие контингенты больных, не отмечали у них тяжелых психозов. Симптоматика психозов, вызываемых АКТГ и кортизоном, весьма разнообразна и включает в себя большинство симптомов и синдромов, наблюдаемых при психических заболеваниях. Все же, подобно тому, как при легких психических нарушениях преобладают изменение настроения, так и при психозах чаще наблюдаются аффективные синдромы, представляющие собой как бы количественное усиление этих изменений, в первую очередь, маниакальные и депрессивные состояния. Маниакальные состояния могут не отличаться от классического маниакального состояния при маниакально-депрессивном психозе (повышенное настроение, отвлекаемость, ускорение течения мыслей, речевое и двигательное возбуждение) Выраженность этих изменений различна — от гипоманиакального состояния до тяжелого маниакального возбуждения. Могут наблюдаться яркие слуховые и зрительные галлюцинации, приятный характер которых соответствует общему фону настроения больных. Так, например, одна из больных, описанных Клегхорном и Петти, слышала «божественную музыку», видела свою дочь в венчальном наряде, яркие картины и т. п. Нередко однако маниакальные состояния носят атипичный характер — в эмоциональной сфере могут преобладать злобность и напряженность, больные испытывают слуховые галлюцинации неприятного характера, обнаруживают недостаточную ориентировку в окружающем, расстройства схемы тела, нарушения памяти, высказывают бредовые идеи отношения. Это дает основание некоторым исследователям говорить либо об «органическом фоне», на котором развивается маниакальный синдром, либо о «шизоаффективных» психозах. Точно так же и депрессивные состояния могут характеризоваться чувством тоски, заторможенностью, мыслями о неизлечимости заболевания, бесцельности жизни, бредовыми идеями самообвинения и отношения. Однако чаще чувство тоски сочетается с тревогой, раздражительностью, конфликтностью, двигательным беспокойством, приближаясь к картине ажитированной депрессии. Во время депрессивного состояния могут возникать и мысли о самоубийстве, при отсутствии достаточного надзора или, если появление депрессии не было замечено, больные могут покончить с собой. Так, Кирснер и Палмер сообщают о больной язвенным колитом, которая во время лечения неожиданно для окружающих покончила с собой, хотя соматическое ее состояние к этому времени значительно улучшилось. Могут наблюдаться также смена маниакального состояния депрессивным (или наоборот, — депрессии — маниакальным состоянием) или чередование маниакальных и депрессивных состояний. Такая смена может произойти и после окончания лечения, — известен, например, случай, когда больная, выписанная в легком гипоманиакальном состоянии, дома покончила с собой (наблюдение Льюиса и Флемингера). Наконец, нарастанию чувства тревоги, беспокойства, внутренней напряженности соответствуют состояния психомоторного возбуждения, которое не укладывается в рамки ни маниакального, ни депрессивного состояния и иногда сопровождается галлюцинациями зрения или слуха. Больная Л-ва А. 3., 23 лет, дробильщица, с 1956 года страдает ревматизмом, перенесла 2 атаки суставного ревматизма, 16.X.62 г. поступила в областную больницу, где диагностирована активная фаза ревматизма, рецидивирующий эндомиокардит, комбинированный митральный порок, нарушения кровообращения IIA степени. После лечения (аспирин, пирамидон, сердечные, аскорбиновая кислота) общее состояние больной несколько улучшилось, однако в первых числах декабря стала замкнутой, отказывалась от приема пищи, от лекарств, говорила, что состояние ее безнадежно, она должна умереть, испытывала зрительные галлюцинации, ощущала как голова отделяется от тела. 6.XII.62 г. переведена в психиатрическую больницу, где галлюцинации и расстройства схемы тела не возобновлялись, больная была спокойна, но настроение оставалось несколько сниженным, говорила мало, неохотно, тихим голосом, объясняет подавленное настроение плохим состоянием здоровья («такое здоровье не веселит»). 5.I.63 начато лечение АКТГ (20 ед. в день). На 6-й день лечения (10.I.63) стала злобной, отказывалась от еды, заявляя, что она отравлена, пыталась бежать из отделения, следующие 2 дня — в состоянии двигательного возбуждения, недоступна контакту, волосы распущены, взгляд бессмысленный, то набрасывается с кулаками на больных, на врача, то стонет, вздыхает, обнимает врача со словами: «мне Вас жалко, вы все умрете». Просит убить ее, «вставить ей нож в сердце» — «я это заслужила». Отказы от еды. плохо спит. 12.I.63 АКТГ отменен и через день возбуждение стихло, больная вновь спокойна, несколько депремирована, сообщила, что во время возбуждения слышала мяуканье, «кричал козленок», но знает, что «это были голоса». О своем состоянии в эти дни почти не рассказывает. После комбинированного лечения аминазином и фенамином депрессия сгладилась, выписана 3.II.63 психически здоровой. Соматическое состояние за время пребывания в психиатрической больнице не изменилось (собственное наблюдение) Синдромы расстройства сознания считаются менее характерными для осложнений, вызываемых кортизоном и АКТГ, однако и у этих больных наблюдаются, и описывались рядом авторов, типичные делириозные состояния с дезориентировкой в окружающем, преимущественно зрительными, но также слуховыми, тактильными галлюцинациями, «профессиональным бредом». Такие делириозные состояния могут возникать не только у больных, не обнаруживавших до назначения лечения никаких психических нарушений, но и у больных с органическим психосиндромом. Так, Гофман и Сольмс описывают типичный делирий у больной рассеянным склерозом с картиной эйфорического слабоумия (синдром, чаще других наблюдающийся у этой категории больных). Больная Г-ва М. М., 56 лет. около 9 лет страдает бронхиальной астмой, неоднократно лечилась в стационаре. С 1.IX по 10.XI принимала преднизон (всего около 1400 мг), но приступы оставались частыми. 11.XI.61 г. поступила в городскую больницу, где 14.XI (после 3-дневного перерыва) снова получила 20 мг преднизона. В ту же ночь появилась дезориентировка в окружающем, считала, что она находится у себя дома, спавшую рядом больную принимала за своего внука, будила ее, искала лекарство, руководствуясь расположением мебели у нее в комнате, протягивала руку, в которой ничего не было, утверждая, что держит в руках коробочку с астматолом. Когда к больной обращались, у нее на некоторое время восстанавливалась ориентировка, она понимала, что «бредила», но затем описанные явления возобновляюсь. Днем 15.XI поведение правильное, преднизон отменен, в ночь на 16.XI снова дезориентирована, не знает, где она находится, но это состояние было более кратковременным и в последующие дин не повторялось. Частота приступов бронхиальной астмы в этот период оставалась прежней. (Собственное наблюдение). Более глубокие нарушения сознания по типу аментивного синдрома также могут возникать во время лечения АКТГ и кортизоном, но наблюдаются значительно реже, чем делириозные состояния. Кроме аффективных синдромов и синдромов нарушения сознания АКТГ и кортизон вызывают и параноидные или галлюцинаторно-параноидные синдромы, протекающие на фоне ясного сознания. Больной Ал-в К. И., 44-х лет, по профессии учитель, с 15 лет страдает ревматизмом, неоднократно стационировался, с 1957 года инвалид II группы. Последний раз стационирован в терапевтическое отделение областной больницы 21.VI.62 г. с жалобами на одышку, кровохаркание, боли в правой половине грудной клетки. При обследовании отмечены цианоз губ, стопы и голени отечны, пульс аритмичный 100 в 1 мин, расширение границ сердца влево и вверх, систолический и диастолический шум на верхушке, акцент II тона на легочной артерии, в легких — влажные хрипы в нижних и задних отделах, больше справа, печень на 4 см выступает из-под реберной дуги. Анализы мочи и крови без особенностей, баночная проба отрицательна. После лечения (строфантин с глюкозой, аспирин, хлористый кальций, салициловая кислота, фонурит, пенициллин) состояние больного значительно улучшилось — исчезли отеки, кровохаркания, застойные явления в легких, сократилась печень, улучшился пульс. После улучшения назначен (12.VII.62 г.) преднизолон, сначала по 10 мг, а затем по 5 мг в день (всего получил 104 мг). Через неделю — 19.VII.62 г. поведение больного изменилось: появилась подозрительность, отвечал не на все вопросы, говорил, что врачи следят за ним. написал врачам письмо, в котором говорилось «хватит играть в прятки... разберемся в этом деле, кто это организует вместо лечения человека издевательство над ним». Был назначен аминазин (150 мг в день), однако больной оставался подозрительным, отказывался от обследования, попросил у официанта вилку «чтобы иметь ее на всякий случай». 23.VII.62 г. доставлен в психиатрическую больницу, где оставался подозрительным, напряженным, все действия и слова больных и персонала относил к себе, полагает, что его испытывают с какой-то целью, может быть для лечения, когда врач заходит в палату, совершает какой-нибудь жест и т. п., произносит: «Реагирую», «замечаю». Через 5 дней подозрительность и идеи отношения исчезли, хотя продолжал считать, что в областной больнице его действительно подвергали проверке. Все это время соматическое состояние больного оставалось таким же, как и до назначения преднизолона. Анализы мочи, крови, спинномозговой жидкости без особенностей. Получал глюкозу с корглюконом, хлористый кальций, аспирин, пропазин (50 мг в день). Выписан родными 11.VIII.62 г., прислал письмо, в котором благодарил врачей и персонал за чуткость и внимательное отношение к нему. (Собственное наблюдение). В экспериментах на животных было показано, что АКТГ и кортизон могут вызвать «экспериментальную кататонию» с обездвиженностью, длительным сохранением позы, в том числе искусственно приданной. Аналогичные состояния кататонического ступора могут наблюдаться и в клинике: больные в этих случаях лежат неподвижно, в одной и той же позе, не отвечают и не реагируют на вопросы (мутизм), не принимают пищи, сопротивляются попыткам изменить их положение в постели (негативизм) или напротив длительно сохраняют приданное им положение (восковидная гибкость). Судорожные припадки, обычно по типу генерализованных припадков с потерей сознания, тонической и клонической фазой, развиваются во время лечения кортизоном и АКТГ чаще у детей, у которых судорожный порог ниже чем у взрослых, у больных с органическими поражениями головного мозга или при присоединении добавочных вредностей: злоупотребления алкоголем, приема больших количеств жидкости или соли. Припадки могут быть единичными, но возможно и развитие серий припадков или эпилептического статуса, который может окончиться смертью больного. Иногда развитию судорожных припадков предшествует делирий, но чаще состояния расстроенного сознания возникают после серии припадков. Возможны как сумеречные состояния сознания, так и делириозные состояния; обычно кратковременные — 1—3 дня, но иногда на фоне психоза возобновляются припадки и в этом случае длительность психоза может достигать нескольких недель. Эти постприпадочные психозы обычно заканчиваются выздоровлением. Однако Мозиконаччи описал наблюдавшуюся им девочку 51/2 лет, у которой после выхода из комы, последовавшей за единственным припадком, развилась картина тяжелого слабоумия. Психозы, вызванные кортизоном и АКТГ, сравнительно редко исчерпываются картиной одного синдрома, будь то маниакальный, депрессивный, делириозный, параноидный или судорожный синдром. Чаще наблюдаются либо картины с пестрой обильной психопатологической симптоматикой, не укладывающейся в рамки одного определенного синдрома, либо последовательная смена различных синдромов. На фоне дезориентировки или, напротив, ясного сознания, возникают различные галлюцинации — зрительные, слуховые, обонятельные, тактильные, деперсонализация и дереализация, нарушения памяти, конфабуляции, отрывочные бредовые идеи отношения, преследования, самообвинения, иногда величия, ипохондрический бред, ускорение темпа речи со стереотипиями, странными, причудливыми ассоциациями, паралогичностью; двигательное возбуждение сменяется ступором или отдельными кататоническими симптомами, разнообразными эмоциональными нарушениями. В других случаях, более или менее «чистые» синдромы быстро сменяют друг друга: маниакальное возбуждение сменяется кататоническим ступором, а этот последний — депрессией; параноидный синдром — маниакальным, а затем кататоническим возбуждением с галлюцинациями и отрывочным бредом и т. п., — все это без какой бы то ни было определенной последовательности. Именно эту полиморфность симптоматики, ее фрагментарность, быструю смену синдромов многие авторы считают характерными чертами психозов, возникших во время лечения АКТГ и кортизоном. Больная К-ко Ф. И., 49 лет, домашняя хозяйка, находилась в Читинской областной психоневрологической больнице с 3.Х по 15.XI.61 г. Две сестры больной болели психически — одна из -них во время болезни покончила с собой, вторая 2 месяца лечилась в психиатрической больнице, выздоровела. Сама больная в детстве развивалась нормально, перенесла корь, дизентерию, в 20 лет — малярию. В школе не училась, неграмотна. Работала в колхозе, после замужества не работает, имеет 7 здоровых детей. Всегда была спокойной, трудолюбивой, достаточно сообразительной, экономная хозяйка, хорошо шьет. Отношения в семье хорошие. С 1950 года страдает бронхиальной астмой, но до 1959 года приступы удушья были редкими и за помощью к врачам не обращалась. В 1959 году в связи с учащением приступов была помещена в районную больницу, где высказывала опасения, что муж в ее отсутствие женится на другой, что сын заблудился, однако по возвращении из больницы никаких странностей в поведении не было. В 1961 гаду приступы бронхиальной астмы вновь участились, лечилась в районной, а с 15.IX в областной больнице с диагнозом бронхиальная астма. 20.IХ.61 г. начато лечение АКТГ по 20 ед. в день, на 5-й день, лечения появились неправильности в поведении: больная то плакала, то смеялась без видимой причины, испытывала страхи, принимала странные позы. В этот же день доза АКТГ увеличена до 30 ед. в день. Состояние больной ухудшилось, перестала спать, говорила, что внутри у нее все останавливается, что она умирает, в животе что-то шевелится, наверное, солитер, диктовала завещание; врача называла змеем, говорила, что его «черти нарисовали». 2.X лечение АКТГ прекращено (всего получила 325 ед., в последний день — 15 ед.) и больная З.Х переведена в психиатрическую больницу. При поступлении и первые дни в больнице больная возбуждена, бегает по палате, перепрыгивает с койки на конку, кривляется, гримасничает, принимает вычурные позы, оказывает сопротивление осмотру, делает противоположное требуемому (на просьбу подать руку прячет ее за спину и т. п.). Многоречива, речь бессвязна, отрывочна, на вопросы почти не отвечает. Испытывает зрительные галлюцинации: видит ярко окрашенных чертей и змей, странных животных, китайцев, которые бегают вокруг и прямо по ней, за окном — каких-то незнакомых мужчин, ощущает неприятный запах, чувствует, что в животе что-то шевелится — «червь или хорек». Говорит, что делает то, что заставляет ее делать бог, то молится, то ругает бога, высказывает отрывочные идеи отравления («в пище отрава»), преследования («отца моего убили, теперь и за мной гонятся»), виновности («есть не буду, — не заслужила, закопайте меня под снегом». Настроение часто меняется, — то тревожна, плачет, то громко смеется. Такое состояние продолжалось 10 дней с коротким перерывом (6 и 7.Х), во время которого была растерянной, не могла понять, что с ней случилось, как она попала в психиатрическую больницу. С 13.Х возбуждение прекратилось, больная стала отвечать на вопросы, сохранила довольно полное воспоминание о своих переживаниях. Сообщила, что в областной больнице ей казалось, что у нее «оторвались сосуды сердца», кровь заполнила брюшную полость, чувствовала как увеличивается ее живот, вместо палаты видела то озеро с плавающими по нему кораблями, то идущие поезда. Об обстоятельствах перевода в больницу не помнит. Быстро восстановилась критика к перенесенному, но еще в течение около 2-х недель сохранялся несколько повышенный фон настроения, сочетавшийся с обидчивостью, плаксивостью, слова и замечания окружающих относила к себе. К концу октября эти нарушения сгладились, выписана психически здоровой. Как во время пребывания в областной больнице, так и в психиатрической общее состояние больной оставалось удовлетворительным, температура нормальна, анализы мочи и крови без особенностей. В легких — коробчатый звук, единичные сухие хрипы, тоны сердца приглушены, пульс 64—80 в 1 минуту, ритмичный, АД 100—110/60—70 мм рт. ст. Приступ бронхиальной астмы отмечен 27.IX; неврологически — знаков органического поражения ЦНС нет (собственное наблюдение). Таким образом психоз с чрезвычайно пестрой и яркой симптоматикой развился у больной на 5-й день лечения АКТГ и продолжался 3 недели, в том числе почти 2 недели (а если учитывать и период, во время которого сохранялась эмоциональная неустойчивость и повышенная готовность к бредообразованию, то около 4 недель) после отмены АКТГ. Соматические изменения при психозах, вызванных кортизоном и АКТГ — за исключением имевшихся и до их назначения симптомов основного заболевания, — весьма скудны и непостоянны. Могут наблюдаться симптомы повышения тонуса симпатической нервной системы, признаки гиперкортикоизма: лунообразное лицо, появление оволосения на руках, ногах, лице, acne vulgaris (синдром Иценко — Кушинга), но они не всегда сопровождаются психическими нарушениями и, напротив, могут отсутствовать у больных с изменениями психики. На ЭЭГ чаще отмечается замедление основного ритма, появление тэта- и дельта-волн, а также пароксизмальные разряды медленных или быстрых потенциалов. Изменения ЭЭГ также не коррелируют с психическими нарушениями. Не удалось обнаружить зависимости между появлением психических изменений и данными лабораторного исследования, в том числе, содержанием сахара, азота, балансом электролитов, выделением 17-кетостероидов, тестом Торна. Психические нарушения чаще появляются в начале лечения АКТГ и кортизоном — иногда в первые дни или даже после первых инъекций, но в общем — в первые 2—4 недели после начала лечения, хотя возможно появление их и в более поздние сроки. Начало может быть как постепенным, когда незначительная эйфория, колебания настроения, подавленность и т. д. нарастают, приобретая характер выраженных психозов с разнообразной, описанной выше, симптоматикой, так и острым, когда внезапно появляются состояние выраженного возбуждения, припадки, суицидальные попытки, расстройство сознания и т. п. Большим разнообразием отличаются также течение и длительность психозов. Наряду с кратковременными психозами, исчезающими в течение нескольких дней после отмены лечения, а иногда после снижения дозировок или даже, несмотря на продолжение лечения, наблюдаются и более затяжные психозы — продолжающиеся несколько недель или месяцев, несмотря на прекращение лечения. Возможны как колебания в течении психозов, так и течение в виде коротких психотических эпизодов, разделенных светлыми промежутками. Однако такой тип течения описывался редко, и, по-видимому, представляет собой исключение. Исход психозов, в том числе и при более затяжном их течении, благоприятен, больные выздоравливают даже без применения специального лечения. В случаях, когда психические нарушения сохраняются или нарастают спустя ряд месяцев или годы после прекращения лечения, обычно речь идет о психических заболеваниях не вызванных лекарствами, а лишь о провоцирующей их роли, об обострении начавшегося ранее психоза под влиянием (или во время) лечения, либо просто о совпадении начала психоза с периодом лечения кортизоном или АКТГ. В качестве примера упомянем больную, описанную Денкером и сотр. Эта больная в прошлом около 2-х лет находилась в психиатрической больнице по поводу шизофрении, но затем в течение 7 лет не обнаруживала никаких признаков психического заболевания и была признана здоровой обследовавшими ее врачами. Во время лечения кортизоном появилась депрессия с идеями самообвинения. Через 10 дней (после начала лечения) кортизон был отменен, однако больная оставалась беспокойной, затем появились подозрительность, обильные слуховые галлюцинации, постепенно больная перестала отвечать на вопросы, стала неряшливой, утратила интерес к окружающему. Через 11/2 года после начала психоза по-прежнему оставалась в психиатрической больнице, обнаруживая типичную картину шизофренического слабоумия. У этой больной, по-видимому, речь шла о провокации рецидива шизофрении под влиянием кортизона. Точно так же в приводимом ниже наблюдении, связь психоза с лечением весьма сомнительна. Больная Ш-ва В. Ф., 37 лет, учительница, в 1956 и 57 гг. — ангины с высокой температурой, в 1959 году диагностирован ревматизм, признана инвалидом II группы. В ноябре 1961 года состояние ухудшилось, 9.XII.61 г. поступила в железнодорожную больницу г. Читы, где диагносцирована активная фаза ревматизма, комбинированный митральный порок с преобладанием стеноза. С 20 по 26.XII получала АКТГ по 30, а затем 40 единиц в день, а с 27.XII преднизон по 5 табл. в день. Через 7 дней (26—27.XII.61) появилась тревога, растерянность, беспрерывно считает пульс, говорит, что умирает, просит разрешения проститься с родными. 3I.XII.61 преднизон отменен (всего получила 270 ед. АКТГ и 20 таблеток преднизона), но состояние больной не улучшалось и она переведена (3.I.62) в психиатрическую больницу, где пробыла около года — до 30.XII.62. Первое время тревожна, слышит голоса неприятного содержания, ее называют «скелетом», «хорьком» и т. п., высказывает бредовые идеи самообвинения (она воровка, изменница, внушила себе болезнь, незаконно получает пенсию) и преследования (ее хотят отравить, уничтожить, проделать над ней эксперименты, врачи — это прокуроры в белых халатах). В апреле — мае постепенно исчезла тревога, разговаривала неохотно, раздраженно, иногда высокомерно, галлюцинации прекратились, изменился характер бреда: стала утверждать, что ничего нет — нет государств, фабрик, заводов, учреждений, городов, рек, озер, профессий и т. д., удивлялись, откуда берутся в больнице пища, халаты, постельное белье. Громко рассуждает о том, как произошла земля, горы, люди, вода, почему звезды расположены далеко от земли, утверждает, что она появилась на свет без содействия родителей, что все школьные сведения неверны и детей надо переучивать заново. Затем стала говорить, что у нее нет внутренних органов, остались только глаза, уши, рот и нос. Говорит об этом совершенно спокойно, иронически усмехается, когда ей указывают на нелепость ее высказывании. Держится высокомерно, всегда в стороне от больных. Лечение (противоревматическое, общеукрепляющее, аминазин, гипогликемические дозы инсулина) эффекта не дало. Выписана родными без улучшения (собственное наблюдение). Начало психических расстройство у этой больной совпало с началом лечения преднизоном, однако дальнейшее хроническое течение заболевания, трансформация синдрома с появлением спустя длительное время после отмены лечения новых психотических симптомов не позволяют считать этот психоз лекарственным. Можно говорить, и то с осторожностью, о провоцирующей роли лечения. На вопрос о том, следует ли расценивать этот психоз как ревматический или как шизофрению, мы не останавливаемся, т. к. это не относится к нашей задаче — описанию психозов, вызванных АКТГ и кортикостероидами. Благоприятное в целом течение психозов, вызванных АКТГ и кортизоном, однако весьма относительно. Выше мы уже отмечали возможность летального исхода эпилептического статуса, появление после выхода из постприпадочной комы глубокого слабоумия, самоубийства, совершаемые больными в состоянии депрессии, наконец, возможность рецидива перенесенного в прошлом психического заболевания с неблагоприятным дальнейшим течением или нарастание тяжести уже имеющегося психического заболевания. Связь между продолжительностью лечения и сроками его отмены с одной стороны и длительностью психических нарушений с другой при психозах; вызываемых АКТГ и кортизоном, менее отчетлива, чем при ряде других лекарственных психозов. Описаны случаи, когда психоз, возникший после однократного введения кортизона, продолжался несколько недель (Тресоуэн), напротив, больные продолжавшие получать АКТГ или кортизон уже на фоне развившегося психоза могут поправляться в течение нескольких дней после прекращения лечения или даже до его окончания. Такое разнообразие отчасти может быть связано с тем, что вызванные АКТГ и кортизоном нарушения гормонального равновесия восстанавливаются лишь постепенно, отчасти же с тем, что далеко не во всех случаях, где возникновение психоза связывается с лечением, лекарства действительно являются причиной психических нарушений. Так, у одной из больных описанных Тресоуэном, начало психоза совпало с инфекцией мочевых путей, а окончание психоза — с ее прекращением. Хотя больная получала в этот период кортизон и отнесена автором в группу больных с психическими нарушениями, вызванными кортизоном, более вероятно предположение, что психоз у нее был вызван инфекцией, а кортизон, не имевший к психозу прямого отношения, естественно не оказал влияния на его течение. Все же можно отметить, что продолжение лечения после начала психоза чаще ведет к нарастанию психических нарушений. Из наших 7 больных у 6, которым лечение было отменено в первые же дни после появления психических нарушений, выздоровление наступило через несколько дней, только у больной, продолжавшей получать возрастающие дозы АКТГ после начала психоза, психоз продолжался, несколько недель после отмены АКТГ (больная К-о, см. выше). Возобновление лечения не всегда ведет к рецидиву психических нарушений, но у части больных в этих случаях развиваются повторные психозы. Вероятность появления психических нарушений выше у больных, которые обнаруживали такие изменения во время предыдущего курса лечения, и особенно велика, если лечение возобновляют после небольшого — в несколько дней или недель — перерыва. Поэтому, во избежание осложнений, лечение кортизоном и АКТГ лучше не повторять (больным, перенесшим лекарственный психоз) или проводить его осторожно, тщательно наблюдая за психическим состоянием больных, лучше — после длительного — в несколько месяцев — перерыва. Несмотря на то, что кортизон и АКТГ не вызывают у больных явлений привыкания (потребности в повышении доз, влечения к приему препаратов), отмена их, особенно после продолжительного лечения, может вести к нарушениям, сходным с синдромом абстиненции. В более легких случаях через 24—48 часов после прекращения лечения развиваются головные боли, тошнота, повышенная утомляемость, снижение или отсутствие аппетита, бессонница, которые в течение нескольких дней нарастают, а затем постепенно сглаживаются. Полное исчезновение этих симптомов наступает через 1—2 недели, но может затягиваться и на более длительные сроки — до 1—2 месяцев. В отличие, например, от морфинной абстиненции, абстиненция после отмены АКТГ и кортизона не сопровождается выраженными изменениями температуры, пульса, артериального давления. После отмены лечения могут наблюдаться и более тяжелые нарушения — генерализованные судорожные припадки, в том числе, повторные с последующими сумеречными состояниями и психозы в виде синдромов нарушения сознания, ажитированной меланхолии. Именно после отмены кортизона. Мозиконаччи и сотр. наблюдали у девочки 51/2 лет судорожный припадок, сменившийся коматозным состоянием, по выходе из которого-обнаружилась картина тяжелого слабоумия. Депрессивные состояния, возникающие после окончания лечения, не всегда являются результатом абстиненции — они могут быть и психогенно обусловленными (реакция больных на безрезультатность лечения или рецидив симптомов основного заболевания). Диагностика психических нарушений, вызываемых АКТГ и кортизоном, может представлять значительные трудности. Помимо уже отмеченных возможности провокации под влиянием лечения эндогенных психозов (шизофрении, маниакально-депрессивного психоза) или их совпадения с периодом лечения, часто трудно решить вопрос о том, вызваны ли психические нарушения лекарствами или основным заболеванием, по поводу которого лечение было назначено. Два заболевания, при которых чаще всего назначаются АКТГ и кортизон — ревматизм и диссеминированная красная волчанка — и при лечении которых чаще всего наблюдаются и психозы, вызванные этими лекарствами, нередко сами вызывают психозы, но клинической картине неотличимые от психозов, вызываемых кортизоном и АКТГ. Эти психозы описывались задолго до появления гормональных препаратов и так как частота их по данным различных авторов варьирует в весьма широких пределах (так, при красной волчанке частота психозов составляет от 9 до 52%), то трудно сказать, изменилась ли она после введения в практику АКТГ и кортизона. К тому же лечение может оказать двойственное действие — с одной стороны улучшение общего состояния больных может уменьшить частоту соматогенных психозов, с другой само лечение способно вызывать психические нарушения. В настоящее время различение соматогенного психоза и психоза, вызванного лечением кортизоном и АКТГ, основывается на установлении связи во времени между назначением и отменой лечения и началом и окончанием психоза. В пользу лекарственного происхождения психоза свидетельствует также и возникновение психических нарушений при отсутствии в этот период изменений соматического состояния больных или его улучшении. Однако эти критерии весьма относительны и не могут служить неопровержимым доказательством того, что психические нарушения действительно вызваны лечением. Мы привели описание больной Л-ой, у которой психические нарушения развились остро, после улучшения ее общего состояния, которое в течение примерно 2-х недель до развития психоза оставалось стационарным. В это время был назначен преднизон, но по причинам технического характера больная его не получала. Психические нарушения исчезли в первые же дни после перевода больной в психиатрическую больницу, где ей вскоре был назначен АКТГ. Через несколько дней психическое состояние больной резко ухудшилось, отмена АКТГ сопровождалась быстрым улучшением. Если бы эта больная получила назначенный ей врачом преднизон, то, по всей вероятности, первый психотический эпизод был бы расценен как следствие лечения. В пользу такого диагноза говорили бы: острое начало психоза через несколько дней после начала лечения и его исчезновение после перевода в другую больницу (и прекращение лечения), повторное ухудшение вслед за возобновлением лечения и снова улучшение после его отмены, отсутствие сдвигов в соматическом статусе больной. Но так как больной не дали лекарства, ее первый психотический эпизод мог быть только следствием основного заболевания (ревматизма). Этот пример ясно показывает, как трудно и порой практически невозможно решить вопрос о причине, вызвавшей психические нарушения. В сомнительных случаях лучше прервать лечение, учитывая возможность дальнейшего ухудшения психического состояния больных при его продолжении, если психоз был вызван лекарством. Если лечение прервано в первые же дни после начала психоза, а состояние больных продолжает ухудшаться, то связь психоза с лечением представляется сомнительной и оно может быть возобновлено. Механизм возникновения психозов, вызываемых кортизоном и АКТГ, до настоящего времени остается невыясненным, хотя количество гипотез, выдвинутых различными исследователями, достаточно велико. Психические нарушения не могут быть объяснены простой передозировкой, так как больные обычно получают терапевтические дозы препаратов. Хотя нарушения психики с несколько большей частотой наблюдаются у больных, получающих более высокие дозы, однако такая корреляция вовсе не обязательна. Так, по данным Рагана в группе из 69 больных, получавших большие дозы кортизона или АКТГ, психические нарушения появились в 35% случаев, а из 31 больного, лечившегося малыми дозами — в 41% случаев. Психозы нередко возникают при проведении повторных курсов лечения у больных, перенесших первые курсы без осложнений, хотя дозы при этом остаются такими же или даже ниже, чем во время первых курсов. Точно так желе имеет значения и суммарная доза препарата — об этом достаточно ясно свидетельствует большая частота психозов в первые дни и недели лечения. Не удалось также установить связи между длительностью и тяжестью соматического заболевания и развитием психоза при назначении кортизона или АКТГ. Правда, как мы отмечали, выше, разграничение соматогенного и лекарственного психоза может представлять значительные трудности. Психозы, возникающие во время значительного ухудшения соматического состояния больных, например, в терминальном периоде, при присоединении дополнительной инфекции и т. п., обычно расцениваются как соматогенные, хотя исключить роль лекарства в этих случаях порой не менее трудно, чем исключить роль соматического заболевания при психозах, расцениваемых как лекарственные Все же даже наличие признаков органического заболевания ЦНС, в том числе наличие органических изменений головного мозга, обнаруживаемых на секции, не коррелирует с частотой психических нарушений. Весьма неопределенны и данные о связи между характером основного заболевания и частотой психических нарушений. Так, Малиц и сотр. не нашли психических нарушений у группы молодых солдат, лечившихся кортизоном и АКТГ по поводу серозного гепатита и высказывают на этом основании предположение, что для возникновения психозов необходимо наличие хронического заболевания. Неоднократно отмечалась и большая частота психозов у больных диссеминированной красной волчанкой и ревматизмом. Но такая зависимость подтверждается далеко не всеми авторами, психические нарушения могут возникать и при ряде других заболеваний — язвенном колите, бронхиальной астме и др. и даже у здоровых людей, принимавших кортизон и АКТГ в целях эксперимента. Следует иметь в виду (помимо частоты, психозов, вызываемых ревматизмом и волчанкой и не зависящих от лечения), что эти препараты наиболее широко применяются именно при лечении ревматизма и красной волчанки. Понятно, по этому значительное число описаний, относится к больным, страдающим этими заболеваниями, точно так же как психические нарушения при применении противотуберкулезных препаратов наблюдаются почти исключительно у больных туберкулезом, отравление барбитуратами — у лиц ими злоупотребляющих и т. п. Но из того, что определенные заболевания являются показанием к назначению того или иного препарата вовсе не следует, что они способствуют развитию психических нарушений, вызываемых этими препаратами. Можно наблюдать часть больных с измененной реактивностью, обнаруживающих непереносимость почти к любому лекарству, но, во-первых, эта непереносимость далеко не всегда выражается в психических нарушениях, во-вторых, сущность этой измененной реактивности также неясна. Роль наследственной отягощенности, характерологических особенностей личности, перенесенных в прошлом психических заболеваний также не доказана. Психозы при применении кортизона и АКТГ, разумеется, могут развиваться у больных с нервно-психическими нарушениями или происходящих из наследственно отягощенных семей, но они возникают и у лиц, не обнаруживавших в прошлом никаких особенностей и с неотягощенной наследственностью. Наличие скрытого предрасположения не может быть отвергнуто, но и ничем не доказано. С другой стороны, лица эмоционально неустойчивые могут переносить лечение без каких бы то ни было осложнений. Хорошо известны также случаи, когда назначение кортизона и АКТГ не оказывало никакого влияния на больных с психическими заболеваниями, например, у больных с волчанкой, у которых психоз развился до начала лечения, применение гормональных препаратов может не изменять ни течение, ни симптоматику психоза. Кортизон и АКТГ могут и улучшать состояние психически больных и нашли свое применение при лечении ряда психических заболеваний, (см. ниже). Особенности личности, ее склонности, интересы, опасения и т. д. могут находить свое отражение в симптоматике психоза — в конкретном содержании галлюцинаций, бредовых идей, может происходить и заострение или развитие во время психоза присущих данной личности черт. Отражение в психозе черт личности давно известно, в той или иной степени наблюдается при большинстве психических заболеваний самой различной этиологии и не говорит о причинно-следственной зависимости между особенностями личности и психозом. Не имеет, по-видимому, существенного значения пол и возраст больных. Отдельные указания на роль пубертатного периода и климакса до настоящего времени не подтверждены. Пытались объяснить возникновение психических нарушений повреждением нервных клеток или поражением сосудов головного мозга под влиянием кортизона и АКТГ. Наличие таких изменений обнаружено в экспериментах на животных, но обычно наблюдалось при применении доз, значительно превышающих (в расчете на 1 кг веса) дозы, применяемые в клинике. Наличие анатомических нарушений при синдроме Иценко-Кушинга не доказывает, что такие же нарушения вызывает кортизон и АКТГ. К тому же, появление у больных во время лечения синдрома гиперкортикоизма, сходного с синдромом Иценко-Кушинга, далеко не всегда сопровождается появлением психических нарушений, а эйфория и маниакальные состояния, частые у больных, лечащихся кортизоном и АКТГ практически не встречаются при болезни Иценко-Кушинга. В клинике АКТГ и кортизон не вызывают сколько-нибудь значительных изменений мозгового кровотока, потребления головным мозгом кислорода, сопротивления, сосудистой стенки (определения по методике Кети и Шмидта). Свертываемость крови повышается, но связь повышенной свертываемости крови с психическими нарушениями не доказана. Гипотезы, связывающие психические нарушения с изменением проницаемости гемато-энцефалического барьера (согласно одной из них АКТГ и кортизон изменяют проницаемость ГЭБ, согласно другой — увеличение проницаемости ГЭБ обусловленное различными патологическими факторами делает возможным проникновение в головной мозг кортизона и АКТГ, которые в обычных условиях не проникают в него) не доказаны. Снижение судорожного порога под влиянием кортизона и АКТГ показано также в эксперименте на животных, причем влияние на судорожный порог одного и того же препарата не всегда одинаково. Так, в опытах итальянских исследователей Крепакса и Вольта было показано, что кортизон, действуя непосредственно на кору головного мозга, облегчает возникновение и распространение судорожных разрядов, но оказывает противосудорожное действие, если не нарушены связи коры с ретикулярной формацией и бульбарным отделом. Механизм развития судорожных припадков под влиянием АКТГ И кортизона в клинике не вполне ясен, что касается других психических нарушений, то они вообще не могут быть объяснены изменениями судорожного порога. Из обменных процессов, происходящих в организме, наибольшее внимание уделялось изучению баланса электролитов и воды. Неоднократно отмечали роль снижения содержания калия в организме и рекомендовали дачу калия для профилактики психических нарушений. Однако ни определения содержания натрия и калия и их соотношения, ни назначение калия не дали постоянных результатов. У некоторых больных таким путем удавалось улучшить психическое состояние, но большинство авторов не нашло зависимости между гипокалиемией и психозом. Большинство больных с психическими нарушениями, вызванными кортизоном и АКТГ, которых наблюдали Кларк, Куортон и сотр. получали профилактически большие количества калия с пищей. Также не доказаны влияние кортизона и АКТГ на белковый, углеводный и жировой обмен в головном мозгу, как, впрочем, и сама возможность их проникновения в головной мозг через неповрежденный гемато-энцефалический барьер. Указание на сходство действия кортизона и АКТГ с действием стимуляторов ЦНС (фенамина и др.) — их способность вызывать эйфорию — не доказывает сходства в механизмах действия. Состояния эйфории вызывает и морфий, механизм действия которого отличен от механизма действия стимуляторов. В литературе упоминается и «морфиноподобное» действие кортизона и АКТГ — сходство опять-таки устанавливается на основании их способности вызывать эйфорию. Проф. И. Г. Равкин высказал предположение, что в генезе психических нарушений, вызываемых АКТГ и кортикостероидами (как и в генезе других лекарственных психозов) играют роль аллергические реакции. В пользу этого предположения свидетельствует, по его мнению, то обстоятельство, что АКТГ чаще вызывает психические нарушения у больных ревматизмом, при котором аллергия играет важную роль. Напротив, при заболеваниях не аллергических — как например, болезни крови, пузырчатка, психические нарушения при применении АКТГ и кортикостероидов чрезвычайно редки. Роли аллергии при психических заболеваниях последние годы уделяется большое внимание. Вопрос этот, несомненно, заслуживает дальнейшего изучения, но пока доказательств в пользу этого предположения недостаточно. Наиболее вероятное предположение — нарушение гормонального равновесия, поскольку речь идет о гормональных препаратах. Каков характер этого нарушения до настоящего времени неизвестно. Различные предположения, как например, роль нарушения равновесия между андрогенами и глюкокортикостероидами, глюко- и минералокортикоидами пока не доказаны. Выше уже упоминалось, что синдром Иценко-Кушинга и психические нарушения не коррелируют. Попытки лечения психозов тестостероном, дезоксикортикостеронацетатом не дали положительного эффекта, равно как и определение выведения 17-кортикостероидов. Различные психологические теории (реакция на соматические изменения, провоцирующая роль психогении, неосознанная боязнь выздоровления, усиление влечений и нарушение защитных механизмов «я», изменения «порога поведения» и т. д.) отчасти не доказаны, отчасти вообще носят спекулятивный характер. Ситуация, — ожидание магического действия, вера во врача и лекарство, чувство, что над ним (больным) производят эксперимент, различные психотравмирующие факторы, не связанные непосредственно с заболеванием и лечением, играют некоторую роль. Так например, иногда психоз развивается непосредственно вслед за психогенией. Однако только психологические факторы не могут объяснить ни всех случаев возникновения психозов, ни многообразия их симптоматики и течения. Так как механизм развития психических нарушений при применении кортизона и АКТГ остается невыясненным, невозможна и профилактика этих нарушений. Обычно рекомендуют воздерживаться от назначения этого лечения при наличии нервно-психических заболеваний в личном или семейном анамнезе (рекомендация, как мы видели не вполне обоснованная), давать с пищей большие количества калия и натрия (способ не давший желаемого эффекта), во избежание судорожных припадков — ограничивать потребление жидкости. Лечение уже развившихся психозов сводится к отмене лечения, если оно проводится не по жизненным показаниям, в последнем случае дозы следует уменьшить или заменить один препарат другим. При затяжных психозах назначают симптоматическое лечение — нейролептические препараты, транквилизаторы, снотворные, антидепрессивные, противосудорожные, при тяжелых депрессиях с упорным стремлением к самоубийству можно назначить ЭСТ. Если психические нарушения развились после прекращения лечения, его следует возобновить, а затем отменять постепенно, медленно снижая дозы. Лечение психических заболеваний кортизоном и АКТГ.Применение АКТГ и кортизона при шизофрении дало противоречивые результаты. Все же можно отметить, что значительное улучшение и ремиссия наступают редко и преимущественно у больных с небольшой давностью заболевания, когда возможна и спонтанная ремиссия и хороший эффект при применении других методов лечения. При значительной давности заболевания применение АКТГ и кортизона обычно не дает положительного результата. В то же время нередко наступает обострение симптоматики — усиливаются тревога, возбуждение, галлюцинации, бредовые идеи. Поэтому большинство исследователей приходит к выводу, что применение кортизона и АКТГ при шизофрении не показано. Это положение нуждается, однако, в некоторых оговорках. Прежде всего, обострение симптоматики не всегда является только осложнением, требующим немедленной отмены лечения. У больных с вялым течением заболевания, скудной психопатологической симптоматикой, преобладанием изменений со стороны эмоционально-волевой сферы, такое обострение может быть желательным — при этом изменяется реактивность больных и применение методов лечения, прежде не дававших эффекта, может не только купировать это обострение, но и значительно улучшить состояние больных. Имеются, правда, единичные описания больных, у которых после токсического психоза с расстройством сознания, вызванного кортизоном, наступала хорошая ремиссия. Во-вторых, хорошие результаты были получены при применении АКТГ больным шизофренией, у которых после так называемой активной терапии исчезла продуктивная симптоматика, но сохранялись вялость, снижение работоспособности, неуверенность в своих силах, безынициативность, снижение интереса к окружающему. Назначая таким больным малые дозы (2,5—10 ед. в день) АКТГ Р. Е. Гальперина добилась значительного улучшения у 26 из 45 больных (58%). Мы также неоднократно наблюдали, что больные с апато-абулическим синдромом (в том числе и не получавшие непосредственно перед назначением АКТГ активной терапии) становились значительно живее и активнее. Правда такое улучшение нередко носит временный характер и исчезает после прекращения лечения, но возможно сроки лечения должны быть более длительными — по типу лечения поддерживающими дозами. Наконец, в некоторых случаях удается с помощью небольших доз АКТГ добиться улучшения у больных, без успеха лечившихся другими методами. При депрессивных состояниях, особенно при преобладании заторможенности и астении отечественные авторы получили хороший эффект у части больных, применяя АКТГ в дозах до 100 ед. в сутки в течение, в среднем, одного месяца. При этом не удалось установить зависимости между результатом лечения и причиной, вызвавшей заболевание, тяжестью и длительностью депрессии. Эффект лечения, таким образом, симптоматический. У большинства больных улучшение сохраняется недолго — от нескольких дней до нескольких месяцев после окончания лечения. Появление в последние годы ряда новых антидепрессивных средств делает применение АКТГ и кортизона при депрессивных состояниях малоперспективным. Применение АКТГ и кортизона при эпилепсии у взрослых не дало значительного эффекта, хотя обычно и не вело к учащению судорожных припадков. Напротив, у детей, особенно младших возрастов нередко отмечается урежение и даже полное прекращение больших и малых припадков. Хороший эффект получен при применении АКТГ и кортизона (а также экстрактов коры надпочечников) при алкогольной интоксикации и алкогольных психозах, прежде всего при белой горячке. В этих случаях АКТГ и кортизон применяются обычно в сочетании с другими средствами (нейролептиками, снотворными, сердечными, витаминами, антибиотиками). Оценка их эффективности затрудняется тем, что белая горячка обычно заканчивается выздоровлением и без всякого лечения, однако иногда после применения АКТГ или кортизона выздоровление наступает уже через несколько часов. Отмечено также значительное снижение летальности у больных белой горячкой после введения в практику этих препаратов. Так, по данным Тиле и Гофмана из 82 больных белой горячкой, которым применялись все методы лечения, кроме преднизолона, умерло 17 (20%), тогда как все 24 больных, получавших и преднизолон, выздоровели. Следует заметить, что по данным зарубежных авторов летальность при белой горячке весьма высока, тогда как по данным отечественных авторов и по нашим наблюдениям она наблюдается очень редко. Данные об эффективности кортизона и АКТГ при неврозах (за исключением астенических и астенодепрессивных состояний) и при экзогенных психозах немногочисленны и не позволяют сделать определенных выводов. Также единичны наблюдения над эндолюмбальным и внутривенным введением этих препаратов. Механизм терапевтического действия кортизона и АКТГ при психических заболеваниях остается невыясненным. Отмечается лишь известный параллелизм между нормализацией функции надпочечников, оцениваемой по выделению с мочой 17-кетостероидов и с помощью теста Торна (степень падения числа эозинофилов в мм3 крови после нагрузки АКТГ) и терапевтическим эффектом. Однако данные тех же тестов до начала лечения не дают возможности делать прогностические выводы. Мы не останавливаемся на рассмотрении многочисленных работ, авторы которых пытались установить роль кортикостероидов и АКТГ в патогенезе шизофрении. Отметим только, что до настоящего времени все эти исследования не дали положительных результатов. Отсутствие эффекта как от удаления надпочечников так и от терапевтического применения при шизофрении АКТГ и кортикостероидов делают их роль в патогенезе шизофрении весьма сомнительной. ЛИТЕРАТУРА1. Банщиков В. М., Столяров Г. В. — Ж. невропат. психиат., 1958, № 10, стр. 1269. 2. Гальперина Р. Е. — В кн. Терапия психич. забол. М., 1961, стр. 68. 3. Гончарова В. Н. — Б. Э. Б. и М. 1959, т. 48, стр. 84. 4. Горовая Р. А., Кабанов М. М. — Ж. невропат. психиатр., 1962, т. 62, стр. 1528. 5. Зелинский С. П. — Ж. невропат. психиатр., 1958, № 8, стр. 622. 6. Кабанов М. М. — В сб. Вопр. психиатрии и невропат. Л-д, 1959, в. 5, стр. 202. 7. Кабанов М. М. — Ж. невропат. психиатр., 1957, т. 57, стр. 1009. 8. Невзорова Т. А. — Клин, мед, 1958, т. 36, стр. 17. 9. Невзорова Т. А. — Психопатология в клинике внутренних болезней. Москва, 1958, гл. 23. 10. Невзорова Т. А., Виноградова О. М. — Сов. мед, 1957, т. 9, стр. 102. 11. Орловская Д. Д. — Ж. невропат. психиатр., 1957, № 5, стр. 556. 12. Пер М. И., Дадиомова В. Г., Кундель Л. М., Машкиллейсон А. Л. — Пробл. эндокринол., 1957, т. 3, стр. 83. 13. Полунина М. В. — Сов. здравоохр. Киргиз., 1957, № 1, стр. 31. 14. Равкин И. Г. — 3-й съезд невропат. и психиатр. УССР. Тез. докл. Харьков, 1959, стр. 194. 16. Равкин И. Г. — Ж. невропат. психиатр., 1963, № 5, стр. 722. 17. Тибилова А. У. — Ж. невропат. психиатр., 1958, т. 58, стр. 1196. 18. Шмарьян А. С. — Ж. невропат. психиатр., 1957. № 2, стр. 193. 19. Adaras H., Jensen R., Good R. — J. Pediat., 1956, v. 48, p. 667. 20. Alman R., Fazekas J. — Arch. Neurol. Psychiat., 1951, v. 65, p. 680. 21. Almborg I. — Acta psychiatr., 1952, v. 28, p. 80. 22. Altsсhule M., Promisel E., Parkhurst В., Grunebaum H. — Arch. Neurol. Psychiat., 1950, v. 64, p. 641. 23. Anchersen P., Ertinger L. — Nord. psykiatr. Medlemsbl., 1953, v. 3, p. 165 24. Appela. Rosen — цит. по Glaser'у. 25. Arndt Th., Pfeiffer E., Sсhoffling K., — Arch. Psychiat. u. Z. Neur., 1954, Bd. 191, S. 493. 26. Baehr R, Sоffer L. — Вull. N. Y. Acad. Med., 1950, v. 26, p. 229. 27. Baruk H., Racine, Rougerie, Vallancien — Rev. Neurol., 1952, v. 86, p. 259. 28. Baruk H., Rougerie, Racine, Vallancien — Presse med., 1952, v. 60, p. 905. 29. Вleuler M. — Med. klin., 1956, v. 24, S. 1013. 30. Воland E. — Brit. Med. J., 1951, v. 2, p. 191. 31. Воland E., Headley N. — J. A. M. A. 1949, v. 141, p. 301. 32. Воllet A., Bunim J. — J. A. M. A., 1955, v. 158, p. 459. 33. Воrman M., Sсhmallenberg H. — J. A. M. A., 1951, v. 146, y. 337. 34. Brodу S. — Psychosom. med., 1952, v. 14, p. 94. 35. Brunsting L., Slосumd C., Didсосt J. — Proc. Staff Meet Mayo Clin., 1950, v. 25, p. 479. 36. Cares R., Weinberg F. — Psychiat. Quart, 1958, v. 32, p. 94. 37. Castor C, Baker В., Ingle J., Choh Hao Li — Proc. Soc. exper. Biol. Med., 1951, v. 76, p. 353. 38. Ceccarelli G. — Neuropsichiatria, 1956, v. 12, p. 343. 39. Clark L, Bauer W., Cobb S. — N. Engl. J. Med., 1952, v. 246, p. 205. 40. Clark L., Quarton G., Cobb S., Bauer W. — N. Engl. J. Med., 1953, v. 249, p. 178. 41. Сleghorn R., Pattee С — J. clin. Endocrin., 1954, v. 14, p. 344. 42. Cohn J., Karnosh L., Stecher R. — Dis. Nerv. Syst., 1951, v. 12, p. 291. 43. Cooke R., Sherman W., Menzel A., coll — J. Allerg., 1951, v. 22, p. 211. 44. Сopeman W., Savage O., Dodds Ch., coll. — Brit. Med. J., 1954, p. I, p. 1109. 45. Coste F., Piguet B., Bertagna L., Flavigny H. — Rev. Rhumatisme, 1951, v. 12, p. 193. 46. Couedic H., Couedic A. — Ann. med. psychol., 1960, v. 118, p. 901. 47. Cranswick E., Hall T., — Lancet, 1950, p. I, № 12, p. 540. 48. Crepax P., Vоlta A. — Atti Accad. naz. Lincei Rend. CI. sci. fi mat. e natur., 1959, v. 27, p. 80. 49. Delay J., Bertagna L., Lauras A. — Presse med., 1954, v. 62, p. 1037. 50. Delау J., Piсhоt P., Perse J., Aubry J. — L. — Encephale, 1952, v. 41, p. 393. 51. Dencker S., Schlang R., Silfverskiold W. — Nervenarzt, 1954, Bd. 26, S. 273. 52. Dieck С. — 5. Sympos. Dtsch. Ges. Endokr., 1958, S. 76. 53. Dorfman A., Apter N., Smull K., coll — J. A. M. A., 1951, v. 146, p. 25. 54. Dunlоp D. — Brit. Med. J., 1955, p. 2, p. 1263. 55. Ebaugh F, — Amer. J. Med., Sci., 1951, v. 221, p. 108. 56. Escourolle R. — Rev. Prat. (Paris), 1960, v. 10, p. 3165. 57. Evans R., Rackemann F. — Arch. intern. Med., 1952, v. 90, p. 96. 58. Evans G., Steinberg G. — Radiology, 1954, v. 63, p. 515. 59. Fasanaro G., Kemali D., Ventra D. — Acta Neurol., 1957, v. 12, p. 939. 60. Fessel W., Solomon G., — Calif. Med., 1960, v. 92, p. 266. 61. Fischbach K., Simmons E., Pоllard R. — J. A. M. A., 1952, v. 149, p. 927. 62. Fleminger J. — J. Ment. Sci., 1955, v. 101, p. 123. 63. Fox H., Gifford S. — Psychosom. med., 1953, v. 15, p. 614. 64. Franklin W., Lowell F., Schiller I., Вeale H. — J. Allergy, 1952, v. 23, p. 27. 65. Freyberg R., Traeger C, Patterson M., coll. — J. A. M. A., 1951, v. 147, p. 1538. 66. Friedlaender A., Friedlaender S. — Ann. Allergy, 1951, v. 9, p. 588. 67. Galdstоn M. — Amer. J. Med., 1951, v. 10, p. 166. 68. Gastaut H., Miribel G., Vigouroux M. — Ann. med. psychol., 1960, v. 118, p. 177. 69. Gauthier C, Coulombe M. — L'Union medicale du Canada, 1952, v. 81, p. 1291. 70. Gepper L., Dietrick A., Johnston E., Lind С — Amer. J. Dis. Children, 1952, v. 84, p. 416. 71. Glaser G. — Psychosom. med., 1953, v. 15, p. 280. 72. Glaser G., Hoch P. — Arch. Neurol. Psychiat., 1951, v. 66, p. 697. 73. Glaser G. H., Merritt H. — J. A. M. A., 1952, v. 148, p. 898. 74. Goolker P., Sсhein J. — Psychosom. med., 1953, v. 15, p. 589. 75. Goulon M., Aubert P. — Rev. Neurol., 1959, v. 100, p. 596. 76. Hausted Ch., Thygesen P. — Nord. med., 1959, v. 61, p. 895. 77. Hench Ph., Kendall E., Slocumb Ch., Pоlleу Н. — Arch. intern, med., 1950, v. 85, p. 545. 78. Henсh Ph., Slocumb Ch., Pоlleу Н., Kendall E. — J. A. M. A., 1950, v. 144, p. 1327. 79. Henneman Ph., Wang D., Irwin J., Burrage W. — J. A. M. A., 1955, v. 158, p. 384. 80. Hоefer P., Glaser G. — J. A. M. A., 1950, v. 143, p. 620. 81. Hоfmann G., Sоlms W. — Wien klin. Wschr., 1960, Jg. 72, p. 459. 82. Hollender M. — Psychosom. med., 1952, v. 14, p. 306. 83. Irons E., Ayer J., Brown R, Armstrong S. — J, A. M. A., 1951, v. 145, p. 861. 84. Jens R. — Arch. Neurol. Psychiat., 1952, v. 68, p. 372. 85. Kennedy В., Pare J., coll. — Amer. J. Med., 1951, v. 10, p. 134. 86. Kirsner J., Palmer W. — Ann. intern. Med., 1954, v. 41, p. 232. 87. Kobbernagel F., Vestergaard P., Faurbye A. — Acta endocrinol., 1953, v. 13, p. 162. 88. Knick В., Wagner H. — Arztl. Wschr., 1958, v. 58, S. 1110. 89. Larосhe CI., Bonnet de la Tour — Therapie, 1956, v. 11, p. 711. 90. Lechelle P., Thevenard A., Delaporte J. — Bull. Mem. Soc. Med. Hop. Paris, 1952, v. 68, p. 1224. 91. Lewis A., Fleminger J. — Lancet, 1954, v. I, p. 383. 92. Lidz T. — Amer. J. Psychiat., 1952, v. 108, p. 650. 93. Lidz. Th., Carter J., Lewis В., Surratt С — Psychosom. med., 1952,, v. 14, p. 363. 94. Lief V., Silverman T. — Arch. gen. Psychiat., 1960, v. 3, p. 608. 95. Lingjaerde O. — Arch. Psychiat. u Z. Neur., 1954, Bd. 192, S. 599. 96. Lоuуat P., Martin M., Frisсh — Revue du rhumatisme., 1952, v. 19, p. 218. 97. Low N., Bosma J., Armstron M., Medsen J. — Pediatrics, 1958, v. 22, p. 1153. 98. Lоwell F., Franklin W., Beale H., Schiller I. — N. Engl. J. Med., 1951, v. 244, p. 49. 99. Mасh R. — Schweiz. med. Wschr., 1951, v. 81, p. 155. 100. Malitz S., Hamburg A., Modell S. — J. Nerv. Ment. Dis., 1954, v. 118, p. 315. 101. Manzini B. — Riv. sperim. Freniat., 1958, v. 82, p. 417. 102. Margоlis H., Сaplan P. — J. A. M. A., 1951, v. 145, p. 382. 103. Martinez-Lage J., Molina P., Posada J., La Herran J. — Rev. Neurol., 1962, v. 106, p. 406. 104. Massel В., Warren J., — J. A. M. A., 1950, v. 144, p. 1334. 105. Massiоn-Verniory L., Jadot R., Cassiers L. — Acta neurol. psych. Belg., 1958, v. 58, p. 913. 106. McQuarrie I., Anderson G., Ziegler M. — J. clin. Endocrinol., 1942, v. 2, p. 406. 107. Mozziconacci P., Koupernik C, Lyard D. — Bull. Mem. Soc. Med. Hop. Paris, 1955, v. 71, p. 531. 108. O'Connor J. — Ann. Intern. Med., 1959, v. 51, p. 526. 109. Pages F. — Bull. Mem. Soc. Med. Hop. Paris, 1955, v. 71, p. 263. 110. ParmentierJ. A. — Acta clin. belg, 1956, v. 11/2, p. 166. 111. Pierson a. Eliel — J. A. M. A., 1950, v. 144, p. 1349. 112. Piguet B. — Rev. rhumatisme, 1958, v. 25, p. 814. 113. Pоlatin P., Lesse A., Harris M. — Arch. Neurol. Psychiat. 1955, v. 73, p. 485. J14. Puech J., Constans I. — Medicina contermporanea, 1957, v. 75, p. 53. 115. Qurtоn G., Clark L., Соbb S., Bauer W. — Medicine, 1955, v. 34, p. 13. 116. Ragan Ch. — Bull. N. Y. Acad, med., 1953, v. 29, p. 355. 117. Ragan C, Grokoest A., Boots R., — Amer. Med., 1949, v. 7, p. 741. 118. Ransohoff W., Вrust A., Reiser M., coll. — J. Lab. Clin. Med., 1950, v. 36, p. 978. 119. Rees L. — J. Ment. Sci., 1953, v. 99, p. 497. 120. Rees L., King G. — J. Ment. Sci., 1956, v. 102, p. 155. 121. Ritchie E. — J. Ment. Sci., 1956, v. 102, p. 830. 122. Roger J., Gastaut H., Roger A. — Bull. Mem. Soc. Med. Hop. Paris, 1951, v. 33, p. 1387. 123. Rome R., Braceland F. — Proc. Staff. Meet. Mayo clin., 1950, v. 25, p. 495. 124. Rome E., Braceland F. — J. A. M. A., 1952, v. 148, p. 27. 125. Rome H., Braceland F. — Amer. J. Psychiat., 1952, v. 108, p. 641. 126. Sсhiffer D. — Riv. Sperim. Freniat., 1959, v. 83, p. 756. 127. Sensenbach W., Madison L., Ochs L. — J. clin. Invest., 1953, v. 32, p. 372. 128. Seze S., Rоbin J. — Sem hop. Paris, 1951, v. 55, p. 2354. 129. Shy G., Brendler S., Rabinovitch R., McEachern D. — J. A.M. A., 1950. v. 144, p. 1353. 130. Shy G., McEachern D. — Brain, 1951, v. 74, p. 354. 131. Simon W., Pearson R. — Dis. Nerv. Syst., 1951, v. 12, p. 145. 132. Smith С — Canad. Psychiat. Ass. J., 1958, v. 3, p. 145. 133. Smith J. — J. A. M. A., 1950, v. 143, p. 1160. 134. Sоffer L., Levitt M., Baehr G. — Arch intern. Med., 1950. v. 86, p. 558. 135. Sоnes M., Israel H., Dratman M., Frank J. — N. Engl. J. Med., 1952, v. 244, p. 209. 136. Sprague R., Power M., Mason H. — J. A. M. A., 1950, v. 144, p. 1341. 137. Sprague R., Power M., Mason H., coll. — Arch. Intern. Med., 1950, v. 85, p. 199. 138. Stefanini M., Roy C, Zannos L., Dameshek W. — J. A. M. A., 1950, v. 144, p. 1372. 139. Stern M., Robbins E. — Arch. gen. Psychiat., 1960, v. 3, p. 205. 140. Taylor S., Morris R. — J. A. M. A., 1950, v. 144, p. 1058. 141. Thiele W., Hohmann H. — Nervenarzt, 1961, Bd. 32, S. 405. 142. Thorn G., Forsham P., Frawley Т., coll. — N. Engl. J. Med., 1950, v. 242, p. 783. 143. Trethowan W. — Acta psychiat. neurol. Scand., 1954, v. 29, p. 243. 144. Van Zaane D. — J. A. M. A., 1954, v. 156, p. 743 145. Ventra D., de Rosa F. — Acta neurol.. 1957, v. 1, p. 16. 146. Wayne H., Boyle J. — J. Clin Endocrin., 1953, v. 13, p. 1070. 147. Wayne H. — J. Clin. Endocrinol., 1954, v. 14, p. 1039. 148. Wiedorn W. — Amer. J. Psychiat., 1955, v. 112, p. 457. 149. Woodbury D., Sayers G., — Proc. Soc. exper. Biol. Med., 1950, v. 75, p. 398. 150. Zara M. — Presse med., 1953, v. 61, p. 1106. 151. Zerssen D. — Z. psycho-somat. Med., 1957, Bd. 3, S. 241. Глава 6 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ СТИМУЛЯТОРАМИ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ Так называемые симпатомиметические или «пробуждающие» амины применяются в медицине сравнительно недавно — несколько десятилетий. Однако в странах арабского Востока и в Абиссинии в течение нескольких столетий распространено употребление свежих почек побегов и листьев растения «кат» (Catha edulis), которые вызывали прилив энергии, повышение настроения, отсутствие потребности в сне и пище. Благодаря этим свойствам кат издавна применялся воинами и гонцами. По сообщению В. А. Галкина и А. В. Миронычева и в настоящее время кат употребляет около 80% взрослого мужского населения Йемена. При длительном употреблении ката наступает привыкание, сопровождающееся упорной бессонницей, потерей аппетита, подавлением полового влечения, нарушениями со стороны внутренних органов, в первую очередь, сердечно-сосудистой системы. Хотя первые упоминания о стимулирующем действии ката относятся к первой половине XIV века, но лишь в конце XIX начале XX века начато его научное исследование. В 1927 году Вольфе установил химическое сходство выделенного из растения алкалоида «катина» с адреналином и амфетамином. Однако катин (d-норизоэфедрин), полученный из засушенных побегов ката, оказывал лишь слабое стимулирующее действие. (Ослабление действия побегов ката при их высушивании было известно и арабам). Очевидно, свежие побеги содержат вещество, превращающееся при высушивании в норизоэфедрин. Однако поиски этого вещества были прекращены, после того как было установлено стимулирующее действие бензедрина (амфетамина) и первитина. Бензедрин синтезирован в 1887 году Эделеано, в Америке он был получен в 1910 году Барджером и Дэйлом, но аналептическое его действие было установлено значительно позже — в 1930 году, когда было предложено применение ингаляций бензедрина при отеках слизистой носа. К этому времени относится его широкое применение и изучение как стимулятора ЦНС. Количество как экспериментов на животных, так и исследований на людях, посвященных действию фенамина, чрезвычайно велико. Фармакодинамические свойства фенамина, его действие на различные органы и системы человека подробно описаны в монографии проф. М. Я. Серейского, содержащей обширный указатель литературы. Поэтому, мы лишь кратко напомним основные черты действия амфетаминов на психику здорового человека, уделив главное внимание вопросам о развитии токсикомании и психозов в связи с их применением, т. к. этот вопрос мало освещен в отечественной литературе. В настоящее-время наиболее распространены амфетамин (бензедрин, отечественный фенамин) и первитин, известные в различных странах и под рядом других названий (адипекс, дексофрин, макситон, метедрин (синонимы первитина), декседрин, изоамин, ортедрин, симпамин (синонимы фенамина) и др. Действие фенамина и первитина на ЦНС сходно, но при равных дозах первитин (метиламфетамин) оказывает примерно в 2 раза более сильное действие. В последние годы получил широкое распространение еще один препарат — прелюдии (фенметразин, грацидин), предложенный как средство борьбы с ожирением. Прелюдин, который по химическому строению стоит ближе к кофеину, чем к фенамину, также оказывает стимулирующее действие на ЦНС. Именно одной из сторон его аналептического эффекта — подавлением чувства голода — объясняется и похудание больных, принимающих этот препарат 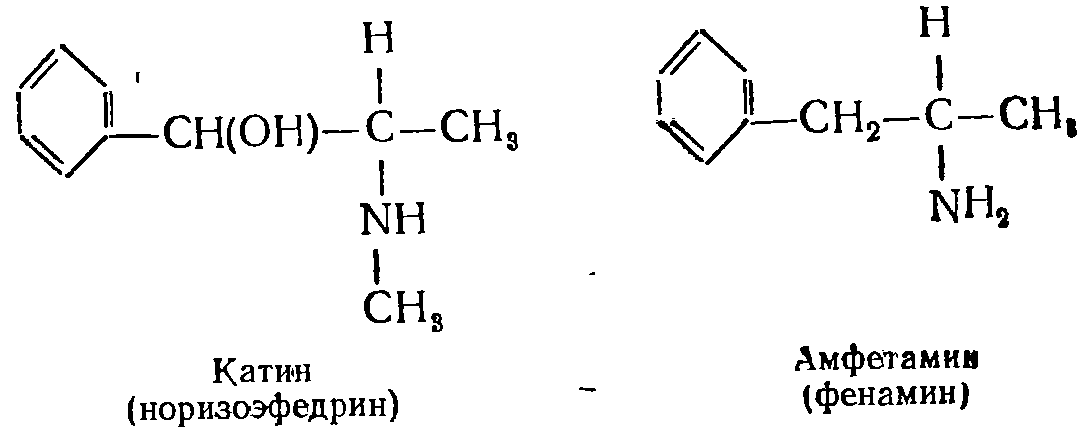 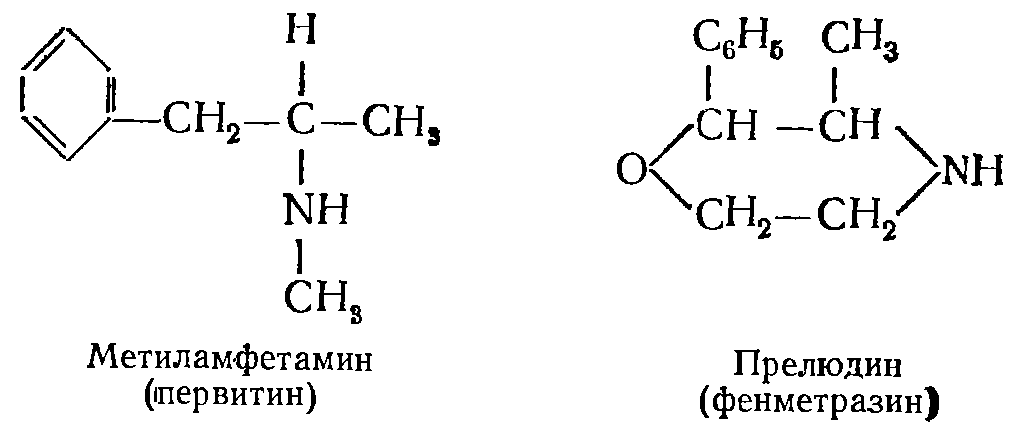 Однократные или повторные приемы фенамина[1] здоровыми людьми уменьшают чувство усталости, устраняют потребность в отдыхе и сне. Период непрерывного бодрствования иногда достигает 172 часов. При этом бессонница обычно не сопровождается неприятным чувством. Появляется бодрость, уверенность в своих силах, живой интерес к происходящему, инициативность, возрастает двигательная и речевая активность, повышается настроение (возможно, вторично, за счет устранения усталости). Зрительные и слуховые восприятия становятся более яркими, уменьшается чувствительность к боли, ускоряется течение времени, что ведет к недооценке его объективной длительности. Субъективно испытуемые обычно отмечают ускорение течения мыслей, более легкое возникновение ассоциаций, облегчение выполнения умственных операций. Так, молодая женщина Л. Через 11/2 часа после приема 1 таблетки фенметразина испытывала подъем настроения, повышенную активность, сама отмечала, что она говорит и двигается больше чем обычно. После рабочего дня занялась домашней работой и успела, по ее словам, за один вечер сделать столько же, сколько обычно успевала за 2—3 вечера. Несмотря на это оставалась бодрой, не чувствовала никакой усталости, не хотелось спать. Спала всего 4 часа, однако по пробуждении чувствовала себя вполне бодрой и работоспособной. Однако вопрос о том, повышается ли в действительности продуктивность, особенно умственной работы, остается не вполне решенным. Проф. М. Я. Серейский на основании своих опытов (задачи на конструирование силлогизмов здоровыми людьми) утверждает, что интеллектуальная продуктивность всегда возрастает. Это мнение разделяется и другими авторами. Однако ряд исследователей более осторожен в суждениях, ограничиваясь утверждением, что внимание, способность к запоминанию, суждениям не нарушаются, но и не возрастают. Бонгофф и Левренц считают, что фенамин, облегчая выражение мыслей, полезен лишь тогда, когда мысль уже сформировалась и ее надо только выразить, и что под влиянием фенамина снижается критика и уменьшается способность регулировать свое поведение. К более отрицательным выводам пришел Штегелин, который полагал, что активация при приеме фенамина касается лишь некоторых побуждений, ассоциативного процесса и фантазии и что эта активация достигается за счет нарушения упорядоченности мышления, способности к суждениям, активного внимания и направляемой разумом воли. В этой связи представляет интерес самонаблюдение немецкого психиатра Шнайдера, который следующим образом описывал эффект первитина: «Под действием первитина я писал много и подробно, но на следующий день вынужден был вычеркнуть большую часть написанного. Течение мыслей обнаруживало значительные скачки, не было больше строго логичным. Два вечера я предавался построению необоснованных гипотез, которые в последующие дни оказались не выдерживающими никакой критики. Инициатива возросла, одновременно с появлением чувства оптимизма. На письмо, отправленное им другу и написанное после приема первитина, Шнайдер получил ответ: «радуюсь твоему детскому оптимизму». Эти разногласия, по-видимому, обусловлены различным состоянием испытуемых перед приемом фенамина, прежде всего наличием или отсутствием утомления, и разной чувствительностью к одним и тем же дозам препарата. Действие фенамина на психически здоровых людей, находящихся в состоянии сильного утомления, более отчетливо, чем на людей не утомленных, хотя исчезает быстрее. В частности, благодаря устранению чувства усталости улучшается внимание и выполнение ряда задач, например, счетных операций. В то же время люди, находившиеся до приема фенамина в обычном состоянии, из-за повышенной отвлекаемости нередко хуже справляются с такими же заданиями. С наибольшим постоянством фенамин улучшает выполнение физической работы, требующей напряжения. Виноградов нашел, что 15—18 мг фенамина повышают умственную и психическую работоспособность, тогда как прием внутрь 30 мг фенамина ведет к суетливости, расстройствам внимания, понижению работоспособности, а 54 мг — к двигательному беспокойству без стремления и деятельности, болтливости, забывчивости, неприятным соматическим ощущениям и чувству тревоги. Повышенная возбудимость, раздражительность, падение работоспособности иногда отмечаются и после приема небольших доз (10—20 мг) фенамина. (К вопросу о передозировке мы еще вернемся при рассмотрении вопроса о фенаминовых психозах). Описанное выше чувство бодрости, повышение активности длится несколько часов, сменяясь нередко чувством усталости, слабостью, снижением настроения, рассеянностью, сонливостью, которые тем более выражены и длительны, чем больше доза фенамина. Повторный прием фенамина устраняет на время эти явления. У 10—15% здоровых такое депрессорное действие наблюдается непосредственно после приема фенамина, стимулирующий эффект отсутствует (парадоксальный эффект). Злоупотребление стимуляторами ЦНС и токсикоманииСтимулирующее действие фенамина, кратковременность этого эффекта, сменяющегося вялостью, подавленным настроением и возможность устранить эти неприятные симптомы путем их повторного приема создают предпосылки для злоупотребления и развития токсикомании. Опасность эта особенно велика у лиц, у которых повышенная утомляемость, слабость, сонливость, а также нерешительность, неуверенность в своих силах сохраняются длительно вследствие заболевания или являются особенностями их личности. Между тем, длительное время эта опасность почти совершенно игнорировалась. Считалось, что длительная бессонница и неприятные соматические ощущения, возникающие при передозировке, сами по себе достаточны, чтобы предотвратить развитие привыкания. Поэтому широкую публику, в первую очередь, студентов, охотно прибегавших к стимуляторам во время подготовки к экзаменам, предупреждали лишь об опасности осложнений со стороны сердечно-сосудистой системы (эти опасения оказались в значительной мере необоснованными), а применение фенамина рекомендовали для купирования алкогольной абстиненции. В настоящее время возможность привыкания к фенамину общепризнана, хотя до последнего времени некоторые авторы утверждают, что речь идет только о привыкании, а не об истинной токсикомании. В пользу этого взгляда свидетельствуют, по мнению его сторонников отсутствие «физической зависимости» от лекарства, отсутствие выраженного абстинентного синдрома и влечения к приему фенамина после его отнятия. Однако большинство исследователей признает возможность истинной токсикомании при приеме фенамина. Принято считать, что основными критериями нарко- или токсикомании являются влечение к приему токсического вещества, развитие выносливости к нему, синдром абстиненции и социальная деградация. Все эти признаки можно обнаружить в описаниях больных, злоупотребляющих фенамином. Лица, принимающие фенамин, очень быстро повышают дозы, т. к. стимулирующее действие при длительном приеме ослабевает. При этом суточные дозы, колеблющиеся у разных лиц в значительных пределах, могут быть очень большими: описаны больные, принимавшие в день по 650—975 мг фенамина, по 800 мг первитина, 1500 мг прелюдина. Так же быстро появляется и влечение к приему фенамина, без которого больные чувствуют себя вялыми, разбитыми, нетрудоспособными и вынуждены для продолжения своей обычной деятельности возобновлять прием стимулятора. О быстроте, с которой может появляться влечение, свидетельствует следующее наше наблюдение. Речь идет о психически и соматически здоровой молодой женщине А., начавшей прим грацидина (прелюдина) с целью похудения. Действие первой таблетки грацидина она описывает следующим образом: «Чувствуешь, что как бы переродился, становишься подвижным, хочется много говорить, готов обнять весь мир. Все люди кажутся разговорчивыми, добрыми... настроение прекрасное, хочется работать — писать, считать, кажется, что все знаешь и соображаешь очень быстро». Уже на 3-й день А. вынуждена была увеличить суточную дозу до 6 таблеток в день, так как улучшение настроения — которое стало ее главной целью — наступало лишь после приема 2—3 таблеток (60 мг). Предупрежденная о возможности привыкания, А. на 5-й день прекратила прием грацидина, после чего появилась резкая головная боль, дрожание рук, потливость, сердцебиение, одышка и тошнота, подавленное настроение, тревога, беспричинный страх, бессонница. Подавленное настроение, тревожность, плохой сон, неприятные, хотя и менее интенсивные соматические ощущения сохранялись около 2-х недель. Все это время А. испытывала мучительное желание возобновить прием грацидина. Это наблюдение, в котором потребность в увеличении доз, явления абстиненции и тяга к стимулятору появились после очень кратковременного его приема, противоречит утверждению, что при отнятии стимулятора отсутствует влечение к возобновлению его приема. О наличии такого влечения свидетельствует и частота, с какой больные, даже перенесшие интоксикационный психоз, возобновляют прием лекарства. Абстиненция при отнятии фенамина обычно выражена не так резко, как при ряде других наркоманий, например у морфинистов. В ряде случаев она совсем не выражена. Возможно, впрочем, что в части подобных наблюдений авторы их не придали значения мягко выраженным симптомам и не относили их к абстиненции. Действительно, в большинстве случаев, после отнятия фенамина наблюдаются лишь вялость, сонливость, апатия или подавленное настроение, реже — эмоциональная лабильность, неспособность выполнять даже легкую работу. Соматические симптомы абстиненции обычно отсутствуют. Следует отметить, что в последние годы в литературе появились сообщения, что абстинентный синдром стал менее выраженным и при других наркоманиях, как например, при хроническом алкоголизме, для которого абстиненция достаточно характерна. Однако абстиненция при прекращении приема стимуляторов может быть и более тяжелой. Так, Фон Брандау описывает больную, у которой отнятие прелюдина проводилось дважды и оба раза вызывало резкие колебания настроения от злобности с агрессией по отношению к окружающим до чувствительно-плаксивого настроения, упорную бессонницу, сердцебиение, падение веса. Наконец, в некоторых случаях отнятие фенамина может вести к развитию психоза, который возникает спустя 3—10 дней после прекращения приема препарата и характеризуется помрачением сознания, зрительными и слуховыми галлюцинациями, отрывочными бредовыми идеями, двигательным возбуждением, иногда с агрессивностью и импульсивностью. Отмечены также мутизм и каталепсия. Вегетативные нарушения при этом выражены слабо или отсутствуют. Длительность абстинентного психоза от 4 до 18 дней. Судорожные припадки после отмены фенамина отмечены у 1 больного Глоттом, но этот больной принимал и барбитураты и одновременно прекратил прием прелюдина и барбитуратов. Поэтому с большей вероятностью развитие судорожных припадков можно отнести за счет этих последних, т. к. хорошо известна частота припадков после отнятия барбитуратов. Клиническая картина токсикомании, вызванной злоупотреблением стимуляторами, существенно не отличается от клиники других нарко- и токсикомании. Отмечаются повышенная эмоциональная лабильность, ограничение круга интересов, лживость, аморальное поведение, ухудшение памяти, отсутствие критики к своему состоянию, снижение интеллекта. В некоторых случаях эти изменения носят обратимый характер и сглаживаются после прекращения приема стимуляторов. Неоднократно высказывалось мнение, что злоупотребление стимуляторами редко ведет к правонарушениям. Однако в литературе нередко упоминаются больные, которые, стремясь добыть лекарство любой ценой, совершали подделки рецептов, кражи и растраты. По данным Мазаки из 60 убийц, арестованных в Японии в течение мая 1954 года, более половины — 31 человек — «имели отношение к злоупотреблению амфетамином». Вызывает сомнение и указание на относительную доброкачественность токсикомании при приеме стимуляторов, длительное сохранение работоспособности. Большинство больных, попавших под наблюдение врачей и описанных в литературе, злоупотребляли стимуляторами в течение 1—2 лет и у многих из них развились, помимо изменений характера и социальной деградации, интоксикационные психозы. Если добавить к этому частоту рецидивов как приема фенамина, так и вызываемых им психозов, то вряд ли можно говорить о доброкачественности токсикомании. Соматические изменения редко бывают тяжелыми. Наиболее постоянны похудение, потеря аппетита, снижение потенции, сначала при сохраненном половом влечении, которое в дальнейшем также исчезает, тахикардия, бессонница. Злоупотребление фенамином не получило широкого распространения в Европе и Америке. Так, по данным Бонгоффа и Левренца (ФРГ) из 233 последовательных поступления больных наркоманиями только 10 человек злоупотребляли первитином и фенамином, как основным средством. Сравнительной редкостью этого вида токсикомании объясняется небольшое число «чистых» (не осложненных психозами) случаев токсикомании, описанных в литературе. Однако по данным, основанным только на частоте поступлений в психиатрические больницы, трудно составить точное представление о частоте злоупотребления стимуляторами, так как такие лица сами обычно не обращаются к врачам и попадают в лечебные учреждения либо после совершения антисоциальных действий, либо по поводу интоксикационного психоза. Широкое распространение получило злоупотребление фенамином в Японии. Мазаки в 1956 году сообщил, что число «амфетаминистов» в этой стране оценивается в 500—600 тысяч человек, а по данным ассоциации фармацевтов фенамином злоупотребляет около полутора миллионов человек, преимущественно молодежь. Среди причин, ведущих к злоупотреблению стимуляторами, большую роль играют особенности личности. Среди больных-«фенаминистов» много невротиков и психопатов, особенно астеничных, нередко с чертами инфантильности, заторможенности, сензитивности. Многие из них до начала приема фенамина злоупотребляли алкоголем и другими наркотиками. Однако привыкание к фенамину может развиться и у лиц, не обнаруживающих никаких характерологических изменений, но работающих в условиях постоянного напряжения, или у людей, начавших прием фенамина случайно, из любопытства, подражания, желания вызвать сексуальную стимуляцию, с целью «похудения (особенно прелюдин) и т. п. Иногда лица, страдающие длительной бессонницей и систематически принимающие на ночь снотворные, начинают прибегать к стимуляторам,чтобы устранить чувство усталости, слабости и разбитости, которое они нередко испытывают по утрам. Стимуляторы устраняют эти симптомы, но сами вызывают бессонницу, затрудняют засыпание. Это ведет к тому, что больные вынуждены увеличивать дозу снотворных, чтобы вызвать сон, а по утрам им приходится увеличивать дозу стимулятора, чтобы устранить действие снотворных. Таким образом, создается порочный круг, разорвать который часто очень трудно. Следует заметить, что иногда отнесение больного в группу психопатов некоторыми зарубежными авторами основывается только на таких признаках, как «плохой послужной список», «невыполнение приказов во время боя», либо сам факт злоупотребления фенамином рассматривается как доказательство того, что больной являлся психопатом. Это, безусловно, свидетельствует о чрезвычайно расширительном применении понятия «психопатии». Мы не нашли в доступной нам литературе сведений о результатах лечения этой токсикомании за исключением работы Аоки, данные которого весьма оптимистичны. Через 6 месяцев после отнятия фенамина 81% (из 296 больных) не возобновлял прием фенамина. Через 4 года было обследовано 219 человек, 94% из них «можно было считать излеченными». В европейской и американской литературе имеются, как мы упоминали, лишь описания единичных случаев, однако знакомство с этими описаниями не создает такого же отрадного впечатления, как данные Аоки. Многие больные, о дальнейшей судьбе которых имеются сведения, либо возобновляли прием фенамина, либо начинали принимать другие наркотики или алкоголь. Само лечение, как и при ряде других нарко- и токсикоманий, сводится к отнятию стимулятора, общеукрепляющему лечению трудом и психотерапии. Имеются отдельные сообщения, что и другие препараты, обладающие более слабым стимулирующим действием, по сравнению с фенамином или прелюдином, как, например, риталин, могут вести к привыканию и развитию токсикомании. Подчеркивая опасность привыкания к стимуляторам и быстроту, с которой развивается токсикомания, мы не хотели бы создавать впечатление, что назначение фенамина чрезвычайно опасно и обычно ведет к привыканию. Ряд больных, как, например, больные нарколепсией, на протяжении ряда лет получают стимуляторы и не обнаруживают ни привыкания, требующего значительного повышения доз, ни влечения к приему лекарства или абстиненции при прекращении лечения. Психозы, вызываемые фенамином, первитином и прелюдиномЗначительный интерес представляют интоксикационные психозы, возникшие вследствие применения стимуляторов, поскольку в ряде случаев они обнаруживают большое сходство с галлюцинаторно-параноидной формой шизофрении. Количество описанных в литературе психозов весьма значительно. Группировка их основывается на особенностях симптоматики и отчасти течения. Мы считаем целесообразным при описании этих психозов разделить их на 2 основные группы: а) психозы при кратковременной массивной интоксикации, куда мы относим психозы, вызванные однократным или кратковременным (несколько дней) приемом больших доз фенамина либо резким увеличением обычных доз и б) психозы, возникшие на фоне длительного злоупотребления фенамином. а) Психозы при кратковременной массивной интоксикацииФенамин обычно хорошо переносится и однократный прием доз, намного превышающих терапевтические, может вызывать такие же изменения, как и прием обычной дозы (10—30 мг). Так, Вауд в 8 экспериментах давал здоровому человеку по 650 мг фенамина и отмечал только усиление психической активности, умеренную эйфорию, повышение полового влечения и некоторое падение продуктивности, сменявшиеся затем слабостью, подавленностью, ухудшением запоминания и снижением libido, сохранявшимися несколько дней. По-видимому о передозировке можно судить не столько по величине дозы фенамина, сколько по реакции на его прием. Обычно при передозировке наблюдается чувство беспокойства, тревоги, иногда достигающее степени панического страха, раздражительность, двигательное беспокойство, суетливость или возбуждение с агрессивностью при отсутствии психотической симптоматики в узком смысле слова, а в наиболее тяжелых случаях — коллапс и кома. Случаи со смертельным исходом единичны и роль фенамина как основной причины смерти при них не доказана. Уже в первые годы интенсивного исследования фенамина исследователи отмечали, что в отдельных наблюдениях однократный прием фенамина вызывал эпизодические галлюцинации слуха, психосензорные феномены, преходящую спутанность или делирий. Иногда психические нарушения такого рода кратковременны, продолжаясь всего несколько минут. Так, у врача М. В., принявшего во время дежурства 10 мг фенамина, внезапно появилось ощущение, что его левая рука и левая половина лица увеличились в размерах. Это ощущение сохранялось как при ощупывании рук и лица, так и при рассматривании рук. Одновременно изменилось и восприятие окружающих предметов, которые стали ниже и более широкими. Такое состояние длилось около 10 минут. Интересно отметить, что М. В. несколько раз принимал такие же дозы фенамина и прежде без всяких побочных симптомов и что на этот раз состояние утомления не было более значительным, чем в случаях, когда прием фенамина вызывал лишь обычное для него чувство бодрости. В настоящее время имеется ряд описаний больных, у которых после однократного приема больших доз фенамина или прелюдина или после приема массивных доз этих препаратов в течение нескольких дней развились выраженные психические нарушения. В части случаев наблюдалась картина выраженного делирия, как, например, у мальчика 7,5 лет, принявшего около 300 мг фенамина в периоде реконвалесценции после фарингита. У больного отмечались обильные зрительные галлюцинации — он видел тысячи красных и зеленых гусениц, «ползающие существа» в углах комнаты, был дезориентирован, возбужден, испытывал чувство ужаса. Отмечался резкий мидриаз, подъем температуры, нарушение координации движений. Психоз длился менее суток и закончился выздоровлением. (Наблюдение Шенсона). Близки к делирию психозы, при которых на фоне нарушенного сознания (часто обозначаемого только как «затемнение» или «спутанность») возникают слуховые галлюцинации, бредовые идеи отношения и преследования, двигательное возбуждение. Реже однократный прием или кратковременное (на протяжении нескольких дней) употребление больших доз фенамина вызывает психозы, протекающие без расстройств сознания и характеризующиеся возбуждением, преимущественно слуховыми галлюцинациями, бредовыми идеями отношения и преследования. В эмоциональной сфере преобладают отрицательные эмоции: напряженность, страх, тревога. Не отличаются от описанных и психозы у лиц, длительно принимавших фенамин, но затем резко увеличивающих дозы. Апфельберг приводит краткое описание больного — единственное встретившееся нам в литературе — у которого после приема 140 мг фенамина развилось несколько судорожных припадков, а затем в течение суток было «неясное сознание». Во всех этих случаях психоз характеризуется остротой возникновения и кратковременным течением, заканчиваясь полным выздоровлением с критическим отношением к перенесенному. Продолжительность психоза колеблется, как правило, от нескольких часов до 1—3 дней, лишь в исключительных случаях затягиваясь до 1 недели. Таким образом, можно сказать, что острое отравление фенамином или прелюдином вызывает острые, кратковременные, доброкачественно протекающие психозы, характеризующиеся острым психомоторным возбуждением, синдромами нарушенного сознания или острым галлюцинозом. Клиническая картина и течение этих психозов неспецифичны и не отличаются от интоксикационных психозов другой этиологии. Из соматических симптомов чаще других отмечаются мидриаз и тахикардия. Диагноз может быть установлен лишь тогда, когда удается выявить факт приема больших доз фенамина или прелюдина. Интересно, что, несмотря на то, что прием обычных доз фенамина вызывает состояния, близкие к гипоманиакальным, острое отравление не ведет к развитию маниакального синдрома. Мы встретили в литературе только одно описание больной, у которой после приема 5 мг фенамина развилось маниакальное состояние, но дальнейшее наблюдение показало, что больная эта страдала маниакально-депрессивным психозом, таким образом у этой больной можно было говорить лишь о провокации маниакальной фазы под влиянием фенамина. б) Психозы при длительном применении стимуляторовЭти психозы встречаются значительно чаше, чем психозы в связи с острым отравлением. Состояние кратковременного психомоторного возбуждения со страхом и синдромы расстройства сознания на фоне длительного злоупотребления фенамином (без значительного резкого увеличения дозировок) встречаются в виде исключения. Клейн описал больную-психопатку, в течение 10 месяцев принимавшую прелюдин и доставленную из гостиницы в состоянии острого возбуждения, беспокойства на фоне подавленного настроения, которое прошло через 3 часа. Вряд ли можно в этом случае, исключить прием необычно большой дозы прелюдина. Второй случай, описанный Калюсом, Кухером и Цуттом, остается до настоящего времени единственным в известной нам литературе. У больного, в течение 2-х лет злоупотреблявшего первитином, остро развилось сумеречное состояние, продолжавшееся 8 дней. В этот период отмечался значительный мидриаз, тахикардия до 120 в 1 мин, артериальная гипертензия. По выходе из этого состояния больной сообщил, что испытывал яркие галлюцинации зрения и слуха, в том числе голос планеты Марс, считал, что через него Марс пытается вступить в связь с Землей, но воспоминания были неполными. Относительно этого случая следует заметить, что квалификация его как сумеречного состояния не вполне убедительна, а развитию психоза предшествовала психотравмирующая ситуация. Наиболее часто у больных, длительно злоупотребляющих стимуляторами, развиваются галлюцинаторно-параноидные синдромы. Обычно на фоне боязливого настроения, иногда некоторой эйфории и раздражительности появляются бредовые идеи отношения, преследования, физического воздействия. Больные считают, что за их домом установлена слежка, что за ними ведется наблюдение, иногда с помощью специальных аппаратов, что имеется какая-то банда или организация, задавшаяся целью его уничтожить или отравить и т. п. Значительно реже встречаются бредовые идеи самообвинения, величия, нигилистический бред. Бредовые идеи обычно сочетаются с галлюцинациями, которые иногда предшествуют бреду, иногда присоединяются к нему. Преобладают слуховые галлюцинации, обычно тематически связанные с бредовыми переживаниями больных, менее часты зрительные и тактильные галлюцинации, которые обычно наблюдаются вместе со слуховыми, значительно реже — обонятельные и висцеральные галлюцинации. Как правило, галлюцинации носят характер истинных, но могут носить и псевдогаллюцинаторный характер. Галлюцинаторно-параноидный синдром развивается на фоне ясного или, редко, «слегка суженного» сознания. Эмоциональные изменения разнообразны, но в соответствии с характером галлюцинаций и бреда обычно преобладают отрицательные эмоции — страх, тревога, подозрительность, злобность, подавленность. Эйфорическое настроение, которое, как отмечено выше, может быть фоном, на котором возникает психоз, за редкими исключениями исчезает с его развитием. В двигательной сфере могут наблюдаться как возбуждение и суетливость, так и двигательная заторможенность вплоть до кататонического ступора или отсутствие двигательных нарушений. Иногда наблюдается микрогаллюцинаторно-параноидный синдром, сходный с психозами у кокаинистов. Речь идет о больных с преобладанием мелких зрительных иллюзий и галлюцинаций: они видят у себя на коже точки, кристаллы, нити, мелких паразитов, червей, «тропических насекомых», лейкоциты и т. п. (один больной, по профессии врач, даже «рассматривал» этих «паразитов» под микроскопом), о которых рассказывают неохотно. К галлюцинациям присоединяются бредовые идеи преследования, ревности, носящие вторичный характер. Больные несколько возбуждены, иногда наблюдаются состояния беспредметного страха. У одного из таких больных сохранялась в период психоза частичная критика: он допускал, что его переживания вызваны приемом первитина, но обычно критическое отношение отсутствует. Высказывалось мнение, что этот синдром наиболее характерен для психозов при злоупотреблении фенамином, но, судя по литературе, значительно чаще встречается сочетание бреда отношения и преследования со слуховыми галлюцинациями. Помимо галлюцинаторно-параноидного синдрома, могут наблюдаться синдром навязчивых состояний на фойе депрессивно-дисфорического настроения, маниакальное состояние, кататоническое возбуждение или ступор, состояние экстаза с особой яркостью восприятий и суетливостью, но эти картины наблюдаются редко, а состояния экстаза вообще не были констатированы объективно, а лишь описывались самими больными. Особый интерес представляют психозы, при которых галлюцинации и бред сочетаются со своеобразными нарушениями мышления или обнаруживают особенности, считающиеся характерными для шизофрении. При этом наблюдаются такие симптомы, как обрывы мыслей, чувство пустоты в голове, «сделанные» переживания, узнавание и отнятие мыслей, эхо мыслей, резонерство. разорванность, неопределенность и расплывчатость суждений, необычные ассоциации, неадэкватная мимика и т. п. В этих случаях особенно трудно отграничить интоксикационный психоз, особенно текущий длительно, от шизофрении. Говоря о токсикоманиях, мы подчеркивали быстроту, с которой развивается привыкание. Интоксикационные психозы также нередко развиваются уже спустя несколько месяцев, а иногда даже недель после начала приема фенамина, так что о хроническом отравлении можно говорить в этих случаях лишь условно. Правда, часть больных до приема фенамина злоупотребляла другими наркотиками или алкоголем, а у части больных злоупотребление фенамином продолжалось в течение ряда лет. Все же складывается впечатление, что психозы при злоупотреблении стимуляторами развиваются в значительно более короткие сроки, чем, например, у больных наиболее распространенной наркоманией — хроническим алкоголизмом. Мы нашли в литературе 47 историй болезни, при которых продолжительность злоупотребления фенамином выражена в цифрах. Почти у половины этих больных (21 человек) психоз развился менее, чем через год, в том числе у 5 — через 2—4 недели. Еще у 20 больных длительность злоупотребления менее 3-х лет и только у 5 — свыше 3-х лет (еще у 3 больных указан срок «ряд лет»). Разумеется цифры эти неточны, так как мы вынуждены были исключить работы, охватывающие иногда большие группы больных, но содержащие лишь общее указание, что злоупотребление продолжалось от нескольких дней до «многих лет». С другой стороны, в ряде работ фиксируется давность злоупотребления фенамином к моменту поступления в больницы, а не к началу психоза, который мог начаться намного раньше. Поэтому мы полагаем, что приведенные нами цифры дают, хотя и приблизительное, но верное представление о быстроте, с которой развиваются фенаминовые психозы. Переходя к вопросу о течении фенаминовых психозов, мы, прежде всего, хотели бы подчеркнуть, что при продолжении приема фенамина психоз, как правило, не исчезает, а напротив, обнаруживает тенденцию к нарастанию. Это положение кажется нам важным, так как в литературе нет ясных указаний на необходимость немедленной отмены лекарства, если возникло подозрение, что оно является причиной психоза. В недавно вышедшей работе М. А. Зейтленок и Л. А. Стукалова даже рекомендуют продолжать лечение, несмотря на развитие психоза. Мы полагаем, что такая рекомендация не может считаться обоснованной. В случаях, где психоз исчезает, несмотря на продолжение лечения, речь идет скорее всего не о лекарственном психозе, а о психических нарушениях, вызванных заболеванием, по поводу которого лекарство было назначено. Так, у больных, начавших прием фенамина уже после начала психоза, он может не оказывать никакого влияния на симптоматику и течение заболевания или лишь незначительно видоизменять картину психоза. Отнятие фенамина в большинстве случаев ведет к быстрому исчезновению психических нарушений — больные поправляются через несколько дней — 1—2 недели. Так, из 30 больных, изученных Коннеллом и длительно принимавших фенамин, у 15 человек психоз прошел менее чем через 1 неделю, у 1 — через 2 недели, у 5 — через 2—4 недели и лишь у 2 — спустя 5—7 недель (у 7 больных продолжительность психоза неизвестна). На кратковременность психозов указывает большинство исследователей. Однако не всегда течение и исход психозов столь благоприятны. Психоз может продолжаться 2—3 месяца, а иногда 5—7 месяцев после отнятия фенамина. Аллье описал больную, у которой в течение полутора лет после прекращения приема фенамина продолжался психоз со слуховыми псевдогаллюцинациями комментирующего характера, ощущением, что ею управляют. Больная считала, что Ватикан с помощью радара заставляет ее двигаться, что все остальные люди управляются таким же образом. Через 1,5 года наступило полное выздоровление с критическим отношением к перенесенному. У некоторых больных, несмотря на длительное наблюдение, выздоровление не наступило, оставался либо хронический параноидный синдром, либо состояние дефекта, сходного с шизофреническим, реже — хроническое маниакальное состояние. Судить о частоте таких затяжных психозов трудно, так как большинство авторов располагает несколькими наблюдениями. Японские исследователи Сано и Нагасака, приводящие наблюдения над 599 больными, злоупотреблявшими фенамином, сообщают, что у 62% развились психозы, сравнительно быстро закончившиеся выздоровлением, а у 10% психоз не прошел спустя 6 месяцев после отнятия фенамина. Если суммировать данные европейских и американских авторов, располагающих сравнительно большим числом наблюдений, то получаются сходные цифры: из 54 больных, описанных Коннеллом, Марли, Ивенсом, Германом и Наглером, затяжные психозы наблюдались у 8 человек, т. е. примерно в 15% случаев. Хотя в большинстве случаев фенаминовые психозы заканчиваются быстро, возобновление приема фенамина нередко ведет к рецидивам, количество которых может быть весьма велико. Так, Флэнаган и Тэйлор наблюдали больного, который на протяжении примерно 5 лет 17 раз поступал в психиатрическую больницу с картиной возбуждения, «легкой спутанности» и бредовыми идеями. Психоз каждый раз развивался после приема больших доз фенамина, продолжался около недели и заканчивался выздоровлением. Часть больных поправляется после повторных психозов так же быстро, как и после первого психотического эпизода. Однако в некоторых случаях улучшение выражается только в исчезновении галлюцинаций и бреда, в интервалах между психозами остается эмоциональная холодность, резонерство и разорванность мышления или исчезает двигательное беспокойство, поведение становится внешне упорядоченным, больные уклоняются от расспросов о галлюцинаторных и бредовых переживаниях, но не обнаруживают к ним критики и, возможно, диссимулируют. Понятно, что подобные случаи лишь весьма условно можно расценивать как улучшение, не говоря уже о выздоровлении. У другой части больных, быстро поправившихся после первого психоза, повторные психозы могут принимать затяжной характер, протекая, как правило, в форме галлюцинаторно-параноидного синдрома на фоне ясного сознания. Соматические и неврологические симптомы при фенаминовых психозах весьма скудны. Нередко, особенно при остром начале психоза, могут наблюдаться мидриаз, оживление сухожильных рефлексов, тремор, гиперемия лица, тахикардия, сухость во рту, но при затяжных психозах соматические и неврологические нарушения могут отсутствовать. Не обнаруживается и патологических изменений со стороны клинических анализов мочи и крови. Известную помощь в диагностике может оказать определение содержания амфетаминов в моче с помощью спектрофотометрии по методике Коннелла. Однако, во-первых, сам вопрос о проведении такого исследования (которое вряд ли можно и нужно проводить всем больным) возникает тогда, когда есть подозрение, что больной принимал фенамин, во-вторых, фенамин удается обнаружить в моче только в первые дни после начала психоза, тогда как вопрос об отграничении от шизофрении возникает обычно как раз в тех случаях, когда психоз затягивается. Вполне понятно, что развитие, иногда постепенное, галлюцинаторно-параноидного синдрома, возникшего без всякого внешнего повода (больные нередко упорно скрывают злоупотребление фенамином и от родных и от врача) при ясном сознании, особенно при наличии своеобразных нарушений мышления, кататонических симптомов и т. п. прежде всего заставляет заподозрить шизофренический процесс. Большинство исследователей не только отмечает это сходство, но и подчеркивает, что при отсутствии анамнестических данных отличить психоз, вызванный фенамином, от параноидной формы шизофрении невозможно. Действительно, этим больным в психиатрических больницах нередко ставится диагноз шизофрении, проводится лечение инсулиновыми комами, ЭСТ и даже лоботомия. Брейтнер собрал ряд случаев, где была диагносцирована шизофрения и где имело место лишь привыкание к фенамину или его прием для похудания. Спустя месяцы и годы все эти больные «были похожи на шизофреников». Естественно возникает вопрос, не было ли у части больных, особенно с затяжными психозами, шизофрении, спровоцированной злоупотреблением фенамином. Высказывалось даже предположение, что некоторые больные начинают прием фенамина для устранения чувства вялости и апатии, вызванных начинающимся шизофреническим процессом. Однако по наблюдениям Коннела все больные с психозом, начавшие прием фенамина из-за слабости и вялости, быстро выздоровели после помещения в больницу и отнятия фенамина. Между тем, как раз у этой категории больных следовало бы ожидать затяжного течения болезни, если считать, что слабость и вялость были первыми симптомами начинающейся шизофрении. Опровергнуть предположение, что затяжные психозы это шизофрения, спровоцированная приемом фенамина, разумеется, невозможно, пока мы не располагаем критериями, позволяющими отличить шизофрению от психозов иной этиологии, протекающих с шизофреноподобными синдромами. Если стать на точку зрения, что любой психоз с картиной, сходной с шизофренией, продолжающийся длительное время после того, как закончилось действие экзогенного фактора (алкоголя, фенамина и т. д.), есть экзогенная провокация шизофрении, тогда описанные выше затяжные и хронические психозы следует классифицировать как шизофрению. Однако правильность такого взгляда ничем не доказана. Напротив, наблюдения, в которых психозы, неотличимые от шизофрении (в том числе с явлениями психического автоматизма, которые считаются при шизофрении прогностически неблагоприятными), заканчивались полным выздоровлением либо вскоре после отнятия фенамина, либо через несколько месяцев, притом без всякого лечения, кроме общеукрепляющего, связь рецидивов психоза с возобновлением приема фенамина скорее свидетельствуют в пользу предположения, что и хронические психозы могут быть вызваны фенамином. Напомним, что фенамин исчезает из организма максимум через 7 дней и что, следовательно, при длительности психоза в несколько недель заболевание протекает в отсутствие фенамина, вероятно, за счет вызванных им нарушений обмена. Непонятно, почему, если эти нарушения компенсируются через несколько недель или месяцев после исчезновения фенамина из организма, психозы следует относить к интоксикационным, а если компенсация наступает через несколько месяцев — год или не наступает вообще — к шизофрении. Против процессуального характера затяжных психозов говорит и то обстоятельство, что после отнятия фенамина сохраняется симптоматика, имевшаяся во время его приема, но почти никогда не происходит ее нарастание. Японский исследователь Гото, наблюдавший 23 больных, заболевших психически в связи с злоупотреблением фенамином и не поправившихся через 4—9 лет после начала психоза, нашел ряд отличий от шизофрении. Больные обнаруживали эмоционально-волевые нарушения, у 1/2 из них имелись кататонические симптомы, у 1/4 — галлюцинации и бредовые идеи, однако они не были аутичными, реагировали на происходившие вокруг события, моторика их оставалась естественной. Эти отличия весьма относительны, т. к. хорошо известно, что у больных параноидной шизофренией на протяжении многих лет сохраняется эмоциональная живость, активность, естественная моторика. Остро развившиеся психозы с обильными слуховыми галлюцинациями и вторичным бредом преследования весьма сходны и с острым алкогольным галлюцинозом. И здесь диагноз может быть установлен лишь на основании данных анамнеза, а в случаях, когда больные одновременно принимали и большие дозы алкоголя и фенамин, решить, что явилось причиной психоза, практически невозможно. При остром отравлении фенамином рекомендуется промывание желудка, назначение седативных средств, преимущественно барбитуратов, дача больших количеств жидкости. Специфических антидотов амфетаминов до настоящего времени нет. Следует иметь в виду, что фенамин легко всасывается, в том числе и из кишечника, поэтому промывание желудка в поздние сроки (через несколько часов) вряд ли может дать эффект. Лечение фенаминовых психозов обычно ограничивается отнятием фенамина. Никаких специфических методов лечения (в случае затяжного характера психоза) не существует. Применяются обычные симптоматические средства — аминазин, резерпин, инсулин, иногда ЭСТ. Патогенез фенаминовых психозов не выяснен. Длительность приема и дозы весьма различны, хотя по мнению Коннелла существует минимальная суточная доза, способная вызвать психоз. Такой дозой он считает 50 мг фенамина (этой дозе соответствует 25 мг первитина и 100—150 мг прелюдина). У больных, принимающих меньшие дозы, психоз не возникает. Мнение Кайзерлинка, согласно которому отсутствие расстройств сознания (при хроническое злоупотреблении) объясняется недостаточно высокой дозой фенамина, может быть принята лишь с оговоркой, что при наличии привыкания к фенамину даже большие дозы недостаточны, чтобы вызвать расстройство сознания, тогда как при остром отравлении эти дозы могут вести к нарушениям сознания. Некоторые авторы придают основное значение особенностям преморбида, в первую очередь подозрительности, склонности к параноидным реакциям, а также неуверенности в себе, чувству зависимости, потребности в опоре (эти последние черты скорее можно считать способствующими развитию злоупотребления фенамином). Однако уже упоминалось, что у ряда «фенаминоманов», в том числе давших психоз, никаких особенностей преморбидной личности отметить не удалось. Известную роль в развитии психических нарушений может играть хроническая бессонница, нередко наблюдающаяся у лиц, длительно принимающих фенамин. В настоящее время получено большое количество как клинических, так и экспериментальных данных, ясно показывающих, что лишение сна физически и психически здоровых людей закономерно ведет к развитию психозов. Механизм центрального действия фенамина недостаточно изучен. Считают, что фенамин активирует ретикулярную формацию либо непосредственно — действуя на адренергические нейроны, либо косвенно, но оказывает также и диффузное влияние на все отделы головного мозга, включая кору. Стимулирующее действие фенамина, помимо активирования ретикулярной формации, может быть обусловлено торможением передачи в синапсах с высвобождением от тормозящих влияний высших отделов мозга. Из химических механизмов наибольшее значение придается торможению моноаминоксидазы и нейтрализации депрессорного действия тирамина и других аминов на дыхание ткани мозга. Вместе с тем отмечали как увеличение, так и уменьшение циркуляции крови в мозгу и потребления кислорода тканью мозга. Большинство экспериментов, на которых основаны выводы о механизме действия фенамина, проведены на животных и поэтому перенос этих данных на человека не может быть принят безоговорочно. Мы нашли лишь одну работу Хайяши, который исследовал in vitro участки мозговой ткани, удаленные у психически больных, подвергшихся лоботомии. При этом у 20 больных шизофренией и 2-х больных хроническим фенаминовым психозом он обнаружил уменьшение потребления глюкозы и образования молочной кислоты при неизмененном потреблении кислорода. У 8 больных другими психическими заболеваниями таких изменений в обмене не выявлено, что, по мнению автора, подтверждает сходство фенаминовых психозов с шизофренией. Понятно, что при отсутствии полного представления о механизме действия фенамина на головной мозг и о том, какое влияние оказывают перечисленные изменения обмена головного мозга на психическое состояние человека, дать биологическое объяснение механизма фенаминовых психозов невозможно. В настоящее время можно объяснить лишь общее стимулирующее действие фенамина. В заключение кратко коснемся применения фенамина при лечении психических заболеваний. Этот вопрос подробно рассмотрен в монографии проф. Серейского, поэтому мы рассмотрим лишь современное положение вещей. Применение фенамина для купирования алкогольной абстиненции следует считать противопоказанным ввиду опасности привыкания. Лечение фенамином депрессивных больных, которое дает положительный эффект преимущественно при мягких формах депрессии, как эндогенной, так и невротической, а также в конце депрессивной фазы (при преобладании астении), в значительной мере утратило свою ценность в связи с появлением ряда новых антидепрессивных средств. К тому же фенамин у этих больных нередко ведет к обострению депрессии — появлению тревоги, суицидальных мыслей и даже попыток, бредовых идей. При шизофрении лечение фенамином за редким исключением было безрезультатным и в настоящее время оставлено. В последние годы с успехом применяют фенамин при шизофрении в комбинации с нейролептиками или психотерапией. Наш опыт подтверждает целесообразность такого сочетания, особенно при преобладании апато-абулического синдрома. До настоящего времени сохранило значение лечение фенамином детей с психопатиями или детей-органиков с психопатоподобным поведением — возбудимостью, агрессивностью, раздражительностью. Под влиянием лечения такие дети нередко становятся спокойными, поведение их упорядочивается, они могут успешно учиться в школе, интерес к знаниям и целенаправленная активность повышаются. Интересно, что по данным Катс и Джаспера, барбитураты в подобных случаях усиливают возбудимость и агрессивность. Результаты тем лучше, чем выше интеллект и чем выраженнее нарушения поведения. Интеллект, память, внимание (если речь идет об олигофренах) при этом не изменяются. В начале лечения может наблюдаться усиление агрессивности, плаксивости, раздражительности в течение 2—3 недель, но это не является показанием к отмене лечения и даже, напротив, является прогностически благоприятным признаком. При отмене фенамина нарушения поведения обычно появляются снова, поэтому лечение должно продолжаться годами. Леви получил хороший эффект у 98 из 100 детей-психопатов, лечившихся по такой методике. Иногда успешным оказывается лечение большими дозами фенамина больных эпилепсией — урежаются припадки, сглаживаются характерологические нарушения. Более отчетливо влияние фенамина на малые припадки, при больших судорожных припадках эффект хуже. Этот метод лечения эпилепсии не получил распространения, но может быть использован как дополнение к обычно применяемому противосудорожному лечению. Механизм этого кажущегося парадоксальным эффекта не выяснен, попытки связать его с торможением моноаминоксидазы и накоплением в головном мозгу серотонина пока недостаточно убедительны, тем более, что и роль серотонина в генезе эпилептического припадка еще не доказана. Эмпирической основой лечения стимуляторами состояний возбуждения является значительно большая по сравнению со здоровыми людьми частота парадоксального действия фенамина на больных с органическим поражением ЦНС. Амфетаминовый (фенаминовый) шок, предложенный Делеем, собственно не является лечебным мероприятием, хотя иногда улучшает состояние больных неврозами. Методика заключается в быстром внутривенном введении 10—40 мг фенамина (или первитина). При этом становится ярче психопатологическая симптоматика — нарушения мышления, бредовые идеи, амбивалентность, манерность и т. д. Так как это действие кратковременно, амфетаминовый шок рекомендуется применять в диагностически неясных случаях с целью уточнения диагноза. В заключение отметим, что в СССР привыкание к фенамину не получило сколько-нибудь значительного распространения благодаря строгому регламентированию продажи его населению и ограниченной сфере применения — главным образом для лечения нарколепсии (больные нарколепсией редко обращаются к психиатрам, поэтому мы не останавливаемся на лечении нарколепсии стимуляторами: эти данные легко можно найти в отечественной литературе). Однако появление новых стимуляторов, как, например, грацидина (прелюдина). которые нередко применяются врачами и населением без должной осторожности, может привести к развитию токсикомании и токсических психозов, если не будут приняты необходимые меры предосторожности. ЛИТЕРАТУРА1. Банщиков В. М., Столяров Г. В. — В сб. Терапия психич. забол. Тр. I МОЛМИ т. 25 М., 1963, стр. 241. 2. Галкин В. А., Миронычев А. В. — Ж. невропат. психиатр., 1962, т. 62, стр. 1396. 3. Руководство по фармакологии под редакцией Н. В. Лазарева, т. I, Л., 1961, стр. 406. 4. Машковский М. Д. — Вестник АМН СССР, 1961, № 10, стр. 68. 5. Серейский М. Я. — Стимуляторы нервной системы М., 1943. 6. Стрельчук И. В. — Клиника и терапия наркоманий М., 1956. 7. Abelу P., Bobin P., Geier S. — Ann. med.-psychol., 1960, v. 118, p. 167. 8. Alliez J. — Encephale, 1953, v. 42, p. 21. 9. Anderson E., Scott W. — Lancet, 1936, p. II, p. 1461. 10. Аоki Y. — Zbl. Neur., 1959, Bd. 151, S. 87. 11 Apfelberg B. — J. A. M. A., 1938, v. 110, p. 575. 12. Argenta G. — Acta Neurol., 1960, v. 15, p. 355. 13 Askevold F. — Acta psychiat. neurol. Scand., 1959, v. 34, p. 145. 14. Вalestrieri A. — Nervenarzt., 1959, Bd. 30, S. 270. 15. Bakst H. — U. S. Naval. Med. Bull., 1944, v. 43, p. 1228. 16. Beamish P., Kiloh L. — J. Ment. Sci., 1960. v. 106. p. 337. 17. Bell D., Trethowan W. — Arch. gen. Psychiat., 1961, v. 4, p. 74. 18. Bell D., Trethowan W. — J. Nerv. Ment. Dis., 1961, v. 133, p. 489. 19. Вethell M. — Brit. Med. J., 1957, № 5009, p. 30. 20. Вinder H. — Schweiz. Arch. Neurol. Psychiat., 1945, Bd. 55, S. 243. 21. Bloomberg W. — J. Nerv. Ment. Dis., 1937, v. 85, p. 202. 22. Воnhоff G. Lewrenz H., — Uber Weckamine. Berlin-Gottingen-Heidelberg, 1954. 23. Воrg E. — Nord. Med., 1961, v. 65, p. 211. 24. Вradleу Ch. — Amer. J. Psychiat., 1937, v. 94, p. 377. 25. Вrandan G. — Nervenarzt, 1958, Bd. 29, S. 83. 26. Brown С — Milit. Surg., 1949, v. 104, p. 365. 27. Сallawау E. — J. Ment. Sci., 1959, v. 105, p. 382. 28. Carlisle Sh., Hecker Ch. — Med. bull, veter. Administr., 1937, v. 13, p. 224. 29. Сarr R., — Brit. Med. J., 1954, v. 1, № 4877, p. 1476. 30. Сaseу J., Hоllister L., Klett J., coll. — Amer. J. Psychiat., 1961, v. 117, p. 997. 31. Chance M. — J. Pharmacol, exp. Therap., 1947, v. 89, p. 289. 32. Chapman A. — Amer. J. Psychiat., 1954, v. 111, p. 43. 33. Сlein L. — Brit. Med. J., 1957, p. I, p. 282. 34. Collins W., Рое R. — J. Pharmacol. Exper. Therap., 1962, v. 138, p. 120. 35. Connell P. — Amphetamine psychosis. London, 1958. 36. Connell P. — Biochemical J., 1957, v. 65, p. 7. 37. Connell P. — Med. World., 1962, v. 96, p. 18. 38. Connell P. — Med. World., 1962, v. 96, p. 106. 39. Cutts K., Jasper H. — Arch. Neurol. Psychiat., 1939, v. 41, p. 1138. 40. Darling H. — Amer. J. Psychiat., 1961, v. 118, p. 558. 41. Daube H. — Nervenarzt, 1942, Bd. 15, S. 20. 42. Davidоff E. — Dis. Nerv. Syst., 1958, v. 19, p. 249. 43. Davidоff E., Reifenstein E. — J. A. M. A., 1937, v. 108, p. 1770. 44. Delау J. — Methodes biologiques en clinique psychiatrique. Paris, 1950. 45. Discussion on benzedrine — Proc. Roy. Soc. Med., 1939, v. 32, p. 385. 46. Dоbkin A. — Anaesthesia, 1960, v. 15, p. 146. 47. Dоbry S. — Prakt. Lek., 1962, № 10, p. 455. 48. Elste E. — Med. Monatsschr., 1959, Bd. 13, S. 484. 49. Evans J. — Lancet, 1959, p. 11, p. 152. 50. Freyhan — Delaware med. J., 1949, v. 21, p. 151. 51. Friedenberg S. — J. A. M. A., 1940, v. 114, p. 956. 52. Froeliсh R., Heckel R. — J. Clin. Exper. Psychopathol., 1962, v. 23, p. 91. 53. Frommel E., Fleury C. — Encephale, 1961, v. 50, S. 512. 54. Glatt M. — Brit. Med. J., 1957, p. I, p. 460. 55. Goodman L., Gillman A. — The pharmacological basis of therapeutics. N. York, 1955, p. 516. 56. Gоtо Т. — Рsусhiat. Neurol., jap., 1960, v. 62, p. 163. 57. Grahmann H. — Arch. Toxikol., 1959, Bd. 17, S. 268. 58. Grahn H. — Amer. Practit., 1958, v. 9, p. 387. 59. Grantham H., MarIin A., Rоuleau Y. — Laval med., 1962, v. 33, p. 85. 60. Greenwood R., Peachey R. — Brit. Med. J., 1957, № 5021, p. 742. 61. Greving H. — Nervenarzt., 1941, Bd. 14, S. 395. 62. Guttmann E., Sargant W. — Brit. Med. J., 1937, p. I, p. 1013. 63. Hagueneau J., Aubrun W. — Rev. Neurol., 1947, v. 79, p. 129. 64. Hahne L. — J. A. M. A., 1940, v. 115, p. 1568. 65. Hamilton Ch. — Arch. Gen. Psychiat., 1960, v. 2, p. 104. 66. Hamptоn W. — Bull. N. Y. Acad. Med., 1961, v. 37, p. 167. 68. Hansen P. — В кн. O. Moller — Rauschgifte und Genussmittel. Basel, 1951, S. 291. 68. Harder A. — Schweiz. med. Wschr., 1947, Jg. 77, S. 982. 69. Hart H. — J. A. M. A., 1949, v. 104, p. 1070. 70. Hауashi S. — Folia psychiatr. neurol. japon., 1960, Suppl. № 6, S. 34. 71. Hautу G., Pауne R. — Amer, J. Public. Health., 1958, v. 48, p. 571. 72. Herman M., Nagler S. — J. Nerv. Ment. Dis., 1954, v. 120, p. 268. 73. Himwiсh H. — В кн. The effect of pharmacologic agents on the nervous system. Baltimore, 1959, p. 356. 74. Hоllister L. — Ann. N. Y. Acad. Sci., 1962, v. 96, p. 80. 75. Jeri R. — Rev. scanid. Polic. (Lima), 1959, v. 19, p. 889. 76. Jоrdan S., Hampson F. — Brit. Med. J., 1960, p. II, p. 844. 77. Jorgensen F., Kodahl T. — Zbl. Neur., 1962, Bd. 165, S. 332. 78. Kahan A, Millins A. — Brit. Med. J., 1958, p. I, p. 1355. 79. Kalus F., Kuсher J., Zutt J. — Nervenarzt, 1942, Bd. 15, S. 313. 80. Kalus F. — Psychiat. Neurol. med. Psychol., 1950, Jg. 2, p. 109. 81. Kalus F. — Psychiat. Neurol. med. Psychol., 1950. Jg. 2. p. 138. 82. Karli P. — Arch. internat. pharmacodyn., 1960, v. 123, p. 344. 83. Kellner E. — Ther. Gegenw., 1960, Bd. 99, S. 524. 84. Keyserlingk H. — Psychiat. Neurol. med. Psychol., 1950, v. 2, p. 1. 85. Kanpp P. — J. Nerv. Ment. Dis., 1952, v. 115, p. 406. 86. Koch R., Pambоr M., Parmitzke K., Rabending G. — Z. ges. innere Med., 1962. Bd. 17, S. 122. 87. Laubenthal F. — Dtsch. med. Wschr., 1957, Bd. 82, S. 1749. 88. Leake Ch. — The amphetamines. Springfield-Illinois, 1958. 89. Leenwen W., Sterk C., Zievfuss E. — Folia psychiat. Neerl., 1958, v. 61. p. 649. 90. Levу S. — Amer. J. Psychiat., 1959, v. 115, p. 1062. 91. Lewin — Phantastica, Berlin, 1924. 92. Marleу E. — J. Ment. Sci., 1960, v. 106, p. 76. 93. Masaki Y. — WHO Technical report service 1956 (Geneva), № 102, p. 14. 94. Mathias S. — Lancet, 1951, p. I, p. 1420. 95. MсСоrmiсk Т. — Dis. Nerv. Syst., 1962, v. 23, p. 219. 96. Meуler L. — Side effects of drugs. Amsterdam, 1957. 97. Meуler L. — Ned. T. Geneesk., 1960, Bd. 104, S. 1729. 98. Morris J,. Mасgillivraу R., Mathiesоn С — J. Ment. Sci., 1955, v. 101, p. 131. 99. Mоnroe R., Drell H. — J. A. M. A., 1947, v. 135, p. 909. 100. Myerson A. — Arch. Neurol. Psychiat., 1936, v. 36, p. 816. 101. Myerson A. — J. A. M. A., 1940, v. 115, p. 2202. 102. Nandelstadh O. — Acta psychiat., 1951, Suppl., Bd. 60, S. 164. 103. Neuenschwander F. — Ugeskr. Laeg., 1959, v. 121, p. 1251. 104. Nicholson R. — Brit. Med. J., 1954, p. II, p. 101. 105. Niсоletti F. — Acta neurol., 1959, v. 14, p. 26. 106. Nоrman J., Shea J. — N. Engl. J. Med., 1945, v. 233, p. 270. 107. Оkada — цит. по Connell'у. 108. O'Flanagan P., Taylor R. — J. Ment. Sci., 1950, v. 96, p. 1033. 109. Patuсk D. — Brit. med. J., 1956, p. I, p. 670. 110. Penningtоn V. — Dis. Nerv. Syst., 1957, v. 18, p. 477. 111. Piersоn W., Rasch P., Brubaker M. — Sportarzte, Prax, 1961, № 2—3, p. 80. 112. PohIman A. — J. clin. exper. Psychopathol., 1957, v. 18, p. 159. 113. Proksova A., Nemecek J. — CSL Psychiat., 1959, Bd. 55, S. 368. 114. Reifenstein E., Davidоff E. — N. Y. St. J. Med., 1939, № 1. p. 42. 115. Riоux B. — Dis. Nerv. Syst., 1960, v. 21, p. 346. 116. Rоse W. — Arch. Toxikol, 1959, Bd. 17, S. 331. 117. Rutenfranz J., Jansen G. — Zbl. Neur., 1960, Bd. 155, S. 256. 118. Sano I., Nagasaka — Fschr. Neurol Psychiat., 1956, Bd. 24, S. 391. 119. Sсhein J., Gооlker P. — Amer. J. Psychiat., 1951, v. 107, p. 850. 120. Schinko, Solus — Neurol. Psychiat., 1955, v. 8, № 4. 121. Schneck J. — Milit. Surgeon, 1948, v. 102. p. 60. 122. Seager C, Foster A. — Brit. Med. J., 1958, p. II, p. 950. 123. Shansоn B. — Brit. med. J., 1956, p. I, p. 576. 124. Shimamoto K., Torii H. — Japon J. Pharmacol., 1961, v. 10, p. 126. 125. Shorvon H. — Brit. Med. J., 1945, p. II, p. 285. 126. Shulgin A., Bunnell S., Sargant W. — Nature, 1961, v. 189, p. 1011. 127. Silverman M. — Brit. Med. J., 1959, № 5123, p. 696. 128. Simma K. — Wien. Klin. Wschr., 1960, Bd. 72, S. 441. 129. Sоlоman Ph., Mitchell R., Prinzmetal M. — J. A. M. A., 1937, v. 108, p. 1765. 130. Spengler J. — Arch. exper. Pathol. Pharmakol., 1962, Bd 244, S. 153. 131. Spiegelberg U. — Nervenarzt., 1954, Bd. 25, S. 276. 132. Stachelin J. — Z. Neur., 1941, Bd. 173, S. 598. 133. Stоrz H., Kirk В. — Dtsch. med. Wschr., 1937, Bd. 10, S. 393. 134. Swanson D., Smith J. — Amer. J. Psychiat., 1961, v. 118, p. 419. 135. Tауlor Z. — N. Engl. J. Med., 1941, v. 224, p. 197. 136. Tolentino I. — Med. Psicosom., 1957, v. 2, p. 300. 137. Tolentino I. — Riv. Neurol., 1958, v. 28, p. 81. 138. Tolentino I., D'Avоssi B. — Arch. psicol. neurol. psichiat., 1957, v. 2, p. 127. 139. Ulriсh H. — N. Engl. J. Med., 1937, v. 217, p. 696. 140. Walker W., Harveу J. — Amer. J. Med., 1953, v. 14, p. 633. 141. Wallis G., McHarg J. — Brit. Med. J., 1949, p. II, p. 1394. 142. Walther R. — Psychiat. Neurol. med. Psychol., 1951, Jg. 3, S. 165. 143. Wand S. — J. A. M. A., 1938, v. 110, p. 206. 144. Wilbur D., MacLean A., Allen E. — Proc. Staff. Meet. Mayo clin., 1937, v. 12, p. 97. 145. Wilbur D., MacLean A., Allen E. — J. A. M. A., 1937, v. 109, p. 549. 146. Wunderle F. — Arch. Psychiat., 1941, Bd. 113, S. 504. 147. Yoshimoto Ch. — Fol. psychiatr. neurol. jap., 1957, Bd. 11, S. 48. 148. Yoshimoto Ch. — Folia psychiat. neurol. japon., 1959, Bd. 13, S. 174. 149. Young D., Scoville W. — Med. Clinics of North America, 1938, v. 22, p. 637. 150. Young G., Simsоn C, Frohman Ch. — J. Nerv. Ment. Dis., 1961, v. 132, p. 234. 151. Young R., Gordon M. — J. Neurochem., 1962, v. 9, p. 161. 152. Zondek L. — Psychiat. et Neurol., 1958, v. 135, p. 227. Глава 7 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ КОФЕИНОМ Включение в раздел о лекарственных психозах главы об изменениях психики, вызываемых кофеином, является в известной степени условным, так как причиной этих изменений чаще всего являются напитки, содержащие кофеин — чай и кофе, не являющиеся лекарствами. Так как, однако, основным фактором, содержащимся в этих напитках и влияющим на организм человека, в том числе на состояние центральной нервной системы, является кофеин, широко применяющийся в качестве лекарственного средства, мы сочли целесообразным рассмотрение действия кофеина на ЦНС наряду с действием других лекарств, тем более, что вредные последствия действия кофеина и содержащих его напитков часто недооценивается. Употребление напитков, содержащих кофеин, в качестве стимуляторов известно на протяжении многих сотен лет. В Китае чай употребляется с 3—4 века н. э., но предания приписывают открытие чая легендарному императору Шен-Нунгу, жившему в 30-м веке до н. э. Существует китайская легенда о божественном происхождении чая. В ней рассказывается, что Дарма, сын короля Косьюво, прибыл в Китай для основания новой религии и, чтобы достичь высшего совершенства и увидеть высшее существо, длительное время молился, истязал свою плоть и бодрствовал ночами. Однажды, побежденный усталостью, он уснул, а проснувшись в наказание отрезал себе веки и бросил их на землю. На другой день на том же месте вырос куст, листья которого дали ему бодрость и новые силы — это и был чай. Начало употребления кофе неизвестно, но по-видимому восходит к давним временам. О первом знакомстве европейцев со стимулирующим действием кофе монах Антонио Фаусто Нейроне сообщает, что однажды йеменский пастух обратился к приору местного монастыря с жалобой, что его козы становятся дикими и совсем не спят. Обнаружив, что козы поедают плоды маленького деревца, как оказалось впоследствии — кофейного дерева, — изобретательный приор начал давать эти плоды монахам, чтобы они не засыпали во время ночных молитв и добился желаемого эффекта. В Европе чай и кофе появились почти одновременно — в первой половине 17-го века (в странах арабского Востока и в Турции он стал распространяться раньше). Кофе первое время вызывал споры, имел как сторонников, так и противников, неоднократно подвергался запрещению. Так, итальянский естествоиспытатель 18 века Реди писал: «Я скорее выпил бы яд, чем стакан горького вредного кофе». Напротив, Шейх Абд-Аль-Кадир называл кофе «напитком дружащих с богами, рассеивающим заботы и дающим здоровье тем, которые трудятся, чтобы достичь мудрости. Однако в 18—19 веках чай и кофе завоевали всеобщее признание. Действующее начало кофе и чая — кофеин выделен в 1820 году Рунге из кофейных зерен и в 1827 году Ондри из чайного листа, его химическое строение было установлено в конце 19-го века Эмилем Фишером. Кроме чая и кофе, кофеин содержится в «парагвайском чае», семенах гуараны и в зернах кола, но в нашей стране они не употребляются. Хотя теоретически допустимо существование в кофе и чае других продуктов — помимо кофеина — оказывающих влияние на ЦНС, однако существование таких продуктов не доказано и практически действие чая и кофе аналогично влиянию аналогичных доз чистого кофеина. Стимулирующее действие кофеина на ЦНС достаточно хорошо известно, поэтому мы не останавливаемся на нем подробно. Кофеин, в первую очередь, облегчает течение ассоциаций, количество их возрастает, сами ассоциации становятся более образными и пластичными. В экспериментах показано ускорение счета, облегчение заучивания слов, решения шахматных задач. Восприятие становится более ярким, настроение повышается, возможно появление эйфории, увеличивается двигательная активность, сон нередко нарушается, но иногда наблюдаются сонливость и сон. Влияние на сон, по крайней мере, частично, зависит от мнения человека о действии того или иного напитка: так некоторые люди не могут уснуть после кофе, но спокойно засыпают выпив чаю, хотя чашка кофе и чая содержит примерно одинаковое количество кофеина. Действие кофеина на людей, находящихся в состоянии утомления, более отчетливо, чем на людей, хорошо отдохнувших. Вопрос о возможности развития токсикомании (кофеинизм, теизм) до настоящего времени вызывает разногласия. Многие исследователи утверждают, что напитки, содержащие кофеин не ухудшают ни соматического, ни психического здоровья, вряд ли заслуживают рассмотрения как причины психических нарушений. Так, Ханзен указывает, что развитию токсикомании препятствуют неприятные субъективные симптомы, в первую очередь, тахикардия, возникающие при попытке увеличить дозу кофеина, а обычные дозы оказывают лишь весьма слабое эйфоризирующее действие. По мнению Варбурга симптомы кофеинизма настолько нехарактерны, что нет уверенности в том, что причиной их не являются особенности характера, истерия или другие заболевания и что их напрасно приписывают действию кофеина. Свою обзорную работу, посвященную чаю и кофе, Варбург заканчивает словами Абд Аль-Кадира: О кофе, ты устраняешь все заботы, Однако в ряде работ имеются указания на то, что длительное употребление чая и кофе может вызвать как симптомы хронического отравления, так и истинную токсикоманию с влечением к кофеину и психическими и соматическими нарушениями. Хроническое отравление кофеином может наблюдаться, например, у поваров, варящих кофе, у дегустаторов чая, т. е. у лиц, которые по роду своей деятельности употребляют регулярно большие количества кофеина. Это отравление характеризуется головными болями, головокружениями, чувством давления в голове, шумом в ушах, нарушениями зрения, похуданием, падением аппетита, бессонницей, сердцебиением, нерегулярным пульсом, чувством жжения в области сердца, чувством жара, которое сменяется ознобом, поносами и запорами, рвотами, иногда с кровью, дизурией, судорожными подергиваниями мышц лица и конечностей, дрожанием рук, иногда — наблюдаются параличи и коллапсы. На этом фоне могут развиваться и разнообразные психические нарушения, — раздражительность, ипохондричность, подавленное настроение, ослабление памяти и интеллекта, истерические припадки. Однако в доступной нам литературе нам удалось найти лишь краткие упоминания о возможности развития токсикомании, обычно без описаний ее клинической картины и без историй болезни больных; то же относится и к психозам, связанным с острым или хроническим отравлением кофеином. Поэтому при описании психических нарушений, вызываемых кофеином, мы вынуждены руководствоваться в значительной степени собственными наблюдениями. И. В. Стрельчук в монографии «Клиника и лечение наркоманий» приводит краткое описание теизма, согласно которому для этих больных характерны неустойчивость настроения с преобладанием грустного настроения, нерешительность, боязливость, мнительность, повышенная внушаемость, замедление темпа мышления. Наши наблюдения над больными, длительно злоупотреблявшими кофеином (крепким чаем) существенно отличаются от описания, данного проф. Стрельчуком. Все наши больные обнаруживали несколько повышенное настроение, эйфоричность, которые обычно сочетались с развязностью, двигательной расторможенностью, грубостью, цинизмом, гиперсексуальностью, возбудимостью и склонностью к конфликтам; вплоть до агрессии по отношению к окружающим. Эта картина весьма сходна с психопатией возбудимого типа, нередко больным ставился первоначально диагноз психопатии и лишь в дальнейшем выяснялось, что эти больные злоупотребляли кофеином и что изменения личности развились уже после начала злоупотребления и не были свойственны им прежде. Наши наблюдения недостаточно многочисленны, поэтому выводы могут быть лишь предварительными, но все же обращает на себя внимание, что изменения личности нередко развиваются уже через 1—2 года после начала злоупотребления (особенно при злоупотреблении «чефиром», — напитком, приготовляемым путем длительного кипячения больших количеств чая, — 100—150 г в небольшом количестве воды). При употреблении крепкого чая, приготовленного обычным способом и, следовательно, содержащего меньшие концентрации кофеина, как привыкание, так и появление характерологических изменений появляются в более поздние сроки. Как и при других наркоманиях можно наблюдать наряду с «чистым» кофеинизмом, сочетание его с злоупотреблением алкоголем или чередование периодов злоупотребления алкоголем с периодами злоупотребления кофеином. Теоретически допустимо и комбинированное злоупотребление кофеином со снотворными (для устранения бессонницы вызываемой кофеином), однако мы не наблюдали подобных случаев и не встретили таких описаний, в литературе, хотя сочетание злоупотребление амфетаминами и снотворными по данным зарубежные авторов наблюдается нередко. Явления абстиненции при прекращении приема кофеина выражены нерезко и весьма сходны с абстиненцией при отнятии других стимуляторов ЦНС — амфетаминов и прелюдина. Они выражаются преимущественно в вялости, слабости, сонливости, подавленном настроении, иногда — бессоннице, головных болях, сердцебиениях. Эти изменения непродолжительны — от нескольких дней до 1 недели — и сменяются свойственным больным поведением — эйфорией, расторможенностью,. подвижностью и т. д. Тяжелая абстиненция с судорожными припадками и психозами не наблюдалась. Соматические симптомы при кофеинизме выражены незначительно. Могут наблюдаться тремор рук, иногда языка, губ, судорожные подергивания мышц лица и конечностей, особенно икроножных мышц, повышение болевой чувствительности, оживление сухожильных и надкостничных рефлексов, невралгии, головные боли, головокружения, тахикардия и аритмии, порой сопровождающиеся чувством страха и тревоги, похудание, снижение аппетита, задержка менструаций у женщин и снижение потенции у мужчин, бессонница с кошмарными сновидениями. Однако наличие этих симптомов не обязательно, они чаще сопутствуют периоду приема кофеина и довольно быстро сглаживаются после его отнятия, тогда как изменения личности сохраняются длительное время. Как и при других токсикоманиях, при кофеинизме наблюдается привыкание, выражающееся в уменьшении как его стимулирующего действия, так и влияния на соматические функции: уменьшаются или исчезают тахикардия, подъем артериального давления, усиление диуреза, повышение основного обмена, гиперсекреция слюны и желудочного сока. Это привыкание было показано как в многочисленных экспериментах на животных, так и при исследовании человека. Смертельная доза для животных повышается всего на 50%, однако смертельная доза для человека во много раз превышает терапевтические дозы, оказывающие стимулирующее действие (считают, что она равна примерно 10 г), поэтому практически лица, злоупотребляющие кофеином, могут повышать дозы в несколько десятков раз без опасности для жизни, даже если чувствительность их к кофеину не меняется. Таким образом, при злоупотреблении кофеином могут наблюдаться все признаки токсикомании: влечение к приему кофеина, привыкание (отметим попутно, что само по себе привыкание может наблюдаться и к лекарствам, не вызывающим токсикомании), абстиненция при прекращении приема и изменения личности. Приведем одно из наших наблюдений. Больной Гр-ев А. М. 20 лет, рабочий, находился в Читинской областной психоневрологической больнице с 10.II по 8.IV.1960 года. В раннем детстве лишился родителей, ничего о них не помнит. Воспитывался в детских домах. С 8-летнего возраста начал учиться в школе, учеба давалась с трудом, однако переходил из класса в класс, окончил 7-летку, а затем 11-месячные курсы киномехаников, начал работать по специальности, посещал 8-ой класс вечерней школы. По характеру был спокойным, замкнутым, много и охотно читал, любил кино. В 17-летнем возрасте «знакомые ребятишки» познакомили его с употреблением «чефира» (напиток, получаемый длительным кипячением сухого чая). Сначала выпил несколько глотков, после чего чувствовал прилив бодрости, исчезала усталость, не хотелось спать, «как будто масло на языке». Успешно окончил 8-ой, а затем и 9-ый класс. Дозу «чефира» постепенно увеличивал, уже к концу 1958 года пил ежедневно и расходовал в день по 50 г чая (около 1,5 г чистого кофеина). Обычно чувствовал бодрость хотелось работать, веселиться, все казалось доступным, движения становились быстрыми, легкими, охотно и много говорил, иногда развивалось половое возбуждение. Ночами почти не спал, но к утру испытывал сонливость. Временами вместо обычной бодрости появлялись вялость, апатия, подавленное настроение. В это время уже не мог подолгу удерживаться на работе, имея специальность киномеханика, работал разнорабочим, обычно через 1—3 месяца увольнялся с работы, — объясняет это «плохими заработками» и плохим отношением товарищей и начальников. Несколько раз менял место жительства. Летом 1959 года приехал в Читу. Не имея постоянного места жительства и заработка, ночевал на вокзале, нищенствовал. Несколько раз задерживался милицией за бродяжничество. В сентябре 1959 года работники милиции устроили его на работу подсобным рабочим, поселили в общежитии. К этому времени расходовал в течение дня 75 г чая (~2,25 г кофеина). Несколько раз пытался воздержаться от приема «чефира», но каждый раз появлялась общая слабость, сонливость, сжимающие боли в области сердца, боли в желудке, после приема «чефира» все эти явления исчезали и больной снова начинал злоупотреблять «чефиром». Алкоголь употреблял редко, никогда не выпивал более 150—200 г, влечения к алкоголю не испытывал. Последний год-полтора изменился и характер больного — стал грубым, раздражительным, скандалил по пустякам. К людям относился иронически-пренебрежительно. Потерял интерес к учебе и к работе. Собирался окончить 10-ый класс, но в школу так и не поступил. Нередко прогуливал, особенно, если после бессонной ночи клонило ко сну. Последние месяцы перед поступлением после приема «чефира» появлялись тоскливость, беспредметный страх, предчувствие близкой смерти, боялся ложиться спать, опасаясь, что может умереть во время она. С начала января 1960 г. «стало особенно тяжело, потерял интерес к жизни», ничего не читал, не ходил в кино. После ссоры с одним из рабочих в течение 3 недель не выходил на работу «сидел дома, глушил чефир и занимался на гитаре». Со слов воспитателя общежития известно, что больной с момента устройства его на работу часто прогуливал, ссылаясь то на болезнь, то на отсутствие денег, одежды, обуви и т. д. Если же и выходил на работу, то обычно старался ничего не делать, бесцельно слонялся по стройке. Купил себе гитару и ноты, сказал, что будет обучаться игре на гитаре, но дальше желания дело не пошло. В общежитии обычно играл на биллиарде, больше ничем не занимался. Каждые 30—60 минут пил чай, заваривая пачку чая на 3/4 стакана воды. По просьбе администрации к больному был вызван врач-психиатр, доставивший его в больницу. На приеме был полностью ориентирован. Отвечал неохотно, грубо, жаловался на вялость, плохое настроение, говорил, что были мысли о самоубийстве — «перебрал все способы и остановился на том, что лучше подождать». В больнице в течение первой недели ничем не занят, сонлив, большую часть времени проводит в постели, жалуется на слабость, покалывания в области сердца, плохой аппетит. С врачом разговаривает неохотно, во время беседы смотрит в землю; раздражается, когда его расспрашивают о заболевании — «надоело уже». Ест мало, много спит, — 12 и более часов в сутки. Легкая тахикардия до 90 в 1 мин, пастозность лица. В остальном соматический статус без отклонений от нормы. В неврологическом статусе: левая глазная щель несколько уже правой, анизокория D>S, расходящееся косоглазие, вяловатая реакция зрачков на свет, тремор пальцев вытянутых рук. Анализы крови, мочи, спинномозговой жидкости, глазное дно, рентгеноскопия грудной клетки — без особенностей. Через неделю, в течение которой получал общеукрепляющее лечение, стал живее, активнее, улучшился аппетит, исчезли сонливость, тремор, тахикардия. Ни на что не жаловался, стал помогать персоналу в отделении. По мере исчезновения явлений абстиненции все более отчетливо выступали изменения личности: с марта месяца и вплоть до выписки из больницы больной несколько расторможен, циничен, груб, особенно с больными, которых считает слабее себя и с младшим персоналом. С физически более крепкими больным не конфликтует, грубости по отношению к врачам не допускает. Настроение несколько повышено, склонен к плоским шуткам. Галлюцинаций и бреда выявить не удается. Память и интеллект не нарушены. Первое время утверждал, что влечение к чаю уменьшилось, что он хочет лечиться. Однако вскоре, работая на кухне, похитил пачку чая. тайком заварил его и выпил. После этого стал категорически отказываться от лечения, настаивал на выписке. В неврологическом статусе изменений не произошло (за исключением исчезновения тремора и нормализации сухожильных и периостальных рефлексов). Выписан 8.IV.60 г. Больной уехал из города, катамнестических сведений нет. Диагноз: теизм с изменениями личности. Аналогичный характер изменений личности мы наблюдали и у других наших больных. При кофеиномании, как и при других нарко- и токсикоманиях (например, при хроническом алкоголизме) можно видеть, что изменения психики, вызываемые однократном приемом кофеина, при хроническом злоупотреблении этим веществом превращаются в стойкие черты личности. Возникает вопрос, является ли теизм редким явлением, представляющим только казуистический интерес, или же он более распространен, чем это принято считать? Мы не располагаем статистическими данными о распространенности теизма, однако у нас сложилось убеждение, что теизм отнюдь не является чрезвычайной редкостью. Пристрастие к крепкому чаю иногда удается при опросе выявить у больных, явившихся на прием к врачу в связи с другими заболеваниями. Однако сами кофеиноманы, как правило, не обращаются к врачу за медицинской помощью и попадают в лечебное учреждение либо в связи с развившимся у них психозом, либо на экспертизу — в этом случае характерологические изменения, обнаруживаемые больными, являются как причиной совершаемых ими антиобщественных поступков, так и основанием для направления их на экспертизу. Однако диагноз может остаться невыясненным, если больных специально не расспрашивают о том, не злоупотребляют ли они чаем, и они рассматриваются как психопаты или лица страдающие иными заболеваниями. В условиях коллектива, где поведение каждого из его членов привлекает к себе внимание окружающих, кофеинизм оказывается относительно частым явлением. Так, М. Д. Шпацерман в течение 3 лет наблюдал более 20 кофеиноманов, причем большинству из них первоначально ставили диагноз психопатии. Население иногда обнаруживает гораздо лучшее знакомство с токсическим действием чая, чем врачи. У одного из наблюдавшихся нами больных с острым отравлением кофеином («чефиром») соседи, вызванные женой, сразу же высказали правильное предположение о причине отравления, тогда как в больнице диагноз был установлен только после выхода больного из психотического состояния и получения анамнестических сведений. Вопрос о прогнозе кофеиноманий остается невыясненным, так как в литературе отсутствуют катамнестические сведения об этих больных. Незначительная выраженность явлений абстиненции еще не доказывает, что эти больные могут без труда прекратить злоупотребление чаем или кофе. Вагнер сообщает о больной, у которой прием кофе неоднократно вызывал приступы судорог в правой руке и одновременно нарушения зрения и речи, во время одного из таких приступов развился паралич правой руки, сохранявшийся около 2 недель. Несмотря на это больная каждый раз возобновляла прием больших количеств кофе. Некоторые из наших больных, подобно описанному выше больному Гр-ву, отрицая на словах влечение к чаю, тем не менее пускались на всякие ухищрения, чтобы добыть его, не удовлетворяясь чаем обычной крепости, который они получали в больнице. Собственно психозы могут возникать как при однократном приеме больших доз кофеина (в том числе и лицами никогда не злоупотреблявшими чаем), так и на фоне длительного злоупотребления. Чувствительность к кофеину и, следовательно — доза вызывающая острое отравление могут варьировать в широких пределах. Известны случаи, когда после приема 3—5 г кофеина возникали общие признаки отравления (сердцебиение, тремор, судорожные подергивание мышц, поносы), но сознание больных оставалось ясным и психические нарушения ограничивались лишь состоянием страха. Синдромы нарушения сознания возникают после однократного приема больших доз кофеина или после кратковременного резкого увеличения доз лицами, длительно употреблявшими чай (или кофе). В литературе чаще всего упоминаются делириозные состояния. Делирий при отравлении кофеином не отличается от делириозных состояний при других заболеваниях: расстройство ориентировки в окружающем, преимущественно зрительные галлюцинации, кратковременность, полная или частичная сохранность воспоминаний о происшедшем. Соматическая и неврологическая симптоматика у наблюдавшихся нами больных обнаруживала значительное сходство с симптомами, возникающими при отравлении атропином: резкое расширение зрачков с отсутствием реакций на свет и аккомодацию, атаксия, гиперемия, иногда синюшность кожных покровов, сухость кожи и слизистых, сухой, покрытый коричневым налетом язык, тахикардия, сильная жажда. Часть больных не могла правильно оценить расстояние, предметы казались им расположенными ближе, чем в действительности, вследствие чего они грубо промахивались при попытке взять в руки тот или иной предмет. Иногда наблюдалось повышение температуры тела, повышение артериального давления. Приводим одно из наших наблюдений. Больная Л-ва Е. Д. 40, лет. истопница. В прошлом тяжелых заболеваний не было. Имеет сына 13-ти лет. Алкоголь не употребляет. 10.I.1960 года после работы вместе с пришедшими к ней гостями выпила 40—50 мл «чефира» смешанного с кодеином (около 0,5 г кофеина и 0,1 г кодеина). Примерно через полчаса почувствовала головокружение, общую слабость «пустоту в голове», резкую сухость во рту, «внутри все горело», руки дрожали, не могла рассчитать свои движения, протягивала руку, чтобы взять спички, стакан, но они отодвигались. При попытке встать падала. Испытывала резкую жажду, но пить не могла. О коротком периоде времени, последовавшем затем, помнит смутно. Потом заметила, что в комнате стало светло как днем и появились двое незнакомых мужчин, которые расхаживали по комнате, из масленки и какого-то мешочка поливали подушку и все предметы в комнате желтой жидкостью, осыпали их желтым порошком. Эти мужчины переговаривались между собой, а один из них, погрозив ей кулаком, сказал «если скажешь кому-нибудь, мы тебя убьем». Была твердо убеждена, что это грабители. На соседней кровати увидела двух девушек, у одной из которых были рога «как у молодого оленя». Девушки смотрели на нее и одна из них выругала больную за то, что та на них не смотрит. Ручные часы, висевшие на стене у кровати, завертелись, превратились сначала в шар, а затем в паука. Из коробочки на столе вылетали жуки. Боялась, что эти жуки отравлены, и отравят ее сына, спавшего с ней рядом. Спинка кровати и печка были усеяны клопами. Несмотря на сильную сонливость не могла уснуть. Наутро по-прежнему испытывала страх. Боялась говорить с соседками, так как видела, что один из мужчин, одетый в розовую клетчатую рубаху, спрятался за печкой и грозил ей оттуда пальцем. Над печкой видела жука, под столом — кошку, державшую не то крысу, не то поросенка (впоследствии оказалось, что под столом лежала сумка и старая газета). У сына в ушах видела клопов и вытаскивала их. Во второй половине дня почувствовала себя несколько лучше, галлюцинации исчезли, но жаловалась на головную боль, общую слабость, резь в глазах, плохо видела, была рвота. Язык был сухой, с трудом ворочался, с трудом подбирала слава. При неврологическом обследовании — зрачки широкие, реакции их на свет и аккомодацию отсутствуют. Сухожильные и периостальные рефлексы с верхних и нижних конечностей повышены, легкий тремор пальцев вытянутых рук. Соматически без особенностей. Тахикардии нет. Ночь с 11.I на 12.I спала беспокойно «бредила во сие». Последующие два дня, больная обнаруживала достаточную критику к перенесенному, была полностью ориентирована, доступна, мидриаз, вялые реакции на свет и аккомодацию сохранялись до 13.I — (3-ое суток). Интересно отметить, что 12.I после того, как больная выпила стакан чаю обычной крепости, у нее посинели руки, появилось чувство окоченения в ногах. Эти явления прошли через 1—2 часа. Помрачение сознания может быть более глубоким, сопровождаясь бессмысленным двигательным возбуждением и последующей полной амнезией. В таких случаях, как например, в приводимом ниже наблюдении, клиническая картина ближе к сумеречному состоянию сознания. Больная Е-ва В. 34-х лет, находилась в Читинской областной психоневрологической больнице с 10.I по 13.I.60 г. В детстве развивалась нормально. Окончила 5 классов. Работала продавцом, последнее время посудницей. Была замужем, с мужем разошлась. Имеет двух детей 10 и 12-ти лет. В детстве болела корью. Взрослой кроме гриппа ничем не болела. Алкоголем не злоупотребляет. 10.I.1960 г„ будучи в гостях у соседки вылила около 100 мл. чефира (около 1 г кофеина и 0,2 г кодеина). Минут через тридцать почувствовала слабость, небольшое головокружение, тремор рук и ног, резь в глазах, сухость во рту, сильную жажду. Кожа лица в рук стала красной. С трудом встала и пошла домой. Что произошло с ней дальше не знает. По словам матери больная несколько раз прошла мимо крыльца своего дома и в комнату ее ввел сосед. В комнате взяла с плиты чайник, стала поливать кипятком стол, стулья, ставила на стол пустые тарелки, затем стала ползать по полу, как будто что-то искала, что-то стряхивала с себя, окружающих не узнавала, на вопросы не отвечала или отвечала невпопад. На лице и руках появились темные пятна. Походка была шаткой, несколько раз падала. Машиной скорой помощи доставлена в больницу. На приеме была растеряна, на вопросы врача не отвечала, не выполняла инструкций, то жмурилась, то таращила глаза, озиралась по сторонам, прислушивалась, с кем-то переговаривалась. Опустившись на колени, стала что-то ловить в воздухе, от чего-то отмахивалась, повторяя: «отстаньте, не лезьте ко мне». Внезапно вскочив, набросилась на врача скорой помощи со словами «ты их задушила, я тебя задушу». Кожа гиперемирована, язык сухой, обложен коричневым налетом. Пульс 90 в 1 мин, ритмичный, артериальное давление 120/70, температура 36,8. Зрачки широкие, на свет не реагируют. После промывания желудка, очистительной клизмы, внутривенного введения 20 мл 30% раствора гипосульфита и 20,0 40%-го раствора глюкозы, больная уснула. На следующее утро была полностью ориентирована, доступна, обнаруживала амнезию на период психоза. Жаловалась на слабость, плохое зрение, сухость во рту и чувство тяжести в голове. При неврологическом обследовании отмечены мидриаз, отсутствие реакции зрачков на свет, аккомодацию и конвергенцию, тремор языка и пальцев вытянутых рук, интенционный тремор при пальце-носовой пробе. Не может читать, — «все буквы сливаются». В соматическом статусе — со стороны внутренних органов изменений нет, пульс 98 в 1 мин. ритмичный, в крови небольшой лейкоцитоз — 12000, формула не изменена. Моча без особенностей. В дальнейшем больная психических нарушений не обнаруживала. Нарушения со стороны зрачков и тремор сгладились на 3-й день после отравления. Выписана 13.I.1960 года психический здоровой. Помимо делириозных и сумеречных состояний мы наблюдали больного, длительно злоупотреблявшего крепким чаем, у которого непродолжительное (3 дня) повышение дозы вызвало кратковременные психические нарушения, не укладывающиеся в рамки определенного синдрома нарушения сознания обычно определяемые в литературе термином «спутанность». Больной Дм-в М. Р., 23-х лет, поступил в Читинскую психоневрологическую больницу 15.Х.60 года. Анамнестические сведения. Наследственность не отягощена. Родился в срок, рос и развивался нормально. В школе учился плохо — интереса к учебе не проявлял, был своенравным, непослушным, в 10-летнем возрасте убегал из дому, бродяжничал. Работать начал с 16 лет, но на работе не уживался. В 17-летнем возрасте был осужден за кражу, около 3-х лет пробыв в заключении, освобожден досрочно. После освобождения поступил на работу, женился, но уже через полтора месяца был осужден — на этот раз за драку. В 20-летнем возрасте (1957 год), будучи в заключении, начал употреблять «чефир», заваривал на прием 25 г сухого чая. После приема «чефира» ощущал бодрость, «жизнеспособность», настроение повышалось, облегчалось и ускорялось течение мыслей, появлялось желание много сделать, забывались неприятности. Пил почти ежедневно. Уже через год заметил, что если не выпьет чай, то появляется головная боль, сонливость, вялость, общая слабость, после 2-3 глотков «чефира» все эти явления исчезали. Потребности в повышении дозы не отмечал. Если выпивал в день более 25 г (в расчете на сухой чай) появлялись бессонница и сердцебиения. Вернулся из заключения 13.Х.60 г. Днем 13.Х выпил стакан «чефира» (25 г сухого чая) и 100 мл красного вина, а вечером еще стакан «чефира». На следующий день снова выпил еще стакан «чефира» и еще «глотка два» вечером. Ночь с 14-го на 15.Х спал плохо, часто просыпался. Днем 15.Х.60 выпил еще стакан (25 г сухого чая). Вечерам не мог уснуть, начали путаться мысли, «язык не поспевал за мыслями». Начал писать письмо, но закончить его не смог: «стали заплетаться мысли». По словам жены больной в этот день вел себя странно — расхаживал бесцельно по комнате, молчал или говорил невпопад. Во время приема сообщил о себе паспортные сведения, знает, что доставлен в психиатрическую больницу. Правильно назвал текущий год и время года, но месяца назвать не смог («Месяц?... сейчас скажу... месяц какой, вы спрашиваете?... знаю, конечно... сейчас...). Часто переспрашивает врача, начав говорить, по несколько раз повторяет начатую фразу, но не доводит ее до конца. Так, на вопрос, что он пил в последние дни, отвечает: «Сейчас скажу... вы спрашиваете, что я пил?... Что вы спросили? (вопрос повторен). — Сейчас скажу... что я пил?... не могу вместе сложить мысли... Спокойнее надо сейчас... что вы мне говорите?... все слышу, но не всегда доходит». Галлюцинаций и бреда выявить не удается. Язык покрыт коричневым налетом, тоны сердца громкие, пульс ритмичный, 92 в 1 мин., а. д. 140/90. Зрачки широкие, реакции на свет, аккомодацию и конвергенцию сохранены. Резкий тремор рук и сомкнутых век. Температура 37,4°. После вливания глюкозы с гипосульфитом и внутримышечной инъекции 50 мг аминазина уснул и спал до утра. На следующий день полностью ориентирован, говорит медленно, с длительными паузами, сам отмечает, что ему тяжело разговаривать. Быстро утомляется. Температура — 36,7°, а. д. 110/80, мидриаз исчез. Легкий тремор пальцев вытянутых рук. В последующие дни спокоен, поведение упорядоченное, критичен к перенесенному, затруднений при беседе не испытывает. Отрицает влечение к «чефиру», настаивает на выписке Выписан 19.Х.60 г. Диагноз: Теизм. Острое отравление кофеином. Психозы, протекающие с картиной нарушения сознания, обычно кратковременны (в 8 наших наблюдениях от нескольких часов до нескольких суток) и заканчиваются выздоровлением. Однако у одной из больных, описанных Вагнером, пожилой женщины, употреблявшей в течение 2 лет большие количества кофе (до 300 г в день — около 30 г чистого кофеина), психоз, характеризовавшийся дезориентировкой в окружающем, двигательным возбуждением, бессвязной речью, эпизодическими галлюцинациями зрения и эйфорией, закончился летально. Наряду с синдромами нарушения сознания отравление кофеином может вызывать галлюциноз, развивающийся на фоне достаточной ориентировки в окружающем. Больной Аг-в В. А. 24 лет, монтер, обследован амбулаторно. Всегда отличался хорошим здоровьем, по характеру спокойный, веселый, общительный, легко уживается с людьми. Алкоголем не злоупотребляет — выпивает в дни зарплаты, не опохмеляется, влечения к алкоголю не испытывает. Устойчив к алкоголю, пьянеет только от больших доз (около 800 мл водки), в состоянии опьянения обычно спокоен. 12.II.1963 года выпил стакан водки и полстакана чефира (около 0,75 г чистого кофеина), чувствовал себя хорошо, пьян не был. Лег спать, но вскоре проснулся от какого-то странного состояния — чувствовал сильную жажду, сухость во рту, было как-то жутко, доносился какой-то шепот, хотя пройдя по вагону (в котором он живет) убедился что все спят; слышал чьи-то шаги по крыше вагона, затем услыхал голос, который отдавал ему приказания, которые он тут же выполнял. Повинуясь голосу, внезапно напал на дежурную по вагону, пытался ее задушить, пошел босой на станцию, разбил там 2 телефонных аппарата, зайдя к знакомому — снова по приказу того же голоса — хотел его зарезать и, взяв нож, начал считать до трех, но его ударили по голове, обезоружили и связали. Зрительные галлюцинации отмечались только в течение нескольких минут: видел за окном двух беседующих мужчин, затем танцующих девушек, но когда подошел ближе к окну, пытаясь их разглядеть, — все исчезло. Голос слышал несколько часов. Во время обследования признаков психического заболевания не обнаруживает, хорошо помнит о происшедшем, рассказывает о своем поведении последовательно, с мельчайшими подробностями (правильность рассказа подтверждается и показаниями свидетелей). К пережитому относится критически, но отмечает, что в то время им руководила какая-то сила, — «руки сами все делали» и если бы ему не помешали, он без колебаний совершил бы убийство. Соматически и неврологически без особенностей. Диагноз: Острый галлюциноз после отравления кофеином. Затяжные психозы с галлюцинациями зрения и слуха описаны при длительном злоупотреблении чаем В. П. Поляковым и Уорком. При этом у больного, описанного Поляковым и продолжавшего принимать чай в течение нескольких месяцев после появления галлюцинаций, психоз продолжался более 7 недель после помещения в больницу и прекращения приема чая. Аффективные психозы у больных, злоупотребляющих кофеином, наблюдаются редко. Однократный прием кофеина наряду с повышением настроения и улучшением самочувствия может иногда вести к кратковременному состоянию подавленности или дисфории, однако нам не удалось найти описания затяжных депрессивных состояний, хотя «меланхолический характер» и ипохондричность упоминаются некоторыми авторами при перечислении симптомов, вызываемых хроническим отравлением кофеином. Состояния, напоминающие гипоманиакальные, могут развиваться у больных, длительно злоупотребляющих кофеином, как показывает следующее наше наблюдение. Больной М-в Н. И. 20 лет, находился в областной психоневрологической больнице с 2.VIII.62 года по 25.V.63. С детства отличатся неуживчивым характером, в школе постоянно нарушал дисциплину и был исключен из школы, не окончив первого класса. Работать начал с 17 лет, несколько раз менял место работы. С 18 лет начал употреблять алкоголь, пил один-два раза в месяц, но по несколько дней подряд, выпивал иногда до 1 литра водки за день. Весной 1962 года, работал в геологоразведочной партии рабочим, в течение почти 3-х месяцев ежедневно пил крепкий чай расходуя в день около 25 г сухого чая. В это же время принимал кодеин, который доставал в аптеке партии, принимал 6—12 таблеток в день. Употреблял и алкоголь, но нерегулярно, т. к. его привозили редко. Около середины мая появилось желание браниться, ударить кого-нибудь, в то же время казалось, что окружающие хотят причинить ему зло, пугался каждого шороха. Уехал из отряда и так как у него не было паспорта решил разбить стекло в магазине «чтобы получить 15 суток и паспорт». Разбив стекло, заявил дружинникам: «Арестуйте меня, я свое дело сделал». Около месяца пробыл в заключении, где был груб, угрожал совершить по освобождении более тяжелое правонарушение, предлагая в то же время усовершенствования в деле организации тюрем и лагерей. В связи с этим направлен на экспертизу. В больнице отмечалась выраженная эмоциональная лабильность на фоне эйфоричного, приподнятого настроения. Легко озлобляется, кричит, бранится, вступает в драку с больными, угрожает персоналу, реже — плачет, но быстро вновь становится эйфоричным или озлобленным. Чрезвычайно многоречив, говорит без умолку, доказывает, что во всем виноваты окружающие, которые не позаботились об его образовании и воспитании. Выдвигает различные планы и идеи, отчасти заимствуя их из газет или у других больных. Заявляет, что у него родственники занимают весьма ответственные посты и накажут тех, кто его задержал, собирается начать учебу в школе, требует немедленной выписки. Хорошо ориентирован, знает всех больных в отделении, высмеивает неправильности их поведения, знает всех врачей и персонал по имени, пишет массу заявлений и жалоб. В таком состоянии оставался около двух месяцев. Затем довольно быстро — в течение нескольких дней — недели состояние его изменилось — стал спокойным, охотно помогал персоналу, соблюдал правила режима, просил извинить грубость и угрозы, которые он допускал в первое время пребывания в больнице. Однако иногда появлялось непреодолимое желание бежать из больницы, разбить окно. В этих случаях сам просил поместить его в наблюдательную палату. Хотя больной обнаруживал и прежде психопатические черты характера, однако появление немотивированных страхов, а затем гипоманиакального состояния, после выхода из которого больной обнаруживал достаточную критику к перенесенному делают более вероятней связь его заболевания с злоупотреблением чаем, кодеином и алкоголем. На преобладающую роль кофеина указывает сходство изменений поведения больного с поведением описанных выше больных, злоупотреблявших только чаем, редкость маниакальных состояний при алкоголизме и злоупотреблении кодеином. Это наблюдение весьма гуодно с наблюдением М. Д. Шпацермана. По-видимому, на характер психических изменений, вызываемых кофеином, могут оказывать влияние возраст больных и связанные с возрастом или склерозом изменения психики. В этих случаях клиническая картина заболевания приобретает значительное сходство с артериосклеротическими или старческими нарушениями психики, так что не всегда бывает легко решить идет ли речь об отравлении кофеином или об усилении под его влиянием симптомов основного заболевания. В качестве иллюстрации приводим выписки из историй болезни 2-х таких больных, находившихся под нашим наблюдением. Больная А-ва К. Д. 61 года, находилась в Читинской психоневрологической больнице с 12.II по 2.III.1962 года. В прошлом — колхозница, последние 10 лет домашняя хозяйка, малограмотная. Из перенесенных заболеваний отмечает только корь в детстве и гоноррею вскоре после замужества. Муж умер в 1950 году, смерть его тяжело переживала, хотя при его жизни они часто ссорились, т. к. муж пьянствовал, изменял ей, нередко не ночевал дома. Имеет двух взрослых детей, живет с дочерью, занимается хозяйством. По характеру была спокойной, общительной, трудолюбивой. Алкоголем никогда не злоупотребляла. 2—3 года назад пристрастилась к крепкому чаю, расходовала 25-граммовую пачку чая за 2 дня, последнее время — 2 таких же пачки за 3 дня. После чая чувствовала себя бодрее, была более живой, подвижной, деятельной. Зимой 1961/62 г. после приема чая испытывала сильные сердцебиения, пыталась отказаться от него и 3 дня не пила, все эти дни была вялой, сонливой, жаловалась на общую слабость, разбитость, ничего не хотелось делать, ухудшилось настроение, ощущала потребность выпить очередную порцию чая. На 4-й день снова начала пить и состояние улучшилось. Последние годы стала раздражительной, постоянно ссорилась с невесткой, ухудшилась память: забывала, куда положила вещи, подолгу их искала, после переезда на новую квартиру долго не могла запомнить свою квартиру и подъезд, не находила дороги домой. Не удается установить, развились ли эти изменения до или после начала злоупотребления чаем. Последние недели перед поступлением в больницу состояние ухудшилось: стала еще более забывчивой, жаловалась на слабость, в то же время была эйфоричной, многоречивой, не могла сосредоточиться на теме разговора. При поступлении в больницу настроение повышено, многословна, грубо ориентирована в месте и времени, дает путаные, сбивчивые сведения, жалуется на слабость, забывчивость, мелькание «мушек» перед глазами. Со следующего дня стала спокойной, вялой, большую часть времени проводила в постели, почти не общалась с другими больными, на вопросы отвечала неохотно, односложно, не могла сообщить анамнестических сведений, не помнила ряда дат своей жизни. По прошествии 5 дней стала снова активной, живой, общительной, познакомилась с больными, охотно беседовала с врачом, была несколько эйфоричной. Одновременно сгладились и нарушения памяти: на те же вопросы, касающиеся дат и событий, на которые прежде не могла ответить, давала верные ответы, хотя отмечалось незначительное снижение памяти на недавнее прошлое. Запас знаний достаточен, галлюцинаций и бреда нет. Сои и аппетит не нарушены. При соматическом обследовании отмечены пониженное питание, бледность кожи, в легких — явления эмфиземы, границы сердца не изменены, тоны громкие, акцент II тона на легочной артерии. Пульс 72—76 в 1 мин. АД 120/70—125/85. Органы брюшной полости без особенностей. Глазное дно — N. Заключение рентгенолога (Ro-скопия грудной клетки): атеросклероз аорты, кардиосклероз, эмфизема легких. Анализы мочи, крови и спинномозговой жидкости нормальны, Rw в крови и ликворе отрицательна, неврологический статус — без признаков органического поражения ЦНС. К концу пребывания в больнице стала менее эйфоричной, в остальном состояние не изменилось. Выписана с диагнозом: Теизм. Возраст больной, наличие склеротических изменений в сердце и аорте, жалобы на мелькание мушек перед глазами, изменения характера и снижение памяти давали основание думать об атеросклерозе сосудов головного мозга с изменениями психики. Однако длительное злоупотребление чаем с влечением к нему, появление после помещения в больницу (и прекращения приема чая) вялости, сонливости, апатии, сходных с состоянием уже наблюдавшимся у больной после того, как она прекратила прием чая, исчезновение этих изменений и значительное улучшение памяти уже через 5 дней после стационирования, отсутствие неврологической симптоматики и изменений на глазном дне, дают основание считать, что основной причиной, вызвавшей психические нарушения было злоупотребление кофеином, развившееся на фоне начального артериосклероза мозговых сосудов. У 2-й больной, 72-летней женщины с характерными старческими изменениями психики (стала скупой, прятала свои вещи от родных, не могла их найти и говорила, что ее обкрадывают), злоупотреблявшей кофеином и в последний год значительно увеличившей дозу — до 50 г сухого чая в день — в этот же период усилились жалобы на головную боль, слабость, стала более раздражительной, капризной, за 2 месяца до поступления появились приступообразные судорожные подергивания конечностей без потери сознания, а за несколько недель — бессонница, шум в голове, внутреннее беспокойство, чувство беспричинной тоски, резко усилилась раздражительность: уходила из дому, иногда снимала с себя одежду, пинала ее ногами. В больнице первые дни была тревожной, назойливой, жаловалась на тоскливое настроение, слабость, головные боли и шум в голове, онемение щек, не могла назвать текущего года, месяца и числа, плохо спала. Уже через несколько дней исчезли чувство тоски и внутреннего беспокойства, а через неделю — наладился сон, исчезли головные боли и шум в ушах. Больная стала активной, подвижной, несколько эйфоричной, была полностью ориентирована, охотно беседовала, обнаруживая хорошую память и достаточный запас знаний. Заключение терапевта: эмфизема легких, аортокардиосклероз, в неврологическом статусе — вяловатая реакция зрачков на свет, повышение коленных рефлексов, тремор пальцев вытянутых рук (уменьшившийся к концу пребывания в больнице). На ЭЭГ при раздражении прерывистым светом 12—15 в 1 сек возникали гиперсинхронные высокоамплитудные колебания (повышенная возбудимость мозга). Хотя все изменения психики, наблюдавшиеся у больной, не могут быть объяснены злоупотреблением кофеином, ухудшение ее состояния, совпавшее с периодом значительного увеличения доз кофеина и быстрое улучшение после отнятия чая, некоторые особенности симптоматики — в частности, появление судорожных подергиваний мышц — свидетельствуют в пользу предположения, что злоупотребление кофеином ухудшило состояние больной. Мы не нашли в литературе указаний на развитие у лиц, злоупотребляющих кофеином, психозов с бредовыми идеями преследования, отношения и воздействия, преимущественно слуховыми галлюцинациями, своеобразными нарушениями мышления при сохранной ориентировке в окружающем, которые многократно описывались при злоупотреблении другими стимуляторами ЦНС — амфетаминами и прелюдином и вызывают значительные диагностические трудности вследствие сходства их с шизофренией. Единственный больной с подобной психопатологической симптоматикой и хроническим течением психоза, наблюдавшийся нами, хотя и злоупотреблял кофеином, но причинно-следственная связь между злоупотреблением кофеином и психозом не может быть доказана. Представляется не менее вероятным предположение, что в этом случае речь идет о шизофрении, возможно, спровоцированной злоупотреблением кофеином. Больной, К-н В. П. 1932 год рождения, находился в Читинской психоневрологической больнице с 5.I по 7.IV.1960 года и повторно дважды в 1961 и последний раз с 1.XI.61 по 25.IV.63 года. В раннем детстве болел рахитом, до 6 лет не ходил, плохо разговаривал, по словам больного до 9 лет страдал какими-то судорожными припадками, которые прекратились без лечения и в дальнейшем не возобновлялись. По словам старшей сестры больного припадки с потерей сознания, судорогами, непроизвольным мочеиспусканием прекратились в 41/2 года. Учился хорошо, окончил 4 класса, рано начал работать, получил специальность сапожника. Отличался веселым, общительным характером, «был плясуном», имел много приятелей. С 18 лет начал употреблять алкоголь — первое время выпивал 1—2 раза в месяц, затем стал пить чаще, нередко участвовал в драках, засыпал пьяным на улице. С 1953 по 1956 год служил в армии. По-видимому, в это время начал злоупотреблять чаем. Сразу же после демобилизации родственники обратили внимание на необычное поведение больного. Он стал грубым, раздражительным, часто скандалил, угрожал убийством сестре, воспитавшей его и заменившей ему мать. Устроился на работу штукатуром, но от работы уклонялся, часто забирался в укромный угол и засылал. По ночам же спал плохо, чего-то боялся, ложась в постель, клал около себя ножи, палки. Ночами часто переговаривался с какими-то «ребятами», приглашал их заходить, обещая сыграть на гитаре, иногда подходил к двери, замахивался палкой, хотя дверь была закрыта. Неоднократно говорил, что не хочет жить, просил сестру дать ему отраву, пытался пить чернила, носил в кармане толченое стекло, говорил, что засыплет себе глаза, но серьезных суицидальных попыток не было. В этот период алкоголь почти не употреблял, но ежедневно пил крепкий чай, заваривая по целой пачке чая (25 г) на полстакана воды и расходуя несколько пачек в день (точное количество установить не удается), — «без чая жить не мог». В апреле 1958 года за избиение сестры был осужден на 1 год тюремного заключения. В первый же день после освобождения пытался совершить кражу, спасаясь от преследования выпрыгнул из окна и получил перелом голени. Был осужден к условной мере наказания. Лечился дома, алкоголь не употреблял, но продолжал пить в больших количествах крепкий чай, воруя его у родных. Если чая не было, жаловался на головную боль, общее недомогание, слабость. Был неряшлив, мылся очень редко, мало ел. По ночам спал плохо, говорил, что его зовут, приказывают идти в лес и т. п. Отвечал «голосом». По ночам всегда запирал двери и окна. Нигде не работал, жил на иждивении родных. Последнее время начал собирать вырезки из газет, утверждая, что в них пишут о нем, сам начал писать сочинения — по словам брата «никому не понятную чепуху». В больнице был полностью ориентирован, жаловался на то, что стал хуже соображать, несколько подозрителен, напряжен, о своих переживаниях говорит неохотно, иногда упоминает о том, что его хотят пытать, что «в голове бывает шепот». Карманы набиты обрывками газет, не объясняет зачем они ему нужны. Сказал, что автор одной из статей лежит в больнице, делает ему знаки огоньками, которые никому не видны, но вспыхивают в глазах и в голове. Считает себя здоровым, груб с врачом и персоналом, требует выписки. Через 3 недели постепенно стал вести себя упорядочение, менее груб, но по-прежнему собирает вырезки из газет, заявляет, что он летал на Луну и беседовал с ее обитателями, что у него высасывали кровь и вливали другую и т. п. Сведений о себе не сообщает, отрицает, что был в тюрьме, хотя в разговоре часто пользуется тюремным жаргоном, демонстрирует врачу некоторые воровские приемы, обнаруживая хорошее знакомство с предметом. В течение следующего месяца нарушения мышления исчезли, вел себя правильно, охотно беседовал с врачом, был несколько эйфоричен, развязен, фамильярен, склонен к шуткам. Свое поведение в больнице не объяснял, упорно отрицал злоупотребление алкоголем и чаем, скрывал ряд фактов (обычно компрометирующего характера) из своей биографии. В неврологическом статусе при поступлении отмечены тремор пальцев вытянутых рук, вялая содружественная реакция зрачков на свет, недостаточность конвергенции за счет правого глазного яблока, отсутствие брюшных и оживление сухожильных и периостальных рефлексов, легкое пошатывание в позе Ромберга. Тахикардия до 108—110 в 1 минуту. Через 2 недели обнаружена только недостаточность конвергенции и сухожильная гиперрефлексия, остальные изменения и тахикардия исчезли. После выписки в течение 7—8 месяцев вел себя правильно, работал штукатуром, помогал дома по хозяйству, играл с племянницей. В это время продолжал употреблять крепкий чай, хотя реже, чем до стационирования. После этого еще трижды стационировался в психиатрическую больницу, заболевание каждый раз начиналось со страхов, галлюцинаций слуха — слышал как под окнами кто-то ходит, с кем-то переговаривался, командовал. После второго и третьего поступления состояние улучшилось быстро — и больной выписывался через 1—2 месяца. Последний раз поступил 1.XI.61 года на стационарную экспертизу в связи с постоянными скандалами. В больнице галлюцинации быстро исчезли, больной несколько эйфоричен, развязен, груб, в отделении ничем не занят, собирает, как и прежде, обрывки газет, на книгах делает непонятные значки, говорит о каком-то управлении, о «беленьких микробах, которые управляют нами сверху», о хозяйке, которой он подчиняется. Говорит об этом охотно многословно, но смысла его высказываний уловить не удается, речь разорвана, часто паралогична. Инсулиншоковая терапия и длительный курс аминазинотерапии не оказали значительного влияния на поведение больного. Лишь с середины марта 1963 г. состояние больного начало улучшаться. Он стал значительно живее, энергичнее, по собственной инициативе начал участвовать в уборке отделения, а затем и работать на наружных работах, активно добивался выписки, о которой прежде не заговаривал. Перестал делать надписи на книгах, в беседе на житейские темы давал совершенно адэкватные ответы, выражал намерение найти себе подходящую работу, обзавестись семьей и т. п. Однако, когда его спрашивали об этом, охотно и малопонятно рассуждал об управлении, микробах, людях из другого мира и т. п. Сам на эти темы никогда не заговаривал. В таком состоянии выписан 25.IV.63. Хроническое течение заболевания, появления считающихся характерными для шизофрении расстройств мышления — паралогичность, разорванность, длительно сохранявшиеся вялость и бездеятельность больного не позволяют исключить диагноз шизофрении. Вместе с тем повторные обострения при злоупотреблении чаем, начало со страхов и ярких слуховых галлюцинаций и быстрое их исчезновение после каждого стационирования, почти постоянная эйфория, развязность, склонность к шуткам делают весьма вероятным, с нашей точки зрения, диагноз токсикомании (теизма) с затяжным интоксикационным психозом. Этот больной весьма напоминает неоднократно описывавшихся в литературе больных с психозами при злоупотреблении фенамином (см. главу VI), правда, и в отношении этих больных высказывалось мнение, что это больные шизофренией, которая спровоцирована или развилась на фоне злоупотребления стимуляторами. Мы довольно подробно описали этого больного, чтобы подчеркнуть те трудности, которые могут возникнуть при отграничении шизофрении от интоксикационных психозов. Такой же вопрос возникает и в отношении больных алкоголизмом, у части которых вслед за типичным алкогольным психозом развивается картина, неотличимая от шизофрении. Ответ на вопрос, как следует рассматривать таких больных — как страдающих интоксикационным психозом с шизофреноподобной симптоматикой и хроническим течением, либо как шизофрению, спровоцированную злоупотреблением наркотиками, зависит в большей степени от точки зрения того или иного исследователя, а бесспорные доказательства каждой из этих точек зрения отсутствуют. Таким образом, кофеин может вести как к развитию токсикомании, так и к разнообразным психозам. Частота отдельных форм психозов и токсикомании не может быть оценена ввиду малого количества наблюдений. Следует иметь в виду, что если больных специально не расспрашивают о злоупотреблении кофеином, причина психических нарушений легко может быть просмотрена, так как картина психозов и соматические изменения не специфичны. То обстоятельство, что мы за последние 3 года наблюдали 16 больных, у которых причиной психических нарушений был кофеин (не считая больных злоупотреблявших и чаем и алкоголем) свидетельствует о том, что такие нарушения не являются исключительной редкостью. Механизм физиологического действия кофеина достаточно полно изучен И. П. Павловым и его школой, показавшими, что кофеин усиливает процесс возбуждения в коре головного мозга. Что касается механизма привыкания к кофеину, хронического отравления им и психозов, то они и до настоящего времени остаются неизученными. Предположительно можно связать психические нарушения, вызываемые кофеином, с истощением клеток коры головного мозга и развитием гипнотических фаз. Лечение кофеиномании и кофеиновых психозов сводится к отнятию кофеина, назначению общеукрепляющего лечения и (при кофеиномании) психотерапии. При психических заболеваниях лечение кофеином не применяется, за исключением амитал-кофеинового растормаживания, имеющего преимущественно диагностическую ценность. Жюно и Мартен рекомендовали применение больших доз кофеина, — 0,2—0,4 г в день — при эпилепсии как для усиления действия противосудорожных средств, так и для борьбы с характерологическими нарушениями (парадоксальное действие кофеина на больных эпилепсией). Наш опыт применения больших доз кофеина в сочетании с противосудорожными больным эпилепсией не дал положительного эффекта, поэтому мы склонны считать применение этой методики неоправданным. ЛИТЕРАТУРА1. Барышников И. — Б. М. Э. 2-е изд. т. 14, стр. 159. 2. Поляков В. П. — невропат. и психиатр., 1951, т. 20, стр. 77. 3. Селескериди И. — Б. М. Э. 2-ое изд. т. 14, стр. 157. 4. Столяров Г. В. и Володарская Л. И. — Ж. невропат. и психиатр., 1962, т. 62, стр. 417. 5. Стрелюхин А. К. — Сб. тр. Душанбинск. мед. ин-та, 1950, т. 5, стр. 321. 6. Стрельчук И. В. — Клиника и лечение наркоманий, М. 1956. 7. Ehrhardt R. — Acta med. Scand., 1929, v. 71, p. 94. 8. Eichler E. — Arch. exper. Pathol. Pharmak., 1938, Bd. 19, S. 123. 9. Eiсhler О. — Kaffee und Caffein — Berlin, 1938, S. 160. 10. Hansen R. — В кн. Moller K. — Rauschgifte und Genussmittel, Basel, 1951, гл. 2. 11. Junod J. P., Martin F. — Psychiat. Neurolog., 1960, v. 139, p. 205. 12. Lewin L. — Phantastica. Berlin, 1924. 13. Meggendorfer F. — Hdbuch der Geisteskrankheiten von O. Витке, 1928, Bd. 7, S. 358. 14 Stepp W. — Arch. exper. Pathol. Pharmakol., 1938, Bd. 19, S. 156. 15 Wagner W. — Nervenarzt, 1939, Bd. 12, S. 296. 15. Warburg E. — В кн. Moller K. О. — Rauschgifte und Genussmittel, Basel, 1951, S. 94. 17. Work — цит. по Полякову. Глава 8 ОСЛОЖНЕНИЯ СО СТОРОНЫ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ ПРИ ПРИМЕНЕНИИ ПЕНИЦИЛЛИНА Антибиотики, в частности пенициллин, чрезвычайно редко вызывают нервно-психические нарушения. Однако в современной медицине антибиотики применяются очень широко, их получают ежегодно миллионы больных, с их действием хорошо знакомо население, нередко прибегающее к антибиотикам и без указаний врача. Поэтому врач должен быть хорошо знаком с осложнениями, вызываемыми антибиотиками, тем более, что эти осложнения могут быть весьма серьезными и закончиться смертью больного. Среди антибиотиков первое место по частоте осложнений занимает пенициллин (если не считать циклосерина, применение которого однако весьма ограничено), так по подсчетам Уэлша (1958 г.) на долю пенициллина приходится около 84% всех осложнений, вызываемых антибиотиками. Схематически осложнения со стороны ЦНС, возникающие во время пенициллинотерапии, можно разделить на 3 группы: 1) судорожные припадки, 2) изменения психики, возникающие непосредственно после введения пенициллина и 3) аллергические психозы. Судорожные припадки описаны рядом авторов. Они чаще возникают при эндолюмбальном или внутрижелудочковом введении пенициллина, либо при непосредственном нанесении его на поверхность головного мозга, то есть в тех случаях, когда пенициллин непосредственно соприкасается с мозгом. В случаях, описанных Паничевым, когда судорожные припадки развивались после обработки пенициллином ранений покровов черепа, также имело место проникновение пенициллина в субарахноидальное пространство через дефекты в твердой мозговой оболочке. Латентный период (после введения пенициллина) различен — от нескольких минут до нескольких часов. Появлению судорожных припадков может предшествовать период предвестников: головные боли, общее недомогание, тошноты, рвоты, потливость, бледность или цианоз лица, двигательное беспокойство, иногда — икота, слюнотечение, падение артериального давления и пульса. Период предвестников продолжается до полутора часов и сменяется генерализованными припадками, которым иногда предшествуют клонические сокращения отдельных мышц лица или конечностей. Сами припадки не отличаются по картине от эпилептических. Наблюдаются как малые припадки, так и генерализованные судорожные припадки с тоническими и клоническими судорогами, прикусом языка, цианозом лица, непроизвольным мочеиспусканием и дефекацией. Наряду с единичными припадками описаны серии припадков и эпилептический статус, сравнительно нередко заканчивающийся смертью. Иногда смерть наступает и после одного судорожного припадка. После припадков может наблюдаться состояния оглушения, беспорядочное психомоторное возбуждение. После купирования припадков иногда остаются стойкие остаточные очаговые симптомы поражения ЦНС, в частности, гемиплегии или гемипарезы. Аналогичные состояния (судорожные припадки, эпилептический статус) развиваются — хотя и более редко — и при внутривенном или внутримышечном введении пенициллина. На секции обнаруживают отек головного мозга, мелкие кровоизлияния, ишемические очажки некроза, отек и полнокровие в легких, печени и почках, энтероколит. Мы наблюдали одну больную, страдавшую в течение ряда лет спинной сухоткой. В связи с тем, что последние годы у нее начало нарастать слабоумие, больная была направлена в психоневрологическую больницу, где ей был начат курс пенициллинотерапии (600 тыс. ед. пенициллина в сутки). Через несколько дней у этой больной, никогда прежде не страдавшей судорожными припадками, развился эпилептический статус, который не удалось купировать и больная через двое суток погибла. Следует отметить, что предположение о связи судорожных припадков с лечением не возникло сразу, и больная продолжала уже после появления припадков получать пенициллин вместе с противосудорожными средствами. На секции в головном мозгу обнаружены только явления отека мозга (детальное патогистологическое исследование не проводилось). Хотя у этой больной трудно исключить роль основного заболевания — сифилиса — который нередко ведет к судорожным припадкам, однако появление припадков впервые в жизни после начала пенициллинотерапии, отсутствие в головном мозгу характерных для сифилиса патологоанатомических изменений делает весьма вероятным предположение, что причиной припадков явилось само лечение. Причиной судорожных припадков при эндолюмбальном введении пенициллина является непосредственное токсическое действие пенициллина на головной мозг. В экспериментах на различных животных было показано, что местное наложение пенициллина на кору головного мозга вызывает судорожным припадки. Играет роль доза препарата и индивидуальная чувствительность к нему. Роль концентрации пенициллина, его чистоты, изотоничности и pH раствора, в котором вводят пенициллин, не доказана. Припадки чаще возникают после нескольких инъекций, что заставляет предполагать участие аллергических механизмов в их развитии. Однако А. Ф. Паничев отмечает, что воспалительный процесс в головном мозгу снижает чувствительность мозга к пенициллину, а измененный ликвор связывает пенициллин. Поэтому одна и та же доза пенициллина сначала может только улучшать состояние больных, а по мере уменьшения воспаления и санации ликвора — являющихся как бы защитным барьером по отношению к токсическому действию пенициллина — вести к развитию судорожных припадков. При внутримышечном и особенно внутривенном введении пенициллина можно предположить его непосредственное воздействие на головной мозг (при высоких концентрациях в крови пенициллин проникает через гемато-энцефалический барьер), но у части больных играют роль и аллергические механизмы, о чем свидетельствует появление перед припадком крапивницы и др. аллергических симптомов, а также развитие припадков на фоне анафилактического шока. Лечение судорожных припадков заключается в введении противосудорожных средств (барбитураты, хлоралгидрат), аналептиков, сердечных, вдыхании кислорода или применении эфирно-кислородного наркоза в течение 3—6 час. Рекомендуются повторные извлечения спинномозговой жидкости, т. к. эта процедура не только оказывает противосудорожное действие, но и ведет к удалению части пенициллина. При внутримышечном введении прокаин (новокаин)-пенициллина описаны острые психотические состояния. Они возникают через несколько секунд или десятков секунд, не позже, чем через 2 минуты после инъекции обычно больших доз (500—600 тыс. ед. и более) прокаин-пенициллина. Чаще всего появляется ощущение неминуемой смерти, сопровождающееся страхом и тревогой, иногда чувство страха, тревоги, внутреннего беспокойства носит беспредметный характер. Нередко наблюдаются дезориентировка в окружающем, разнообразные парестезии (чаще чувство покалывания в лице и конечностях), нарушения восприятия. Больные видят цветные пятна, иногда — какие то фигуры, чудовищ, лошадей, бегущих по потолку, слышат шум, звон, гудки, бой барабанов; обычные звуки становятся очень громкими. Вербальные слуховые галлюцинации отсутствуют, если больные и говорят о голосах, то это скорее шум, напоминающий звуки человеческой речи. Больные испытывают неприятный вкус во рту, ощущают чьи-то прикосновения, неприятный запах или запах лекарств. Отмечаются также расстройства схемы тела (руки отделяются от тела, язык утолщается, распухает), изредка — головные боли, головокружение, чувство жара, проходящая слепота, дисфагия, афазия. Внешне поведение больных при этом может не изменяться и они по миновании этих явлений рассказывают о своих переживаниях врача, но может развиваться и состояние двигательного возбуждения, которое иногда представляет значительную опасность. Так, один из больных, наблюдавшихся Бьорнбергом и Зельстамом, в таком состоянии пытался выброситься из окна. Соматические изменения незначительны и непостоянны. Могут наблюдаться покраснение или побледнение лица, ускорение пульса, артериальная гипертензия, изредка — мидриаз, смазанная речь, слюнотечение, тремор, подергивания мышц. У большинства больных соматические изменения отсутствуют или ограничиваются умеренной тахикардией, изменением цвета кожных покровов, которые могут быть и результатом переживаемого ими страха. Приведем в качестве примера наблюдение Рандаццо и ди Прима. Мужчина 37 лет лечился от сифилиса прокаин-пенициллином, получил в течение 8 дней 3 миллиона единиц пенициллина. Через 20—30 секунд после последней инъекции (введено 1,5 миллиона единиц) появилась бледность кожных покровов, жалобы на головокружения, больной держится руками за голову, неясно воспринимает окружающее, затем с криком выбежал из кабинета; через 5 минут успокоился, рассказал, что после инъекции испытывал шум в ушах, руки онемели и отрывались от тела, чувствовал приближение неизбежной смерти. Видел вокруг чудовищ, покрытых шерстью, с когтистыми лапами, слышал голоса, говорившие на непонятном языке. Считал что он окружен больными проказой, поцарапав руки (во время бегства) решил, что и он заразился проказой и, не надеясь на выздоровление, хотел покончить с собой. Хорошо помнит о своих переживаниях, некоторое время сохранялось чувство усталости. Реакция на внутрикожное введение пенициллина отрицательна. Психические нарушения, возникающие после введения прокаин-пенициллина, кратковременны, длятся от нескольких минут до одного часа, по миновании их нередко сохраняется астеническое состояние (чувство слабости, утомляемость, головокружение) в течение нескольких часов — нескольких дней. Однако в отдельных случаях может наблюдаться длительное (до нескольких месяцев) депрессивное состояние. У одной из больных, наблюдавшихся Льюисом, после такой реакции резко развились изменения личности: она стала боязливой, подавленной, утратила прежнюю живость и активность Лишь через год наступило частичное улучшение. Большинство авторов, описывавших подобные реакции, полагают, что причиной их является случайное попадание в кровь прокаин-пенициллина. Правда, некоторые исследователи утверждают, что у наблюдавшихся ими больных попадание в кровь прокаин-пенициллина исключено, но непонятно на чем основывается такое утверждение. Против анафилактического механизма свидетельствует отсутствие явлений периферического коллапса, отрицательная реакция на внутрикожное введение пенициллина; продолжение инъекций, как непосредственно, так и через 1—6 месяцев после описанной реакции, не ведет к ее повторению. Однако механизм токсического действия попавшего в кровь прокаин-пенициллина остается неясным, предполагают, что основную роль может играть пенициллин (в частности тромбоз мелких сосудов головного мозга кристаллами пенициллина), новокаин (прокаин) или сочетание новокаина с пенициллином, однако, фактических данных, подтверждающих ту или иную точку зрения, пока нет. У некоторых больных аналогичные психические нарушения сочетаются с симптомами аллергии. Мы не наблюдали подобных состояний, возможно, потому, что такие больные ввиду кратковременности и обратимости психических нарушений не попадают в поле зрения психиатра. Однако недавно мы имели возможность убедиться, что вливание новокаина и без пенициллина может вызвать состояние, близкое к описываемому у больных, получавших новокаин-пенициллин. Речь идет о больном Ш., 50 лет, поступившем в областную больницу по поводу перелома 7-го—8-го ребра. По этому поводу было произведено введение в область перелома 80 мл 1%-ного раствора новокаина. Через 2—3 минуты после окончания вливания состояние больного внезапно изменилось — он был беспокоен, что-то неразборчиво бормотал, перебирал руками, на вопросы не реагировал, взгляд бессмысленный, изменений пульса и артериального давления не было. В таком состоянии находился около 4-х часов, после чего уснул, а по пробуждении ничего не помнил о происшедшем. По-видимому, сумеречное состояние было вызвано попаданием в кровь новокаина. Разумеется, на основании единичных наблюдений делать общие выводы рискованно, но все же мы считаем вероятным, что и при введении прокаин-пенициллина психические реакции могут быть вызваны новокаином, а не пенициллином. Мы наблюдали больную, у которой во время лечения новокаином развился длительный психоз с последующей ипохондрической фиксацией. Кратковременность психических изменений и отсутствие соматических изменений делает излишним применение лечебных мероприятий, достаточно только тщательное наблюдение за больным, ввиду опасности возбуждения или, если возбуждение не прекращается в первые минуты, — введение седативных средств. Если психические нарушения сочетаются с симптомами аллергии, показано введение адреналина (0,5 мг, затем повторно из расчета 0,1 мг в 1 минуту), антигистаминных средств (димедрол, эфедрин, хлористый кальций), кортизона или гидрокортизона. Более выраженные и длительные психозы при применении пенициллина наблюдаются наиболее редко. Их развитию обычно предшествует появление аллергических симптомов — крапивницы, зуда, отеков, артралгий, опухания суставов, повышения температуры. Психоз обычно характеризуется дезориентировкой в окружающем, галлюцинациями зрения и слуха, двигательным возбуждением, тревогой, страхом, отрывочными идеями преследования, отравления. Психические нарушения продолжаются несколько дней и заканчивается выздоровлением. По миновании психоза может отмечаться частичная амнезия на период заболевания. В пользу причинно-следственной связи между приемом пенициллина и психозом свидетельствуют наличие аллергических симптомов, исчезновение психоза после отмены пенициллина и применения адреналина и антигистаминных препаратов, отсутствие серьезного соматического или инфекционного заболевания, которое могло бы вызвать психические нарушения. Нам удалось найти в мировой литературе лишь 7 подобных случаев, но в 2-х из них (наблюдение Робинсона и сотр.) нельзя исключить роль инфекционного заболевания, по поводу которого проводилась пенициллинотерапия (природа инфекции в обоих случаях не выяснена). Приводим одно из таких наблюдений (случай Когана). Больной 23-х лет, в прошлом трижды лечился пенициллином, который каждый раз вызывал появление крапивницы. Без назначения врача принял по поводу легкого недомогания 500 тысяч единиц пенициллина внутрь (сам больной не знал, что он принимает, знал только что ему дали «лекарство от простуды»). Через 24 часа появился отек стоп, генерализованная уртикарная сыпь, повышение температуры, по назначению врача принимал пирибензамин (комбинация пенициллина с антигистамичным средством). Еще через сутки, — появление бессонницы, тревоги, напряженность, был дезориентирован в окружающем. В таком состоянии доставлен в больницу, где отмечался мидриаз с отсутствием реакции зрачков на свет, больной считал, что он находится на борту корабля, приказал врачу «взять первую вахту, а его разбудить ко второй вахте», заглядывал под столы, стулья, что-то искал. Через несколько часов (после вливания глюконата кальция и адреналина по 0,25 мг через 4 часа) сознание прояснилось, но через 24 часа появился зуд, ангионевротический отек лица и дезориентировка в окружающем. Все эти явления исчезли менее чем через сутки после возобновления лечения адреналином. В дальнейшем — психически здоров. В литературе имеются упоминания также об эйфории, депрессии, дисфориях и даже «шизофреноподобном психозе» при применении пенициллина, но описания этих больных не приводятся. В патогенезе пенициллиновых психозов, судя по немногочисленным наблюдениям, основную роль играет механизм аллергии. Возможна и роль авитаминоза, обусловленного действием пенициллина на бактериальную флору кишечника (около 80% тиамина и никотинамида вырабатывается бактериями кишечника). Профилактика психических нарушений сводится к установлению аллергических заболеваний в анамнезе, в частности аллергических реакций на введение пенициллина, проведению внутрикожной пробы, а для предотвращения осложнений при введении прокаин-пенициллина принятие обычных мер предосторожности, предотвращающих попадание лекарства в кровь. ЛИТЕРАТУРА1. Банщиков В. М., Столяров Г. В. — Сб. тр. I МОЛМИ им. И. М. Сеченова, М. 1964 г. 2. Невзорова Т. А. — Психопатология в клинике внутренних болезней. Медгиз, 1958, гл. 24. 3. Шмарьян А. С. — Ж. невропат. и психиатр., 1957, № 2, стр. 193. 4. Batchelor R., Home G., Rogerson H. — Lancet, 1951, v. 261, p. 195. 5. Вjornberg A., Selstam J. — Acta Dermato-Vener., 1957, v. 37, p. 50. 6. Вjornberg A., Selstam J. — Acta psychiat. neurol. Scand., 1960. v. 35, p. 129. 7. Воhn H., Koch E. — Munch. Med. Wschr., 1956, S. 1589. 8. Cicognani E. — Rass. st. psichiatr., 1958, v. 47, p. 565. 9. Соhen S. — Amer. J. Psychiat., 1955, p. Ill, p. 699. 10. Debre R., Mоzziсоnассi P., Jоb J., Mony A. — Sem. Hop., Paris, 1954, v. 30, p. 4513. 11. Feinberg S., Feinberg A., Mоzan С — J. A. M. A., 1953, v. 152, p. 114. 12. Fleck U. — Fschr. Neurol., 1960, Jg. 28, S. 1. 13. Harpman J. — Brit. Med. J., 1952, p. II, p. 392. 14. Huber — Dtsch. Z. Nevenheilk, 1954, Bd. 171, S. 460. 15. Isserlin-Louria M. — Ann. med. psychol., 1962, v. 120, p. 424. 16. Johnson H., Walker A. — J. A. M. A., 1945, v. 127, p. 217. 17. Kline C, Higsmith L. — Ann. intern. Med., 1948, v. 28, p. 1057. 18. L e w i s G. — Brit. Med. J., 1957, p. I, p. 1153. 19. Mоllaret P., Dupоnt V. — Rev. Neurol., 1959, v. 100, p. 634. 20. Randazzo S. D., Di Prima G. — Minerva dermatol., 1959, v. 34, p. 422. 21. Robinson G., Robinson G., Jr., Hines P., Leowy L, DeMott S. — Dis. Nerv. Syst., 1952, v. 13, p. 370. 22. Russell M. — Lancet, 1954, v. 266, p. 265. 23. Schwob R., Вonduele M., Vernant P. — Bull. mem. Soc Med. Hop. Paris, 1948, v. 64, p. 287. 24. Sоhval A. — J. A. M. A., 1953, v. 152, p. 1430. 25. Thоmsоn W. — Brit. Med. J., 1952, p. II, p. 70. 26. Turiaf S., Marland P., Tabart S., Dureau F. — Sem. Hop Paris, 195, v. 34, p. 277. 27. Walker A., Johnson H., Case Т., Kollros J. — Science, 1946, v. 103, p. 116. Глава 9 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ ИЗОНИАЗИДОМ Изониазид (изоникотинил-гидразид, известен и под рядом других названий: неотебен, римифон) был впервые синтезирован в 1912 году Манером и Мэлли, но в течение ряда лет не привлекал к себе внимания фтизиатров. Только в последние десятилетия он начал широко применяться при лечении туберкулеза. Вслед за широким применением изониазида начали появляться в литературе и сообщения о вызываемых им побочных симптомах, в том числе и о психических нарушениях. К сожалению, во многих работах, написанных не психиатрами, о психических нарушениях имеются лишь краткие упоминания, не дающие ясного представления о картине психоза, его течении и исходе, длительности применения и дозировке изониазида, предшествовавших развитию психических нарушений, личности больных. В силу этого сопоставление всех этих наблюдений весьма затруднительно. Изониазид сравнительно редко вызывает психические нарушения. Частота интоксикационных психозов, вызванных изониазидом по данным различных авторов колеблется в широких пределах: от 2—4% до 0,2—0,6%. О редкости психозов, вызываемых изониазидом, свидетельствует и то обстоятельство, что большинство авторов описывает по 1—2 больных с такого рода осложнениями. Возраст больных также весьма различен. Описаны психические нарушения как у маленьких детей от 3-х лет и выше, так и у лиц молодого, среднего и пожилого возраста. Возрастной состав больных с психозами, вызванными изониазидом, определяется, по-видимому, не столько более высокой чувствительностью к нему тех или иных возрастных групп, сколько зависит от особенностей течения основного заболевания — туберкулеза, являющегося основным показанием к назначению изониазида. Острые отравления изониазидом встречаются редко — обычно вследствие попытки самоубийства. В этих случаях у больных развиваются один или несколько судорожных припадков, сходных с большими судорожными припадками у больных эпилепсией. Припадки могут следовать один за другим с небольшими интервалами — развивается эпилептический статус, который может заканчиваться смертью даже в тех случаях, когда больной вскоре после отравления попадает в больницу, где принимаются все необходимые меры для купирования статуса. Возможен смертельный исход и после 1—2 судорожных припадков. На секции обнаруживают резкий отек и набухание головного мозга и его оболочек, множественные периваскулярные кровоизлияния, микроскопически — гибель ганглиозных клеток. Со стороны внутренних органов отмечается лишь венозное полнокровие. При этом у больных, погибших вследствие острого отравления изониазидом, концентрация его в головном мозгу значительно ниже, чем в печени и почках, хотя клинически преобладают признаки поражения ЦНС (припадки). По-видимому, центральная нервная система повышенно чувствительна к действию изониазида. После выхода из бессознательного состояния, следующего за припадками, больные могут обнаруживать двигательное возбуждение, дезориентировку, зрительные и слуховые галлюцинации, т. е. состояние, сходное с делирием, которое продолжается до нескольких суток и заканчивается выздоровлением. Наблюдающаяся после прояснения сознания депрессия не может рассматриваться как следствие отравления изониазидом, скорее речь идет о продолжении депрессивного состояния, которое привело к попытке совершить самоубийство и тем самым — к отравлению изониазидом. Развитие психоза непосредственно после однократного приема большой дозы изониазида является, по-видимому, исключением. Нам удалось найти в литературе лишь одно описание такого рода. Речь идет о больном, который в прошлом лечился изониазидом, по поводу туберкулеза легких. Спустя некоторое время после выписки из больницы и окончания лечения он по собственной инициативе принял «от простуды» 1500 мг изониазида в течение суток. На следующее утро увидел неожиданно яркие и подвижные фигуры Иисуса Христа и девы Марии, которые обратились к нему и поручили возвестить о приближении страшного суда. О дальнейшем не сохранил никаких воспоминаний. Со слов окружающих известно, что больной объявил семье о случившемся, был возбужден, громко выкрикивал: «Страшный суд». Через сутки — полное выздоровление (наблюдение Лемана-Грубе). Значительно чаще психические нарушения возникают у больных, в течение длительного срока принимающих изониазид. Отметим сразу же, что токсикомании при приеме изониазида не развиваются, поэтому речь идет о больных, которым лечение назначено врачом, чаще всего о больных туберкулезом. Редкими исключениями являются больные, которые сами начинают прием изониазида без консультации с врачом или даже тайком от врача. Развивающиеся во время лечения изониазидом психические нарушения весьма разнообразны как по степени выраженности, так и по клинической симптоматике, нередко в течении психоза можно отметить последовательную смену различных синдромов. У части больных наступают лишь изменения настроения. Чаще настроение больных улучшается, вплоть до легкой эйфории. Подъем настроения у части больных связан с улучшением их общего состояния, но может наблюдаться при отсутствии изменений и даже при ухудшении соматического состояния. Следует однако иметь в виду, что и в этих случаях не всегда можно говорить об эйфоризирующем действии изониазида, подъем настроения может быть обусловлен и психотерапевтическим действием лечения, если больной верит в эффективность назначенного ему лечения. Наряду с эйфорией могут наблюдаться и подавленность, резкие немотивированные смены настроения, чувство тревоги, раздражительность, а также снижение или отсутствие аппетита, бессонница, более яркая окраска окружающих предметов — «небо кажется более голубым, деревья более зелеными», — неприятные соматические ощущения. Эти изменения могут быть выражены незначительно и сглаживаться, несмотря на продолжение лечения. Нередко, однако, изменения настроения, бессонница, анорексия, к которым могут присоединяться рвоты, боли в животе, являются продромальным периодом сменяющих их, иногда очень быстро, более тяжелых изменений — собственно интоксикационных психозов. С наибольшей частотой развиваются различные синдромы нарушения сознания: оглушение, делирий, сумеречные состояния сознания, которые не отличаются от синдромов нарушения сознания при других интоксикациях и инфекциях. В состоянии оглушения больные с трудом понимают смысл задаваемых им вопросов, движения и речь замедлены, неуверенны, они неточно ориентированы в окружающем, забывчивы. На этом фоне могут наблюдаться и отдельные иллюзии, галлюцинации, деперсонализационные феномены: так один больной ощущал, что он находится вне своего тела и со стороны наблюдает самого себя. Развернутая картина делирия характеризуется дезориентировкой в окружающем, многочисленными яркими преимущественно зрительными, но также слуховыми галлюцинациями, в т. ч. аутоскопическими (больной видит самого себя), отрывочными бредовыми идеями, психомоторным возбуждением. Иногда глубина помрачения сознания более значительна и картина психоза приближается к сумеречному состоянию сознания с характерной для него полной амнезией на период психоза. Для иллюстрации приводим краткое описание одного из таких наблюдений. У больного, лечившегося в течение 61/2 месяцев изониазидом по поводу туберкулеза легких и получавшего 100—500 мг препарата в день (всего больной получил до 4 г) внезапно развилась дезориентировка в месте и времени, появились обильные зрительные галлюцинации, — видел своего лечащего врача, притаившегося за шкафом с карабином в руке, множество мужских и женских фигур, животных, ландшафты. Все эти картины были чрезвычайно яркими, непрерывно сменяли одна другую. В таком состоянии был 4 дня, в течение которых продолжал получать изониазид. На 5-й день галлюцинации исчезли, но больной, по-прежнему продолжавший лечение изониазидом, оставался в состоянии оглушения. Через 8 дней после начала психоза изониазид был отменен и уже на следующий день наступило значительное улучшение, а еще через сутки — полное выздоровление. Больной сохранил воспоминание о пережитых им галлюцинациях (случай Лемана-Грубе). Наряду со случаями, в которых картина психоза исчерпывается синдромом расстройства сознания, нередки случаи, где помрачение сознания является лишь эпизодом в течении психоза. При этом возможно 2 варианта: в одном из них психоз начинается с нарушения сознания, которое затем исчезает, уступая место депрессивному, галлюцинаторно-параноидному или параноидному синдрому, в другом — психические нарушения появляются на фоне неизмененного сознания, расстройства которого присоединяются лишь по мере развития психоза. Так, в случае, описанном Визняускас и Брюкнером, у больной 57 лет, в течение 3 месяцев получавшей по 200 мг в день изониазида в сочетании со стрептомицином, начало постепенно развиваться подавленное настроение, больная часто плакала, отказывалась от еды, высказывала идеи преследования (за ней наблюдают, хотят обокрасть). Месяц спустя депрессивный синдром сменился состоянием спутанности, обильными слуховыми и зрительными галлюцинациями. Ухудшение продолжалось и после отмены изониазида и больная была переведена в психиатрическую больницу. (Дальнейшая динамика психопатологической симптоматики не описана). Обратная последовательность имела место у больного, наблюдавшегося Латоном и сотр. и лечившегося изониазидом в течение 8 месяцев по поводу туберкулезного менингита. У этого больного кратковременное состояние возбуждения маниакального характера, но «с элементами спутанности», сменилось онейроидным состоянием с полиморфным бредом, а затем на протяжении 4 месяцев наблюдался параноидный синдром, протекавший на фоне ясного сознания, с бредом, «сходным по своей структуре с шизофреническим». Через 4 месяца наступило спонтанное выздоровление. При катамнестическом обследовании спустя год после начала психоза никаких психических нарушений не выявлено. На втором месте по частоте после синдромов расстройства сознания стоят галлюцинаторно-параноидные синдромы. Больные, относящиеся к этой группе на всем протяжении психотического эпизода не обнаруживают нарушений сознания, вместе с тем необходимо подчеркнуть, что нарушений мышления и эмоциональности, считающихся характерными для шизофрении, эти больные, как правило, также не обнаруживают. Нам удалось обнаружить в доступной нам литературе лишь одно описание, в котором картина психоза, вызванного изониазидом, обнаруживала значительное сходство с картинами, наблюдаемыми у больных шизофренией. Речь идет о больном Макконнела и Четэма, у которого через неделю после назначения 4 мг/кг в день изониазида появились раздражительность, конфликтность, подавленное настроение, а с 18-го дня лечения — отказы от еды, остановки мыслей, амбивалентность, несоответствие эмоций раздражителю, импульсивность, по-видимому имелись и галлюцинации. Однако у этого больного отмечались краснота кожи рук, поносы, причем выраженность соматических нарушений нарастала параллельно ухудшению психического состояния. После отмены изониазида и лечения в течение 4 дней никотиновой кислотой психические нарушения исчезли, заметно уменьшилась краснота рук, начал нормализоваться стул. Таким образом, и в этом случае отграничение от шизофрении не представляло затруднений. В остальных случаях психопатологическая симптоматика исчерпывалась, как мы упоминали выше, галлюцинациями и бредом, либо возникающими остро, либо развивающимися медленно, исподволь. Так, у больного Ундорна и Эрвина после 6 месяцев комбинированного лечения терапевтическими дозами изониазида, стрептомицина и ПАСКа остро развился бред интерпретации окружающего, слуховые галлюцинации («голос с потолка»). Больной выздоровел спустя 2 недели после отмены изониазида. Галлюцинации и бред нередко сопровождаются рядом симптомов, часто наблюдающихся при острых инфекциях и интоксикациях, но почти не встречающихся у больных шизофренией, как например, судорожные подергивания конечностей, повышенная чувствительность к свету и звуку. Воспоминание о периоде психоза нередко неполное в том числе, и у больных, у которых, нарушения сознания не были выявлены во время психотического эпизода. Как видно из приведенного описания, вряд ли есть основания причислять галлюцинаторно-параноидные синдромы, вызванные применением изониазида, к «шизофреноподобным состояниям». Между тем, многие авторы чрезвычайно широко пользуются термином «шизофреноподобное», применяя его в таких случаях, где сходство с шизофренией исчерпывается наличием галлюцинаций и бредовых идей и даже тогда, когда галлюцинаторно-параноидный синдром развивается на фоне измененного сознания, а по миновании его обнаруживается разной степени амнезия, астенические черты или даже снижение личности по органическому типу. Так, больной, описанный Киршем, перенес длившийся в течение 3 недель острый психоз со страхом, бредовыми идеями преследования, слуховыми и зрительными галлюцинациями и возбуждением при сохранной ориентировке в окружающем. Спустя 6 месяцев после исчезновения острых симптомов больной обнаруживал недостаточную ориентировку, трудность концентрации внимания, персеверации, выраженную эмоциональную лабильность. Насколько малообоснованным может быть заключение о «шизофреноподобности» психоза показывает случай, приведенный в работе Гейльмайера и сотр. У больного, лечившегося по поводу туберкулеза легких и получавшего в течение 60 дней по 500 мг в день изониазида, остро развились психические нарушения. Больной в течение нескольких минут лежал неподвижно, не отвечал на вопросы, затем сообщил, что ему казалось, будто он умер и находится на небе, видел своего умершего отца. На следующий день больной был возбужден, дезориентирован, испытывал галлюцинации зрения и слуха. Был переведен в психиатрический стационар, где начата электроконвульсивная терапия (!). Через 7 дней наступило внезапное улучшение — больной был полностью ориентирован, упорядочен, обнаружил полную амнезию на период психоза. На 11-й день болезни — смерть от внезапного падения сердечной деятельности. Между тем этому больному в психиатрической больнице был поставлен диагноз «шизофрения». Поэтому с большой осторожностью надо отнестись к тем случаям, где авторы, не приводя описания клинической картины и течения вызванного изониазидом психоза, оценивают его как «шизофреноподобное». Мы на основании анализа литературных данных склонны считать, что картины, сходные с наблюдаемыми при шизофрении, при психозах, вызванных изониазидом, не наблюдаются или, во всяком случае, наблюдаются чрезвычайно редко. Так же редко наблюдаются и депрессивные синдромы, дающие основание думать о маниакально-депрессивном психозе. Если исключить упоминавшиеся выше случаи, в которых депрессия являлась лишь эпизодом в течении психоза либо предшествуя, либо сменяя картины нарушения сознания, мы нашли в литературе лишь 1 случай депрессии, сходной с циркулярной. Однако эта больная в прошлом перенесла депрессию и вполне вероятно, что речь шла не о депрессии, вызванной изониазидом, а лишь о случайном совпадении депрессивной фазы с лечением изониазидом или о провоцирующей роли последнего. Несколько чаще, по-видимому, развиваются под влиянием изониазида маниакальные состояния. Однако если исключить маниакальные состояния, либо возникающие на фоне измененного сознания, либо являющиеся эпизодом в картине психоза, больные, у которых маниакальный синдром являлся основным в картине психоза, наблюдаются довольно редко. Маниакальный синдром в этих случаях не отличается от маниакальной фазы циркулярного психоза: повышенное настроение, многоречивость с ускорением темпа речи и мышления, отвлекаемость, двигательное возбуждение. Кратковременность мании, исчисляющейся иногда днями, быстрое выздоровление после отмены изониазида или уменьшения его дозировки и одновременного увеличения дозы витамина B6, а также случаи совпадения развития психоза с полиневритом подтверждают лекарственное происхождение психических нарушений. Возможно и развитие атипичной мании. Так, у больной Конрада и Шайба, получавшей по поводу туберкулеза брюшины и гениталий 600 мг изониазида в день (всего приняла 50 г), психические нарушения появились после выписки из больницы (и прекращения лечения — ?). Уже по пути домой больная испытывала сильную жажду, жаловалась на шум в голове и бессонницу. Дома была чрезвычайно деятельна, работала по ночам, говорила без умолку, заявляла, что она ощущает в себе безмерную силу, она заряжена атомной энергией, из окна проповедовала план улучшения мира. Доставлена в больницу, где в течение 5 дней была возбуждена, лицо гиперемировано, блеск глаз. Температура оставалась нормальной, отмечен лейкоцитоз до 12000 в течение 6 дней, белок в моче, задержка мочеиспускания, отек стоп, парестезии. Полное выздоровление наступило через 8 недель от начата психоза. По выздоровлении сообщила, что во время болезни чувствовала, что — «она это не она», ощущала странный запах. Таким образом, маниакальные состояния, частью атипичные, могут вызываться изониазидом, хотя и менее часто, чем синдромы расстройства сознания и галлюцинаторно-параноидные синдромы. Соматические симптомы во время психозов, вызванных изониазидом, часто незначительны, — обычно сохраняются те изменения, которые имелись и до лечения и были обусловлены основным заболеванием. Нередко наблюдаются вегетативные нарушения — сухость во рту, тахикардия, запоры, задержка мочеиспускания, — свидетельствующие о повышении тонуса симпатической нервной системы. Сравнительно нередко изониазид ведет к учащению или появлению судорожных припадков, а иногда и к развитию эпилептического статуса, порой с летальным исходом. У больных эпилепсией, получающих изониазид (обычно по поводу туберкулеза), нередко учащение судорожных припадков, продолжающееся и после прекращения лечения, изменение характера припадков, которые из парциальных становятся генерализованными, возможно развитие эпилептического статуса, в том числе и с летальным исходом. Так, у больного, описанного Фетергофом и сотр., страдавшего джексоновскими припадками на протяжении 18 лет, уже на второй день после назначения небольших доз изониазида (200 мг в день) развился генерализованный судорожный припадок. Несмотря на это изониазид не был отменен. На 12-й день лечения у больного развился эпилептический статус, а на 18-й день повторный эпилептический статус, во время которого больной погиб. Имеются указания, что учащение судорожных припадков чаще возникает у больных органическими заболеваниями головного мозга с судорожным синдромом, чем у больных эпилептической болезнью (генуинной эпилепсией). Известно, что разграничение этих двух категорий больных на практике встречает значительные трудности. Судорожные припадки могут впервые развиться во время лечения изониазидом у людей, никогда ими не страдавших; после отмены изониазида припадки прекращаются. Однако, как правило, это осложнение развивается у лиц с тем или иным заболеванием центральной нервной системы: церебральным артериосклерозом, туберкулезным менингитом, олигофренией, у больных, подвергшихся лоботомии, а также у хронических алкоголиков. Судорожное действие изониазида было продемонстрировано в острых и хронических экспериментах на различных животных: мышах, крысах, кроликах, собаках, у которых введение изониазида вызывало судорожные припадки и появление разрядов высокоамплитудных пиков на ЭЭГ. При исследовании больных, в частности, больных шизофренией, также обнаружено снижение судорожного порога под влиянием изониазида. При раздражении прерывистым светом у части больных, получивших изониазид, появляются миоклонии в круговой мышце глаза и мышце века, распространяющиеся на мышцы лба и челюстей, затем наступает общая миоклония и, наконец, тонические судороги и потеря сознания. На ЭЭГ при этом отмечается увеличение амплитуды затылочного альфа-ритма, а затем появление пиков в лобной области. В клинических условиях судорожное действие изониазида проявляется либо при приеме очень больших доз, во много раз превышающих терапевтические (о чем уже упоминалось при описании острых отравлений), либо при наличии факторов, предрасполагающих к припадкам или облегчающих их возникновение — органических заболеваний головного мозга или хронического алкоголизма. Как известно, при этих заболеваниях судорожные припадки нередко развиваются и независимо от действия изониазида и, очевидно, у них судорожный порог снижен уже до назначения изониазида. У здоровых людей с высоким судорожным порогом снижение его, вызываемое обычными дозами изониазида, недостаточно для того, чтобы развился припадок. После прекращения психозов (или припадков) лечение изониазидом может быть возобновлено, но должно проводиться осторожно, так как у части больных возобновление лечения ведет и к рецидиву психоза. Длительность психозов, вызванных изониазидом, варьирует в весьма широких пределах — от нескольких дней до нескольких недель и даже месяцев. При этом не удается установить определенной зависимости между продолжительностью психоза и сроком, в течение которого больные получали изониазид, а также его дозировкой. Клинические особенности психоза — ведущий синдром — также не коррелируют с длительностью психических нарушений. Синдромы расстройства сознания, маниакальные состояния, галлюцинаторно-параноидный синдром могут исчезать в течение нескольких дней или недель, вместе с тем аналогичные состояния могут затягиваться на месяцы и приводить к неблагоприятному исходу. Наиболее важным фактором, определяющим характер течения и исхода вызванного изониазидом психоза, является, с нашей точки зрения, своевременная отмена лечения. В подавляющем большинстве случаев, в которых связь психических нарушений с применением изониазида была установлена или заподозрена с первых дней их появления и дача изониазида прекращена, течение психоза было кратковременным, а исход вполне благоприятным. Напротив, там, где лечение изониазидом продолжалось несмотря на появление психических нарушений, психоз нередко затягивался и, несмотря на последующую — запоздалую, отмену препарата, тянулся еще в течение длительного времени, нередко оставляя после себя стойкие состояния психического дефекта. Выше мы упоминали о больном, у которого изониазид вызвал сначала генерализацию судорожного припадка, а при продолжении лечения повторные эпилептические статусы и смерть. Приведем еще несколько примеров. Больной (случай описан Паулайкгоффом) получал изониазид в течение 2 месяцев и выписан в удовлетворительном состоянии. Дома продолжал принимать изониазид еще 7 месяцев. Уже в первые дни после выписки из больницы испытывал сонливость, с трудом сосредоточивался, об этих днях сохранил в последующем отрывочные, нечеткие воспоминания — свидетельство того, что сознание в этот период было расстроено. В дальнейшем нарушения сознания исчезли, но появились идеи ревности, подозревал жену в связи со своим другом, с восьмидесятилетними стариками и с 15-летними детьми. Считал, что окружающие хотят его рассердить, что все то, что он говорит дома, подслушивается, и что жена его связана с этими людьми. Слышал как по радио говорят о совершенных им в прошлом предосудительных поступках. Плохо спал, ощущал скованность во всем теле, чувство напряжения в голове. После прекращения приема изониазида самочувствие больного улучшилось, нормализовался сон, исчезли чувство напряжения в голове и бредовые идеи ревности, которые больной стал расценивать как следствие болезни мозга. Однако и спустя полтора года после отмены изониазида (в этот период больной наблюдался автором) оставалось ощущение, что за ним следят, находил намеки на себя в газетах, радиопередачах, временами слышал голоса, обсуждавшие его семейные дела. Таким образом, отмена изониазида спустя 7 месяцев после начала психоза сопровождалась лишь частичным улучшением состояния больного, бредовая настроенность, эпизодические галлюцинации сохранялись в течение чрезвычайно длительного срока. Интересно отметить, что у больного не появилось признаков ни шизофренического, ни органического дефекта. В некоторых случаях продолжение лечения изониазидом после начала психоза ведет к значительно более тяжелым и, по-видимому, необратимым изменениям. У описанной Хантером больной, 40-летней женщины, лечившейся по поводу туберкулеза легких и получавшей в течение 3 месяцев по 3,5—5 мг/кг, а затем в течение еще 3 недель 8—10 мг/кг изониазида появились жалобы на ухудшение памяти, затем дезориентировка в окружающем, яркие зрительные и слуховые галлюцинации, беспорядочное возбуждение, страхи, отказы от еды. Несмотря на это, больная еще в течение 12 дней получала изониазид. После отмены изониазида психоз продолжался: поднялась температура, появился лейкоцитоз в крови, больная галлюцинировала — слышала голоса, видела кошек, собак, кровь на потолке. Спустя месяц температура снизилась, нормализовалась кровь, исчезли галлюцинации и развилось астеническое состояние. Еще через месяц у больной развился Корсаковский синдром с ретроградной амнезией, охватывающей 10-летний период до начала болезни, конфабуляции, эмоциональная лабильность на фоне апатии. В период психоза симптомов, указывающих на обострение туберкулезного процесса не было. Подобные наблюдения с затяжным течением психоза и неполным выздоровлением сделаны и рядом других авторов (Матараццо, Кирш, Визняускас и Брюкнер и др.). Как правило, в подобных случаях мы находим и упоминание о поздней отмене изониазида. Диагностика психозов, вызываемых изониазидом, может представлять значительные трудности. Приходится отграничивать их с одной стороны от так называемых эндогенных психозов (шизофрения, маниакально-депрессивный психоз), с другой — от психозов, вызванных основным заболеванием, чаще всего туберкулезом. Так как нет лабораторных тестов, на основании которых мог бы быть поставлен диагноз, то дифференциальная диагностика основывается на особенностях клинической симптоматики, течения и исхода психических нарушений в сопоставлении с динамикой соматического состояния больных. Несомненно, совпадения во времени начала психоза с лечением изониазидом недостаточно для установления причинно-следственной связи между ними. Маниакальные и депрессивные синдромы, развившиеся во время лечения и, несмотря на его быструю отмену, продолжающиеся в течение еще нескольких месяцев, по-видимому, представляют собой фазы циркулярного психоза. Наличие аналогичных состояний в прошлом — до назначения изониазида — также свидетельствует в пользу этого диагноза. Изониазид мог играть в этих случаях роль провоцирующего фактора, но могло иметь место и простое совпадение — ни одно из этих предположений не может быть доказано или опровергнуто при нынешнем уровне наших знаний. Однако те случаи, в которых психозы возникают одновременно с соматическими и неврологическими симптомами интоксикации изониазидом (признаки авитаминоза, полиневриты), сочетание маниакального или депрессивного синдрома с синдромами нарушения сознания или их последовательная смена, быстрое улучшение после отмены лекарства эффективность лечения пиридоксином и никотиновой кислотой, а при затяжном течении психоза — остаточные явления типа органического дефекта говорят в пользу предположения о лекарственном происхождении психоза. Об отличиях от шизофрении мы уже упоминали, описывая галлюцинаторно-параноидные синдромы. Что касается отграничения от туберкулезных психозов, то основным критерием является сопоставление с соматическим состоянием больных. Если возникновение и окончание психоза происходит на фоне одного и того же соматического состояния вслед за назначением или отменой лекарства, то более вероятно лекарственное его происхождение. Напротив, если время появления психических нарушений совпадает с значительным изменением — ухудшением или даже улучшением состояния больных, то речь скорее идет о соматогенном (обусловленном основным заболеванием) психозе, лекарство — в данном случае изониазид — играет роль лишь постольку, поскольку оно влияет на течение основного заболевания. О лекарственном происхождении психоза говорят и те случаи, когда психические нарушения исчезают после отмены препарата, вновь появляются с возобновлением лечения и исчезают вновь, когда лечение снова прекращают. Нельзя признать обоснованной высказывавшуюся в литературе точку зрения, что изониазид вообще не вызывает психических нарушений. Анализ историй болезни показывает, что если иногда диагноз интоксикационного (лекарственного) психоза ставится без достаточных к тому оснований, то в большинстве случаев речь все же идет о психозах, вызванных лечением. Несостоятелен и чисто статистический аргумент авторов, ссылающихся на то, что количество психозов, развивающихся у больных туберкулезом, не увеличилось после введения в практику лечения изониазидом. Благоприятное влияние изониазида на течение туберкулеза должно было привести к уменьшению частоты туберкулезных психозов и в то же время сам изониазид у части больных вызывает психические нарушения. Общее число психозов может в этих условиях увеличиться, уменьшиться или остаться неизмененным, и это ни в коей мере не свидетельствует за или против способности изониазида влиять на психику больных. С другой стороны, если больные получают не одно, а несколько лекарств, каждое из которых способно вызвать психические нарушения, решить вопрос о том, какое именно из них является причиной психоза, часто оказывается невозможным (за исключением случаев, когда отмена одного из лекарств (при продолжении остальных ведет к прекращению психоза). Если симптоматика, течение и исход психических нарушений, вызываемых изониазидом, известны достаточно хорошо, то условия, ведущие к возникновению этих психозов, выяснены недостаточно. Наиболее простое объяснение — передозировка может объяснить далеко не все случаи. Если в отдельных случаях психоз развивается после продолжительного лечения массивными дозами изониазида или вслед за однократным приемом больших, заведомо токсических доз, то в большинстве случаев больные, у которых развился лекарственный психоз, получали изониазид в таких же дозах, как и больные, не давшие никаких осложнений, а сроки лечения нередко были весьма незначительными и исчислялись неделями или даже днями. Интересно отметить, что некоторые осложнения со стороны периферической нервной системы, как, например, полиневриты, обнаруживают значительно более отчетливую зависимость от дозы изониазида, чем психические нарушения. Естественно было предположить, что индивидуальная чувствительность к изониазиду играет не меньшую, а, быть может, и более значительную роль, чем дозировка препарата. Однако понятие индивидуальной чувствительности слишком неопределенно и нуждается в уточнении. Тяжесть основного заболевания — туберкулеза, обычно туберкулеза легких, и его динамика не стоят в сколько-нибудь убедительной связи с возникновением психозов. Все же отмечается контраст между значительным влиянием, которое оказывает изониазид на психику больных туберкулезом и незначительностью его влияния на больных с иными заболеваниями, хотя, естественно, большинство больных, лечившихся изониазидом, это больные туберкулезом. Возможно, наличие туберкулезного процесса является одним из условий проявления действия на психику изониазида, хотя непосредственной связи между антибактериальным и антитоксическим действиями изониазида и вызываемыми им психическими изменениями установить не удалось. Значительное внимание было уделено особенностям структуры личности, наличию нервных и психических заболеваний в анамнезе как самих больных, так и их родственников, хроническому алкоголизму. Подобного рода отягощенность действительно наблюдается нередко, но опять-таки только у части больных, в то время как у другой части никаких признаков, указывающих на повышенную ранимость центральной нервной системы, обнаружить не удается. Указывают, наконец, на то, что при комбинированном применении изониазида и стрептомицина, последний может явиться сенсибилизатором, облегчающим возникновение психоза. Такую же роль приписывают и другим противотуберкулезным препаратам — ПАСКу, окситетрациклину. Относительно этих предположений можно сказать то же, что и о роли дозировки, наследственного предрасположения. Часть больных, давших психоз, действительно получала изониазид в комбинации с одним или несколькими из перечисленных препаратов. Однако у другой части больных психоз развивался после применения одного только изониазида. Нет также данных, свидетельствующих о том, что при комбинированном лечении психические нарушения возникают быстрее или при меньшей дозе изониазида, как этого следовало бы ожидать, если бы стрептомицин, ПАСК или окситетрациклин играли роль сенсибилизаторов. Можно было бы предположить, что ни один из перечисленных нами факторов не играет решающей роли, а важно их сочетание. В этом случае большая выраженность того или иного из (гипотетических) предрасполагающих факторов или сочетание нескольких из них должно приводить к более легкому — при меньших дозах и продолжительности применения изониазида — возникновению психоза. Напротив, при отсутствии предрасполагающих факторов психоз должен возникать только при применении массивных доз изониазида или длительном его применении. Между этими крайними вариантами мыслим ряд переходов. Однако эта гипотеза не подтверждается фактами и не может считаться доказанной. Только для группы больных, у которых изониазид вызывал судорожные припадки, роль органического поражения мозга и необходимость больших доз при отсутствии такого поражения выступают достаточно отчетливо. К тому же заключения о роли того или иного фактора делаются только на основании наблюдений над группой (у большинства авторов — над единичными больными) больных, у которых во время лечения изониазидом развился психоз. Между тем необходимо сопоставление с контрольной группой больных, также лечившихся изониазидом, но не давших во время лечения осложнений со стороны ЦНС. Возможно, что возникновению психозов, вызванных изониазидом, могут способствовать какие-то иные факторы, помимо наследственности, алкоголизма и др., обычно не принимаемые во внимание, однако природа этих факторов неизвестна. В механизме возникновения вызываемых изониазидом психозов основную роль приписывают недостатку витаминов комплекса «B» главным образом пиридоксина (витамин B6) и никотиновой кислоты (витамин PP), к которым изониазид близок по своему химическому строению. 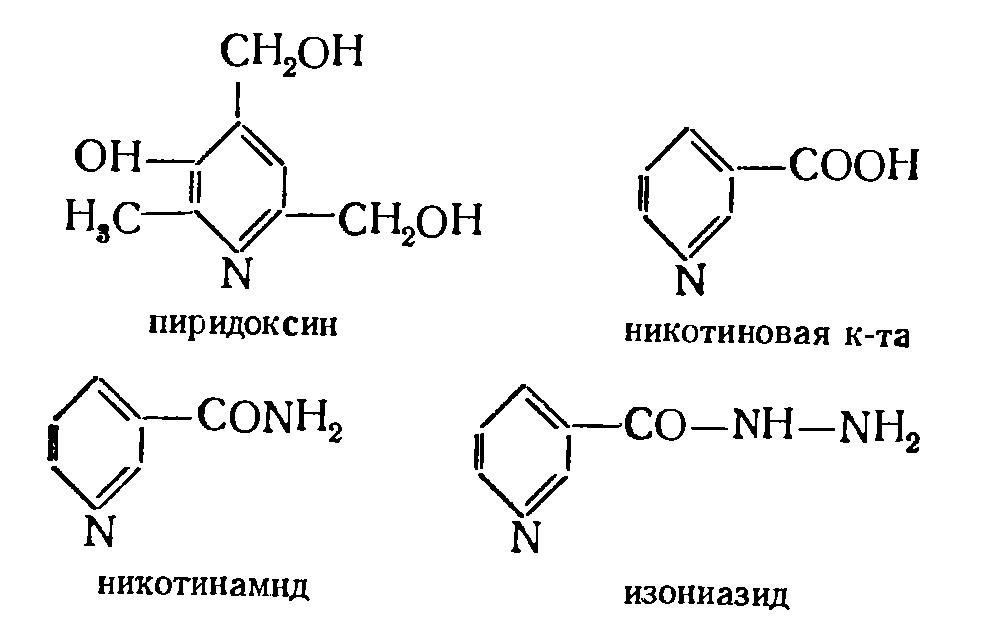 Существуют две основных гипотезы: 1) Соревновательное торможение, ведущее к авитаминозу, который в свою очередь, вызывает психические нарушения. 2) Изониазид сам по себе не вызывает недостатка витаминов B-комплекса, авитаминоз вызван другими факторами. В частности, сенсибилизирующую роль ПАСКа и окситетрациклина Джексон объясняет тем, что эти препараты, вызывая диаррею, уменьшают количество микробной флоры в кишечнике, являющейся источником части пиридоксина и никотиновой кислоты в организме человека (напомним, что поносы нередко отмечаются в продромальном периоде психоза). В условиях авитаминоза «B» изониазид или продукты его распада могут оказывать токсическое действие на центральную нервную систему. Таким токсическим продуктом может являться аммиак — конечный продукт распада изониазида. Обе эти гипотезы до настоящего времени не доказаны. В пользу предположения о роли гиповитаминоза «B» свидетельствует значительное увеличение выведения пиридоксина с мочой у больных, получающих изониазид (5—15 мг в сутки по сравнению с 0,5—0,8 мг в норме), наблюдения, в которых симптомы пеллагры появляются и нарастают одновременно с развитием психоза и исчезают или сглаживаются с улучшением психического состояния, а также успешное в большинстве случаев лечение психозов пиридоксином и никотиновой кислотой или никотинамидом (см. ниже). Поскольку пиридоксин является коэнзимом декарбоксилазы, участвующей в образовании серотонина из 5-гидрокситриптамина, возникло предположение, что в возникновении психических изменений играют роль и нарушения обмена серотонина, обусловленные недостатком витамина B6. В частности при нагрузке триптофаном выделение с мочой ксантуреновой кислоты возрастает более значительно у больных, получающих изониазид. Высказывалось также предположение, что изониазид блокирует ферменты, разлагающие адреналин и норадреналин, однако в экспериментах было доказано, что изониазид не является ингибитором моноаминоксидазы, обеспечивающей один из основных путей метаболизма адреналина и норадреналина — окислительное дезаминирование. Возможно, что гипогликемия также может играть патогенетическую роль. Об этом свидетельствую отдельные наблюдения, в которых во время психоза, вызванного изониазидом, отмечалось снижение содержания сахара в крови, а дача сахара улучшала психическое состояние больных, а также более легкое возникновение судорожных припадков у больных диабетом, лечившихся изониазидом. Однако далеко не у всех больных в период психоза удается обнаружить признаки гипо- или авитаминоза «B». Не доказано также, что выведение пиридоксина во время психоза более значительно, чем у больных, получающих изониазид, но не обнаруживающих психических нарушений. Поэтому предположение о роли авитаминоза B в развитии психозов, хотя и весьма вероятное, не может считаться окончательно доказанным. Что касается вопроса о том, каким образом авитаминоз B ведет к психозу, и играют ли роль нарушения обмена серотонина, то они пока остаются без ответа. Лечение: при острых отравлениях изониазидом применяют противосудорожные средства и сердечные, промывание желудка. При психозах, возникших во время длительного лечения, если связь психических нарушений с лечением изониазидом установлена своевременно и лечение прервано (иногда достаточно уменьшить дозировку изониазида), выздоровление обычно наступает без каких-либо дополнительных терапевтических мероприятий. Если психоз затягивается, целесообразно провести лечение никотиновой кислотой или никотинамидом. Обычно сочетают внутримышечные (реже — внутривенные (инъекции 100 мг никотиновой к-ты или никотинамида с дачей их внутрь также по 50—100 мг на прием, повторяя такое сочетание до 4—6 раз в день. Лечение обычно дает хороший эффект, даже в тех случаях, где в клинической картине отсутствуют признаки авитаминоза «B». Можно применять массивные дозы витамина B (комплекса). Хорошие результаты получены и при применении пиридоксина. Возможно сочетание лечения никотиновой кислотой и пиридоксином с успокаивающими и нейролептическими средствами. Изониазид при психических заболеваниях. При применении изониазида психически больным, страдающим туберкулезом, главным образом, туберкулезом легких, как и при лечении туберкулезных больных, не обнаруживавших к началу лечения психических нарушений, отмечается в большинстве случаев благотворное влияние препарата на соматическое состояние, в частности на туберкулезный процесс. У большинства больных улучшаются самочувствие и аппетит, больные прибавляют в весе, в ряде случаев нормализуется температура, исчезают из мокроты ВК, улучшается рентгенографическая картина. В то же время психическое состояние больных меняется весьма редко и незначительно. Следует отметить, что изониазид у психически больных редко вызывает эйфорию, улучшение настроения больных обычно связано с улучшением их общего состояния. Попытки лечения изониазидом больных шизофренией не дали сколько-нибудь заметных результатов. Отмечавшиеся у некоторых из них незначительные изменения — большая доступность, смена одного состояния другим могут наблюдаться у больных шизофренией и независимо от лечения, поэтому роль изониазида в подобных случаях более чем сомнительна. Не дает значительного эффекта лечение изониазидом депрессивных состояний. В связи с появлением в последние годы ряда эффективных антидепрессивных средств эти попытки практически оставлены. Единичные наблюдения, в которых у хронических алкоголиков после лечения изониазидом появлялось отвращение к алкоголю, хотя и интересны сами по себе, но не могут служить основанием для применения изониазида как средства лечения алкоголизма. Вместе с тем описаны и случаи ухудшения психического состояния больных во время лечения изониазидом — состояния возбуждения, расстройства сознания, появление бредовых идей и галлюцинаций, которых не было до назначения изониазида. Исключение составляют, по-видимому, больные, у которых психические нарушения явились следствием туберкулеза. У таких больных под влиянием изониазида нередко наступает значительное улучшение психического состояния или даже выздоровление от психоза, совпадающее с улучшением их соматического состояния. ЛИТЕРАТУРА1. Банщиков В. М. и Столяров Г. В. — Ж. невропат. и психиатр., 1961, № 1, стр. 127. 2. Aiazzi Mancini M. — Minerva med., 1954, Ann. 45, p. 529. 3. American Trudeau Society — Amer. Rev. Tbc., 1953, v. 67, p. 269. 4. Вarlow Сh., Sсhооlar J., Rоth L. — Neurology, 1957, v. 7, p. 820. 5. Вarth F. — Tbk-arzt, 1957, Bd. 7, S. 215. 6. Behague P., Levraud — Rev. Neurol., 1959, v. 100, p. 775. 7. Benda R., Kaufmann R., Buisson J. — BuIl. Mem. Soc. med. hop. Paris, 1953. v. 69, p. 255. 8 Benhaman E., Timsit M. — Presse med., 1956, v. 64, p. 199. 9. Bennet J., Cohen D., Starer E. — Arch. Neurol. Psychiat., 1954, v. 71, p. 54. 10. Benson W., Stefkо P. — Amer. Rev. Tbc., 1952, v. 65, p. 376. 11. Berg G. — Beitr. z. Klin. Tbk, 1954, Bd. 110, S. 441. 12. Вiel J., Viller R. — J. A. M. A., 1954, v. 156, p. 1549. 13. Вloch R., Dooneief А., Вuсhberg A., et coll. — Ann. Intern. Med., 1954, v. 40, p. 881. 14. Brandschwede S. — Tbk-arzt, 1955, Bd. 9, S. 270. 15. Сhaptal J., Jean R., et coll. — Pediatrie, 1960, v. 15, p. 623. 16. Сhlоpiсki L. — Rev. Neurol., 1959, v. 100, p. 761. 17. Сhu J. — West. Virg. Med. J., 1953, v. 49, p. 125. 18. Соnrad K., Sсheib E. — Dtsch. med. Wschr., 1953, Bd. 16, S. 604. 19. Delank H., Fiebrand H. — Arch. Psychiat. u. Z. Neur., 1958, Bd. 197, S. 619. 20. Delау J., Deniker P., Buisson J., et coll. — Ann. med. Psychol., 1959, v. 1, p. 125. 21. Ehring F. — Med. Klin., 1955, Bd. 23, S. 979. 22. Eigner — цит. по Lehmann — Grube F. 23. Fau K., Neel D., Sayous R. — Ann. med. Psychol., 1961, v. 119, p. 138. 24. Ferrara M., Peterson E. — N. Engl. J. Med., 1953, v. 249, p. 1070. 25. Fetterhoff K., Holmes C, Martin G. — Amer. Rev. Tbc, 1952, v. 66, p. 501. 26. Foreign Letters — J. A. M. A., 1953, v. 152, p. 473. 27. Fоurrier A., Miсhaux P., Gabanel G., et coll. — Argerie. Med., 1957, v. 61, p. 897. 28. Frank F. — Tbk-arzt, 1954, Bd. 8, S. 99. 2d. Friederike А., Вunger P., Lass A. — Fsch. Neurol. Psychiat., 1956, Bd. 24, S. 369. 30. Glaubitz E. — Nervenarzt, 1953, Jg. 24, S. 350. 31. Grahmann H., Peters U. — Arch. Psychiat. u. Z. Neur., 1962, Bd. 203 S. 173. 32. Grimminger A. — Beitr. Z. Klin. Tbk, 1953, Bd. 110, S. 387. 33. Hare E. — Tubercle, 1958. v. 39, p. 90. 34. Hауes J. — Amer. Rev. tbc, 1954, v. 59, p. 845. 35. Heilmeyer L., Schaiсh W., et coll. — Munch, med. Wschr., 1952, Bd. 94, S. 1304. 36. Hunt В., Wassersug J. — N. Engl. J. Med., 1953, v. 249, p. 1051. 37. Hunter R. — Lancet, 1952, v. 2, p. 960. 38. Anonymous — Lancet, 1952, v. 2, № 6729, p. 337. 39. Jасksоn L. — Brit. Med. J., 1957, № 5047, p. 743. 40. Kiersсh Th. — U. S. Arm. Forc. Med. J., 1954, v. 5, p. 1353. 41. Kostnapfel J. — Neurol. Pchychiat., 1958, v. 11. p. 925. 42. Krieser A., Sanderson A. — Dis. Chest., 1953, v. 23, p. 28. 43. Laskowska D., Wierzbicka J., Wawrzynkiewicz T. — Neurol. Psychiat., 1959, v. 12, p. 812. 44. Latоn R., Pages P., Temple J., Maurel H. — Presse med., 1955, v. 63, p. 1241. 45. Lehmann Grube — Tbk-arzt, 1956. Bd. 10, S. 160. 46. Lemere F. — Arch. Neurol. Psychiat., 1954, v. 71, p. 624. 47. LepeupIe A., Thibier R., et coll. — Rev. Tuberc. Pneumol., 1959, v. 23, p. 214. 48. Lesne, Ragu-Frey, Lafay-Coletsoset Robert — Ann. med. Psychol., 1956, v. 114, p. 473. 49. Leroу D., Danrigal A. — Ann. med. legale, 1961, № 4, p. 421. 50. Letailleur M., Sсhmidt P. — Ann. med. Psychol., 1953, v. 2, p. 246. 51. Lorenz T., Calden G., Ousley J. — Amer. Rev. tbc, 1953, v. 8, p. 523. 52. Manthei R. — J. Pharmacol, exper. Therap., 1956, v. 116, p. 40. 53. McConnel R., Cheetham H. — Lancet, 1952, v. 2, p. 959. 54. Matarazzo F. — Lav. neuropsichiatr., 1957. v. 20. p. 259. 55. Matarazzo F. — Lav. neuropsichiatr., 1957, v. 20, p. 383. 56. Oldham A. — J. Ment. Sci., 1955, v. 101, p. 564. 57. Pouleikhoff B. — Arch. Psychiat. u Z. Neur., 1957, Bd. 195, S. 489. 58. Pleasure H. — Arch. Neurol. Psychiat., 1954, v. 72, p. 313. 59. Porot M. — Presse med., 1954, v. 62, p. 624. 60. Foreign Letters — J. A. M. A., 1953, v. 153, p. 48. 61. Reale M., Garaventa A., Chione M, Lupi C — Minerva med., 1952, v. 1, № 42, p. 1099. 62. Reilly R., Killam K., coll. — J. A. M. A., 1953, v. 152, p. 1317. 63. Rubin В., Lee G., coll. — Amer. Rev. The, 1952, v. 65, p. 392. 64. SaIzer H., Lurie M. — Arch. Neurol. Psychiat., 1953, v. 70, p. 317. 65. Sсhallek W., Walz D. — Amer. Rev. Tbc, 1954, v. 69, p. 261. 66. Sсheibe F. — Z. inn. Med., 1953, Bd. 8, S. 283. 67. Sсherer I., Pena C, Winne J. — Dis. nerv. syst., 1954, v. 15, p. 221. 68. Selikoff I., Robitzek E. — Dis. Chest., 1952, v. 21, p. 385. 69. Selikoff I., Robitzek E., Ornstein G. — Amer. Rev. Tbc, 1953, v. 67, p. 212. 70. Sonneck H. — Z. Haut.-Geschl. Krankh., 1954, Bd. 17, S. 182. 71. Stadler L. — Dtsch. med. Wschr., 1953, S. 612. 72. Tuсzek H., Saupe M. — Munch med. Wschr., 1952, S. 1307. 73. Vallade L., Pоstel J., Danillоn P. — Presse med., 1955, v. 63. p. 1241. 74. Vysniauskas C., Bruekner H. — Amer. Rev. Tbc, 1954, v. 69, p. 759. 75. Wiedom W, Ervin F. — Arch. Neurol. Psychiat., 1954, v. 72, p. 321. 76. Wilson W. — Dis. Nerv. Syst., 1953, v. 14, p. 278. 77. Wood M. — Brit. J. tbc. 1955, v. 49, p. 20 78. Zabad M. — Lancet, 1953, v. 1, p. 295. 79. Zitrin А., Тhоmpson D. — J. A. M. A., 1956, v. 161, p. 204. Глава 10 ПСИХИЧЕСКИЕ ИЗМЕНЕНИЯ ПРИ ЛЕЧЕНИИ ЦИКЛОСЕРИНОМ Циклосерин (серомицин, оксамицин) — антибиотик, полученный в 1954 году Харнедом и Кроппом из Streptomyces orchidaceus. Его формула: C3H5O2N2, структура точно не установлена, предложены 2 структурные формулы: 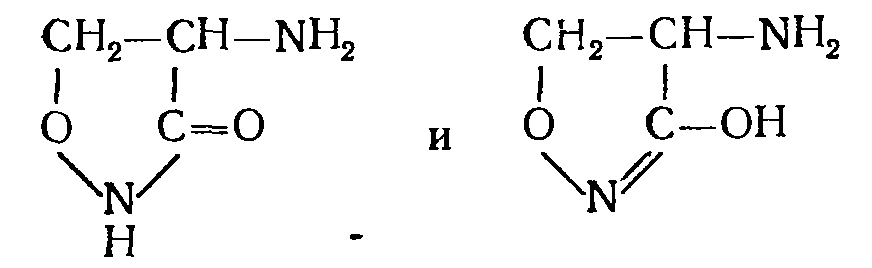 Применяется для лечения туберкулеза, суточная доза — до 1 г. Психические нарушения при лечении циклосерином наблюдаются довольно часто. Цифры, приводимые различными исследователями, колеблются в весьма значительных пределах: от 5—10% до 50% и более. Эти различия зависят от того, что одни и те же симптомы включаются в число осложнений не всеми авторами, однако даже и «низкая» цифра — 5—10% всех больных достаточно велика. Острые отравления циклосерином, как и случаи злоупотребления, не описаны, психические нарушения возникают, таким образом, при применении терапевтических доз циклосерина, назначенных врачом. Обычно различают легкие и тяжелые психические нарушения, хотя такое деление сопряжено с известными трудностями, так как вопрос о том, какие нарушения отнести к более легким, а какие — к серьезным или тяжелым различными исследователями решается различно. К легким нарушениям относятся головные боли, головокружения, снижение аппетита, расстройства сна — как в виде бессонницы, порой с кошмарными сновидениями, сомнамбулизмом, так и повышенная сонливость, усиление или ослабление полового влечения, вплоть до импотенции, парестезии, различные расстройства настроения — нервность, раздражительность, чувство внутреннего беспокойства, некоторая подавленность настроения или его повышение с расторможенностью, напоминающее состояния опьянения, рассеянность и забывчивость. Чаще всего наблюдаются состояния возбуждения разной степени выраженности и с различной окраской эмоций. Эти состояния нередко напоминают маниакальные. Настроение таких больных повышается, они становятся более подвижными, деятельными, многоречивыми, болтливыми, отвлекаемыми, ощущают, что течение мысли облегчается, им легче выразить свои мысли, установить связь между идеями. При этом может ослабляться контроль больных над своими действиями и поступками, растормаживаются влечения. У части больных развивается выраженное маниакальное состояние с переоценкой собственной личности — вплоть до бредовых идей величия. Так у больного, описанного Бланком и сотр., после 11/2 месяцев лечения циклосерином (суточная доза 0,5—1 г, всего получил 40 г) появилось повышенное настроение, двигательное и речевое возбуждение, отвлекаемость, гиперсексуальность. Все время находился в движении, не обнаруживал признаков усталости. Высказывал бредовые идеи величия — называл себя богом, утверждал, что обладает необычайной мышечной и половой силой. Неврологических изменений не было, соматическое состояние оставалось таким же, как и до назначения циклосерина (больной страдал туберкулезом легких). После отмены циклосерина и назначения хлорпромазина быстро поправился — психоз длился в общей сложности 8 суток. Во время психоза больной не обнаруживал признаков нарушения сознания, по выздоровлении сохранял ясное воспоминание о своем поведении во время болезни, оценивал его критически. Повышенное настроение может сочетаться с раздражительностью, гневливостью — в этих случаях состояние напоминает гневную манию больных с циркулярным психозом. Нередки также картины речедвигательного возбуждения с преобладанием чувства тревоги, страха, тоскливости; могут наблюдаться и картины «невротического возбуждения» с театральным поведением, слезами или громкими рыданиями, обмороками. Такие состояния могут чередоваться с гипоманиакальными состояниями, причем смена эта может происходить очень быстро — через несколько дней или даже на протяжении одного дня. Хотя депрессивные состояния встречаются реже, чем маниакальные, они могут также быть значительно выраженными и вести к суицидальным попыткам, которые облегчаются тем, что двигательная заторможенность в этих случаях обычно отсутствует и преобладает картина тоскливого возбуждения. Вообще у больных, получающих циклосерин, могут сочетаться симптомы противоположного характера: сонливость с бессонницей, астения с злобностью, тоскливое настроение — с агрессивностью по отношению к окружающим. Помимо синдромов, характеризующихся преимущественно эмоциональными и двигательными нарушениями циклосерин может вызывать и обратимые нарушения памяти. Больные становятся забывчивыми, во время разговора с трудом выражают свою мысль, так как не могут припомнить нужные слова, при чтении, дойдя до конца страницы, забывают ее начало и поэтому оказываются не в состоянии пересказать содержание прочитанного, теряют вещи, обнаруживают выпадение из памяти ряда событий, предшествовавших началу заболевания (ретроградная амнезия). Бенуа наблюдал такие нарушения памяти у 15 из 89 больных, лечившихся циклосерином. Трудно сказать, в какой мере эти изменения обусловлены собственно расстройством памяти и в какой нарушениями внимания, так как память и внимание тесно связаны друг с другом. После отмены циклосерина память восстанавливается, но этот процесс может быть очень медленным, затягиваясь до нескольких месяцев. Лечение циклосерином нередко вызывает и ряд пароксизмальных нарушений, сходных с пароксизмами у больных эпилепсией. Эти пароксизмальные нарушения весьма разнообразны. Могут наблюдаться малые припадки, типа абсансов, когда больной внезапно останавливается посреди разговора или не заканчивает начатый жест, а через несколько секунд продолжает прерванную деятельность, не сохраняя никакого воспоминания о происшедшем. Чаще припадки носят генерализованный характер, сопровождаясь потерей сознания, тоническими и клоническими судорогами, прикусом языка, непроизвольным мочеиспусканием и т. д. На ЭЭГ во время припадков появляются характерные для эпилепсии судорожные разряды. После припадков, могут наблюдаться состояния неясного сознания, афазия, апраксия, жаргонафазия, сохраняющиеся до нескольких дней. Возможно развитие серий судорожных припадков или эпилептического статуса, описаны случаи со смертельным исходом. Кроме генерализованных припадков циклосерин может вызывать парциальные (Джексоновские) припадки, а также сумеречные состояния сознания с нарушениями ориентировки, иллюзиями, галлюцинациями, страхом, двигательным возбуждением. У ряда больных, лечащихся циклосерином, развитию припадков предшествуют непроизвольные судорожные подергивания отдельных мышц или групп мышц, общий тремор. Эти подергивания чаще возникают по утрам или перед едой, что наводит на мысль о роли гипогликемии. В пользу этого предположения говорит и то, что миоклонии могут быть устранены введением сахара. Однако и назначение противосудорожных средств может купировать эти состояния. Другим вариантом продрома эпилептиформных припадков являются головные боли, вялость, нарушения зрения, обмороки. Отмена лечения циклосерином и назначение противосудорожных средств предотвращает появление припадков у этих больных — впрочем, у части больных, несмотря на появление миоклонии и продолжение лечения, генерализованные припадки не развиваются. С другой стороны, возобновление лечения циклосерином может вести и к возобновлению припадков, даже если доза циклосерина меньше, чем та, которая впервые вызвала припадок. Интересно, что Смольникова и Кивман в экспериментах на мышах обнаружили частичный антагонизм циклосерина по отношению к судорогам, вызываемым стрихнином и коразолом. Это еще раз показывает, с какой осторожностью следует переносить в клинику данные, полученные в экспериментах на животных. Значительно реже, чем при применении других лекарственных средств, в частности изониазида, вызывает циклосерин синдромы нарушенного сознания. Однако картины делирия и онейроида могут возникать во время лечения циклосерином и в этих случаях не обнаруживают существенных отличий от сходных состояний, вызываемых другими интоксикациями, в том числе и лекарствами. В частности, некоторые авторы отмечают значительное сходство этих психозов с психическими нарушениями, возникающими после приема так называемых психотомиметиков — мескалина, диэтиламида лизергиновой кислоты. Наиболее редкими вариантами психозов, вызываемых циклосерином, являются деперсонализационный и кататонический синдромы (ступор и возбуждение), галлюцинаторно-параноидные и параноидные синдромы — с бредовыми идеями отношения, преследования, ревности, протекающие на фоне ясного сознания и обнаруживающие иногда сходство с шизофренией, особенно если к галлюцинациям и бредовым идеям присоединяются эмоциональные нарушения в виде вялости, неадэкватности эмоций и т. п. Соматических изменений, которые были бы непосредственно связаны с действием циклосерина, выявить не удалось. Изменения соматического статуса обусловлены основным заболеванием — туберкулезом — и обычно не подвергаются значительным изменениям в период появления психических нарушений. Неврологические симптомы также весьма незначительны, помимо уже упоминавшихся судорожных подергиваний мышц может наблюдаться оживление сухожильных и периостальных рефлексов, более грубые изменения обычно отсутствуют. Значительное внимание уделялось изучению влияния циклосерина на электроэнцефалограмму. Циклосерин нередко вызывает замедление ?-ритма, эпизодическое появление изолированных или генерализованных медленных ритмов на ЭЭГ, но вместе с тем у больных, обнаруживавших патологические изменения на исходной ЭЭГ, может во время лечения циклосерином происходить нормализация ЭЭГ. Электроэнцефалографические изменения во время лечения циклосерином могут быть преходящими, исчезая несмотря на продолжение лечения, но могут и оставаться длительно в течение всего срока лечения или обнаруживать тенденцию к нарастанию. Однако не удалось установить никакой зависимости между появлением патологических сдвигов на ЭЭГ и психическими нарушениями. Эти последние могут появляться у больных, ЭЭГ которых остается нормальной, и, напротив, отсутствовать у больных, у которых циклосерин вызвал значительные изменения ЭЭГ. Лишь у больных с судорожными припадками в период развития припадков появляются, как отмечено выше, судорожные потенциалы на ЭЭГ, однако предсказать появление припадков по изменениям ЭЭГ не удается. Приладки могут отсутствовать у лиц, обнаруживающих характерные для эпилепсии изменения на исходной ЭЭГ. Не дало никакого результата и сопоставление характера исходных ЭЭГ (до начала лечения циклосерином) с частотой появления у больных психических нарушений и их тяжести. И здесь психические изменения могут появляться у больных с нормальной ЭЭГ и отсутствовать у больных с патологической исходной ЭЭГ. При этом не удается не только предвидеть развитие психоза у каждого отдельного больного, но и установить какую-либо статистически достоверную вероятность развития психозов. Течение циклосериновых психозов обычно благоприятное — с отменой лечения припадки прекращаются, психические нарушения быстро исчезают, хотя могут возобновиться с возобновлением лечения. Более редки затяжные психозы, продолжающиеся и после отмены циклосерина и затягивающиеся на несколько недель или месяцев. Однако и в этих случаях психоз, как правило, заканчивается выздоровлением. Явления абстиненции после отмены циклосерина не развиваются. Как и при ряде других лекарственных психозов не удалось установить зависимости между психозом с одной стороны и дозой и продолжительностью лечения циклосерином с другой. Правда, чем выше суточная доза, тем с большей частотой появляются и психические нарушения, а снижение дозы может вести к их исчезновениям, но это соответствие имеет лишь статистическое значение, так как у части больных изменения психики появляются и при применении небольших доз циклосерина. Не дало результата и определение содержания циклосерина в крови — у больных как с судорожными припадками, так и психозами оно остается таким же, как у больных, перенесших лечение без осложнений. То же самое относится и к длительности лечения — психические изменения резко появляются уже в первые дни лечения, чаще развиваются в первые месяцы и снова реже — в более поздние сроки, однако у каждого отдельного больного психоз может начаться в любой срок — начиная с первых дней лечения и кончая поздним сроком — через 6—12 месяцев и более. Не установлена и роль добавления к циклосерину других противотуберкулезных медикаментов, в частности, изониазида, ПАСКа, стрептомицина. Каждое из этих лекарств, и прежде всего изониазид, может само вызывать психические нарушения, в этих случаях установить, какое лекарство явилось причиной психоза, невозможно. Однако психические изменения часто возникают и у больных, получающих только циклосерин. Не играют также роли тяжесть, длительность и особенности лечения самого туберкулезного процесса, возраст и пол больных. Правда, некоторые авторы (Дюмон, Наке) находили, что психические нарушения чаще наблюдаются у женщин, но другие напротив, находили, что чаще эти осложнения развиваются у мужчин. Отсутствие постоянной зависимости между психическими нарушениями и дозой, продолжительностью лечения, тяжестью основного заболевания, естественно, как и при других лекарственных психозах, заставило обратить внимание на личность самих больных и попытаться объяснить различие в реакциях больных на циклосерин особой чувствительностью к нему. Однако и эти попытки не дали определенных результатов. Правда, нередко удавалась выявить у больных, давших психические нарушения во время лечения циклосерином, наследственную отягощенность нервными и психическими заболеваниями, наличие в прошлом психических заболеваний или судорожных припадков у самих больных, различные особенности характера — повышенную эмоциональную неустойчивость, раздражительность, астенический склад личности, хронический алкоголизм и т. п. Был сделан даже вывод, что циклосерин не вызывает психозов, а лишь выявляет или обостряет характерологические особенности личности или провоцирует латентный психоз (или ведет к рецидиву психоза). В большинстве случаев эти выводы были сделаны только на основании изучения тех больных, у которых циклосерин вызвал психические нарушения, без сопоставления их с контрольными группами больных, которые не дали осложнений во время лечения. Такие выводы малодостоверны. К тому же часть больных, не обнаруживших никаких особенностей как в личности и семейном анамнезе, так и при обследовании их перед началом лечения, не злоупотребляющих алкоголем и другими наркотиками, тем не менее оказались невыносливыми к циклосерину. То же самое относится и к психотравматизирующим факторам: неблагоприятной семейной обстановки, материальным трудностям, реакции больных на заболевание туберкулезом, которое само может явиться психической травмой. Таким образом, роль особенностей личности до настоящего времени остается не выясненной, хотя общее положение о роли индивидуальной чувствительности не вызывает сомнений. Об этом говорят, в частности, наблюдения, когда реакция психически здоровых людей на прием циклосерина была более интенсивной, чем реакция больных эпилепсией, различия в характере психических изменений у больных с различным складом характера — преобладание тревоги и страха у лиц астенического склада и редкость ее у стеничных людей (впрочем, не все авторы наблюдали связь между особенностями личности и характером психических изменений). Следует подчеркнуть, что как видно из приведенного выше наблюдения над здоровыми людьми и больными эпилепсией, наличие нервного или психического заболевания не обязательно делает больных более чувствительными к действию циклосерина, возможен и обратный эффект. Напомним, например, хорошо известный факт снижения реактивности на различные вредности у больных шизофренией. Можно предположить, что оба ряда факторов — доза циклосерина и чувствительность к нему — приводят к психическим нарушениям при определенном их соотношении — что у больных с повышенной чувствительностью изменения психики могут развиваться и после кратковременного приема небольших доз и наоборот. Однако нам не удалось найти работ, в которых проводилось бы такое сопоставление. Часть больных переносит большие дозы циклосерина в течение длительного времени без каких бы то ни было осложнений, однако вполне вероятно, что превышение терапевтических доз могло бы вызвать психозы у этих больных. Вопрос о механизме возникновения циклосериновых психозов остается до настоящего времени невыясненным. Большинство авторов склоняется к предположению о непосредственном токсическом действии циклосерина на центральную нервную систему, ссылаясь на большую частоту осложнения при применении более высоких доз циклосерина. Высказывалось предположение о роли аллергии, в пользу которой говорит то, что в большинстве случаев нарушения психики появляются не ранее, чем на 10—12-й день лечения. Обе эти гипотезы не доказаны. Не доказано и предположение, что циклосерин вызывает массовое разрушение Коховских палочек, что ведет к высвобождению большого количества токсинов. Против этой гипотезы говорит то, что циклосерин вызывает нервно-психические нарушения с такой же частотой у больных, не страдающих туберкулезом. Лечение психических нарушений, вызываемых циклосерином, симптоматическое. Для предотвращения судорожных припадков циклосерин с начала лечения комбинируют с дачей противосудорожных средств. Такой метод препятствует возникновению припадков, но неэффективен в отношении других типов психических нарушений. Припадки удается предотвратить и сочетанием циклосерина с пиридоксином (витамин B6). Те же средства назначают и при уже развившихся судорожных припадках. Если припадки успешно прекращены, возможно продолжение лечения циклосерином в комбинации с противосудорожными средствами. При состояниях возбуждения назначают нейролептические средства, обычно производные фенотиазина. И в этих случаях можно в дальнейшем продолжать лечение, сочетая циклосерин с нейролептиками. Несмотря на то, что значение характерологических нарушений, хронического алкоголизма и перенесенных в прошлом психозов до настоящего времени не доказано, рекомендуется воздерживаться от назначения циклосерина этим категориям больных. При возникновении психозов следует сразу же прервать лечение, в большинстве случаев этого достаточно для купирования психических нарушений. При затяжных психозах назначают обычное лечение: седативные и нейролептические препараты. Попытки лечения психических заболеваний циклосерином — немногочисленны, не дали положительных результатов и вряд ли оправданы, так как у психически больных, страдающих туберкулезом, назначение циклосерина нередко ухудшает психическое состояние. ЛИТЕРАТУРА1. Бейлин И. Б. — Клин, мед., 1958, № 12, стр. 21. 2. Смольникова Н. М., Кивман Г. Я. — Фармакол. токсикол., 1961, т. 24, стр. 592. 3. Andoye H. — Presse med., 1957, v. 66, p. 1765. 4. Вenоit G. — Ann. med. psychol., 1959, v. 11, p. 343. 5. Bernon A., Goyer R., Marecaux L., Tricoire J., Besnard C. — Rev. Tbc, 1957, v. 21, p. 1171. 6. Blanc M., Loiseau P., Meriaux J., Miсhelet X. — Encephale, 1957, v. 46, p. 46. 7. Breton A., Tacquet A., Gaudier, Beaussart M. — Arch. franc. pediat., 1956, v. 13, p. 1004. 8. Colombi G., Casati G., Cazzaniga G. — Giorn. ital. tuberc., 1957, p. 11, p. 379. 9. Constantinescu G., Cristea M., Vrabie E. — Neurol Psychiat., 1960, v. 13, p. 607. 10. Сrane G. — Amer. J. Psychiat, 1959, v. 115, p. 1025. 11. Сrane G. — Zbl. Neur., 1962, v. 166. p. 143. 12. De Bernart E., Floris V., Nannarelli V. — Osped. Psichiat. 1957, v. 25, p. 440. 13. Dumоn G. — Presse med., 1957, v. 66, p. 1765. 14. Dumon G., Taranger J., Garbiel M. — Revue de la Tuberculose, 1957, v. 21, p. 1225. 15. Epstein I., Nair K., Boyd L. — Antibiotic medicine, 1955, v. 1, p. 80. 16. Guуоtat J., Rоutier S. — Sem. Hop., 1957, № 24, p. 543. 17. Jolivet-Neuville G., Dreyfus-Brisас С. — Rev. Neurol., 1957, v. 96, p. 565. 18. Kendig I., Сharen S., Lepine L.-C. — Amer. Rev. Tbc, 1956, v. 73. p. 438. 19. Kirshner J. — Antibiotics Annual, 1957-1958, p. 627. 20. Levi-Valensi A., Porot M., Leonardon P., Dalet R., et coll. — Ann. med. psychol., 1957, v. 2, p. 899. 21. Levi-Valensi A., Porot M., Leonardon P. et coll. — Presse med., 1958, v. 66, p. 849. 22. Lewis W., Сalden G., Thurston J., coll. — Dis. Chest., 1957, v. 32, p. 172. 23. Martin-Lalande J., Lо J., Yalсin M. — Le Poumon et le Coeur, 1957, v. 13, p. 339. 24. Meyer L., Reyss-Brion, Durand M. — Presse med., 1957, v. 66, p. 1766. 25. Modonesi C. — Neuropsichiatria, 1958, v. 14, p. 323. 26. Naquet R., Resende J., Bronillet F., coll. — Ann. med. psychol., 1958, v. 116. p. 462. 27. Nayras P., Beaussart M., Gaudier B. et coll. — Rev. Neurol., 1957, v. 96. p. 563. 28 Pilot study on cycloserine — Amer. Rev. tbc, 1956, v. 74, p. 196. 29. Pоulet J., Gubler J. — Rev. de la Tuberc, 1957, v. 21, p. 1181. 30. Ravina A. — Presse med., 1955, v. 63, p. 532. 31. Ravina A. — Presse med., 1955, v. 63, p. 862. 32. Ravina A., Pestel M. — Presse med., 1956, v. 64, p. 1241. 33. Ravina A., Pestel М. — Presse med., 1955, v. 63, p. 1637. 34. Simonin P., de Ren G., Grilliat J.-P. — Rev. medicale (Nancy), 1957, v. 82, p. 631. 35. Storey P., Duvall R., McLean R. — Antibiot. Med. Clin. Ther., 1956, v. 3, p. 258. 36. Tardieu P., RоniIlard M., Labeguerie M. et coll. — Rev. Tuberc, 1957, v. 21, p. 1249. 37. Trillat E., Migneu S.-Cl., Riсhet L. — Ann. med. psychol., 1959, v. 117, p. 374. 38. VaIlade L., Hugonenq H., Jude J.-P. — Presse med., 1959, v. 67, p. 138. 39. VaIlade L., Vоisin R., Hugonenq H., Jude J.-P. et coll. — Ann. med. psychol., 1957, v. 115, p. 343. 40. Veran P., Meigneteau Ch., Trichereau R. et coll. — Rev. Tuberc, 1957, v. 21, p. 1161. 41. Veran P., Moigneteau Ch., Tricherau R. et coll. — Presse med., 1958, v. 66, p. 393. 42. Warnery М. — Presse med., 1957, v. 66, p. 1766. 43. Warnery М., Вrin, coll. — Rev. Tuberc, 1957, v. 21, p. 1244. 44. Weill G., Ассard R. — Rev. Tuberc, 1958, v. 22, p. 266. 45. Zitо M., Mоnасо P. — Acta Neurol., 1960, v. 15, p. 585. 46. Zitо M., Mоnасо P. — Acta Neurol., 1960, v. 15, p. 618. Глава 11 ИПРОНИАЗИД (ИПРАЗИД) И ДРУГИЕ ИНГИБИТОРЫ МОНОАМИНОКСИДАЗЫ Ипрониазид (ипразид, марсилид) — синтетический препарат, близкий по строению к изониазиду, представляет собой изоникотимил-изопрапилгидразид. Его химическая формула: 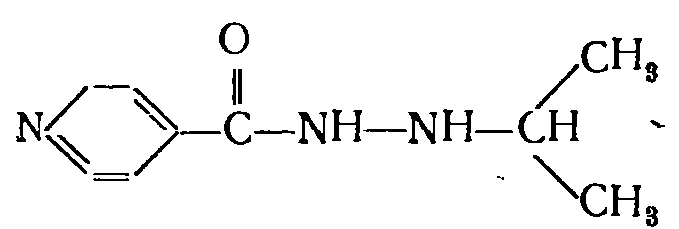 Препарат был предложен для лечения туберкулеза в 1952 г. и вскоре же появились описания вызываемых им психических нарушений. Ввиду значительно большей, — по сравнению с изониазидом, — токсичности ипрониазид вскоре почти совершенно перестал применяться для лечения туберкулеза, однако его способность изменять психическое состояние больных привела к попыткам лечения ипрониазидом психических заболеваний, в первую очередь, депрессивных состояний. Ипрониазид, в отличие от изониазида, блокирует моноаминоксидазу и таким образом увеличивает содержание в организме, в частности, в головном мозгу, моноаминов, — катехоламинов и серотонина. Ряд веществ, отличающихся от ипрониазида по химическому строению, но также тормозящих моноаминоксидазу, оказался сходным с ипрониазидом как по характеру вызываемых ими нарушений психики, так и по действию на психически больных. Поэтому мы приводим общее описание психических нарушений и терапевтического применения этой группы лекарств, известных под общим названием ингибиторов моноаминоксидазы (МАО). Количество этих препаратов весьма велико и продолжает возрастать В настоящее время за рубежом наибольшее распространение получили, помимо ипрониазида фенелзин (нардил), изокарбоксазид (марплан), ниамид (ниаламид), а в 1 последние годы также серинизопропил-гидразин. 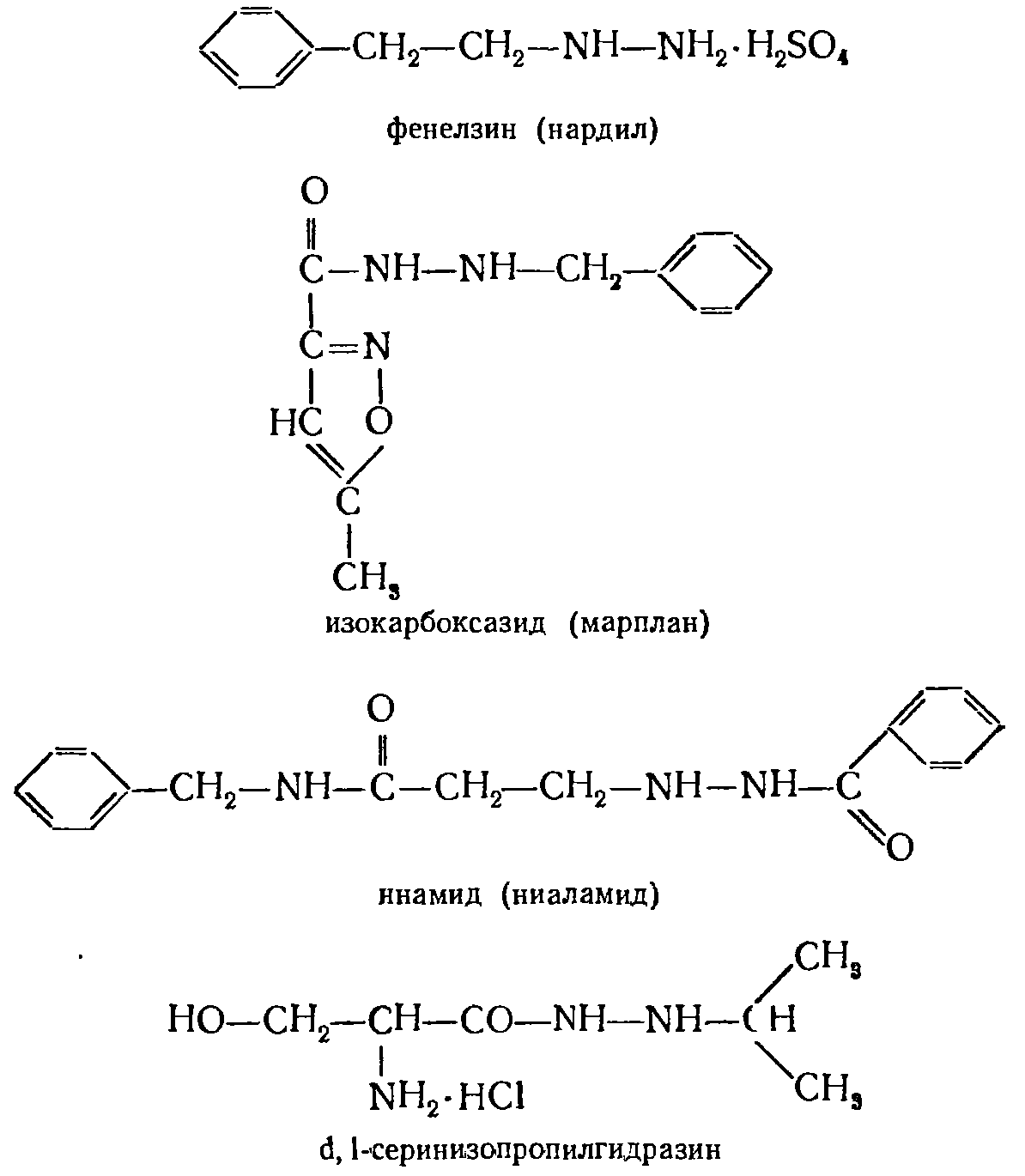 Острое отравление ингибиторами МАО наблюдается сравнительно редко — либо как следствие случайной передозировки, либо как результат попытки к самоубийству. Такие попытки могут совершать депрессивные больные, которым лечение ингибиторами МАО назначено амбулаторно, — обычно при этом речь идет о больных, которым удалось скрыть от врача мысли о самоубийстве. При остром отравлении большими дозами ингибиторов МАО вслед за общей слабостью, головокружениями, атаксией, смазанной речью, клоническими подергиваниями мышц развиваются коматозные состояния или судорожные приладки (типа генерализованных эпилептиформных припадков) с последующей комой. По выходе из комы может некоторое время сохраняться состояние оглушения. В некоторых случаях кома не наступает и начальные симптомы отравления сменяются делириозным синдромом. Так больная, описанная Бенбоу и Сьюпером, после однократного приема 40 таблеток нардила (600 мг; в 2 предыдущих дня эта больная принимала терапевтические дозы нардила, назначенные ей врачом, — 45 и 60 мг в день) развилась атаксия, бессвязность речи, больная производила впечатление пьяной. Затем появились быстро нараставшие дезориентировка во времени и в окружающем, двигательное возбуждение с несколько повышенным настроением, галлюцинации зрения и слуха, отрывочные бредовые идеи. При обследовании отмечены повышение артериального давления с 120/70 до 170/120, тахикардия, учащение дыхания, повышение температуры, расширение зрачков, сухожильная гиперрефлексия, подергивания отдельных мышц. Психоз длился 5 дней и закончился выздоровлением. Отметим, что эта больная страдала шизофренией, по поводу которой 8 раз стационировалась в психиатрические больницы. Несмотря на это картина делирия у нее не отличалась от делирия, возникающего у психически здоровых лиц. Подобные примеры мы приводили и в разделах, посвященных отравлениям другими лекарствами. В некоторых случаях, несмотря на прием больших доз ингибиторов МАО, помрачение сознания не наступает, но почти сразу — приступообразно — депрессия, приведшая к суицидальной попытке, исчезает, сменяясь эйфорией. Психические нарушения при острых отравлениях ингибиторами МАО непродолжительны, обычно уже в течение нескольких дней заканчиваются полным выздоровлением. Значительно чаще, чем при острых отравлениях, наблюдаются психические нарушения у больных, принимающих лечебные дозы ингибиторов МАО. (Разумеется, это объясняется лишь редкостью острых отравлений, а не большей опасностью лечения терапевтическими дозами). Частота таких нарушений оценивается по разному, от 3% до 20% и более к числу лечащихся больных (преимущественно туберкулезом), что зависит, по-видимому, как от контингента больных, так и от того, какие изменения психики принимаются во внимание различными авторами. У соматически больных, получающих ипрониазид (остальные ингибиторы МАО применяются преимущественно при психических заболеваниях), нередко появляется повышенное настроение, чувство благополучия, не связанное с улучшением их состояния, часто сочетающееся с чрезмерной возбудимостью и раздражительностью. Больные становятся подвижными, шумливыми, повышенно деятельными, не испытывая при этом чувства усталости, усиливаются влечения, прежде всего, половое и пищевое, ослабляется чувство самоконтроля. Это может вести к конфликтам с окружающими вплоть до агрессивных действий, импульсивности. Расстраивается сон. Нарастание веса обусловлено повышением аппетита и, как и повышенное настроение, не свидетельствует об улучшении соматического состояния больных. Эйфоризирующее действие ипрониазида подтверждено и экспериментами на здоровых испытуемых, большинство которых отмечало появление эйфории после однократного или кратковременного приема ипрониазида. Иногда развивается типичное гипоманиакальное или маниакальное состояние с эйфорией, речевым и двигательным возбуждением, облегчением течения мыслей, переоценкой собственных сил и возможностей, неутомимостью, отсутствием потребности во сне, расторможением влечений. Неврологически обычно отмечают повышение сухожильных и периостальных рефлексов, мидриаз, запоры, иногда тремор, непроизвольные мышечные подергивания, задержка мочи, затруднение оргазма, однако эти симптомы симпатотонии обычно сопровождаются не подъемом, а снижением артериального давления. Эйфория и усиление активности могут у части больных чередоваться с подавленным настроением, апатией, вялостью. У некоторых больных эйфория отсутствует, они подавлены, вялы, малоподвижны, много спят, жалуются на слабость, высказывают ряд ипохондрических жалоб. В этих случаях картина сходна с депрессивными состояниями различного генеза, особенно если к подавленному настроению и заторможенности присоединяются бредовые идеи самообвинения и отношения. Таким образом, ипрониазид и другие ингибиторы МАО могут вызывать как маниакальный, так и (реже) депрессивный синдром, а также их чередование. Могут наблюдаться — хотя значительно реже, чем эмоциональные синдромы, — также синдромы расстройства сознания (типа делирия), острые параноиды, протекающие на фоне ясного сознания, появление слуховых и зрительных галлюцинаций и, наконец, — судорожные эпилептиформные припадки, которым иногда предшествует аура. Судорожные припадки могут следовать за маниакальным или депрессивным состоянием. У некоторых больных во время лечения ингибиторами МАО развивается картина, сходная с Корсаковским синдромом. Они становятся забывчивыми, — не могут вспомнить, приняли ли они лекарство, уплатили ли за сделанную в магазине покупку и т. п. Появляется амнезия на недавно прошедшие события при сохранной памяти на прошлое. После отмены лечения эти изменения обычно сглаживаются и память больных восстанавливается. Развитию психических нарушений обычно предшествуют или сопутствуют общие симптомы токсикоза: кожные сыпи, зуд, отеки ног, головокружения, гипотензия, однако те же симптомы могут развиваться и у больных, не обнаруживающих во время лечения никаких изменений психики. Психические нарушения, вызываемые ингибиторами МАО, обычно кратковременны и быстро исчезают после прекращения лечения. Однако возможны и затяжные психозы. Так из 6 больных, находившихся под наблюдением О'Коннора и сотр. только 4 выздоровели от психоза. Крэйн наблюдал больного, у которого после назначения ипрониазида развилось затяжное маниакальное состояние. Спустя 2 года больной все еще оставался в психиатрической больнице. По-видимому, несвоевременная отмена лечения способствует затяжному течению психоза, однако, сведения, имеющиеся в литературе, скудны и не позволяют утверждать это с такой же определенностью, как, например, в отношении психозов, вызванных изониазидом. Разумеется, у части этих больных трудно исключить возможность провокации психического заболевания иной этиологии под влиянием лечения или даже простое совпадение начала психоза с лечением ингибиторами МАО. Чаще всего возникает предположение, что у депрессивных больных речь идет не об изменениях психики, вызванных лекарством, а о спровоцированной лечением смене депрессивной фазы маниакальной, — особенно если маниакальное состояние длится недели и месяцы после отмены лечения. Отвергнуть такое предположение трудно, но в ряде случаев еще труднее отбросить роль лекарств, как, например, когда у больных с депрессией, продолжающейся месяцы и даже годы, она исчезает уже с первых дней лечения, уступая место маниакальному синдрому. Возобновление приема ипрониазида после исчезновения психических нарушений может не вызвать осложнений, но иногда возобновление лечения ведет и к повторному психозу, который на этот раз может принимать затяжной характер. Привыкание к ипрониазиду и другим ингибиторам МАО и развитие токсикомании не описаны, однако на возможность привыкания указывают те случаи, когда больные самовольно, без указания врача повышают дозировку препарата, стремясь вызвать у себя эйфорию, а также развитие абстиненции после прекращения лечения. Если лечение было кратковременным, абстиненция не развивается, но если лечение продолжается несколько месяцев, его отмена нередко ведет к абстиненции. Так, Зеликоф, Робитцек и Орнстайн наблюдали абстинентный синдром в виде головных болей, бессонницы, головокружений, сонливости, раздражительности, подавленного настроения, кошмарных сновидений, иногда поносов, зуда, общей слабости у 39 из 56 больных, получавших ипрониазид в течение 16—44 недель. Явления абстиненции обычно появляются через 24—48 час. после отмены ипрониазида и постепенно исчезают в течение 4—6 недель. При более постепенном снижении дозировок абстинентный синдром полностью не исчезает, но появляется позже и менее выражен. Как и при ряде других лекарственных психозов не удалось установить прямой зависимости между дозировкой, продолжительностью лечения, влиянием на основное заболевание, по поводу которого было назначено лечение, его давностью и тяжестью, полом и возрастом больных, с одной стороны, и возникновением психических нарушений — с другой. Некоторое значение имеют особенности преморбидной личности — эмоциональная неустойчивость, психопатические черты характера, перенесенные в прошлом психические заболевания, а также наследственная отягощенность, однако все эти условия вовсе не обязательны. Следует отметить, что и характер психических нарушений не может быть объяснен, исходя из особенностей личности, — так, состояние близкое к маниакальным, с конфликтностью, агрессивностью и т. п. может развиваться во время лечения ингибиторами моноаминоксидазы и у лиц, до заболевания отличавшихся пассивностью, нерешительностью, застенчивостью. В механизме действия ингибиторов МАО основное значение, как явствует уже из самого названия этой группы лекарств, придают их способности блокировать фермент моноаминоксидазу, что, в свою очередь, ведет к нарушениям обмена моноаминов в головном мозгу. Так как в настоящее время обмену моноаминов в ЦНС и его роли в возникновении ряда психических заболеваний придается большое значение, мы не рассматриваем этот вопрос в настоящей главе, а выделяем его в специальный раздел. Лечение в большинстве случаев сводится к отмене препарата, вызвавшего психические нарушения. При выраженных состояниях возбуждения назначают нейролептические средства, главным образом, производные фенотиазина (отечественные препараты — аминазин, пропазин, стелазин), при повторных судорожных припадках — противосудорожные средства, при состояниях комы — общеукрепляющие, сердечные. Применение в этих случаях стимуляторов нервной системы противопоказано, т. к. они по механизму действия близки к ипрониазиду и другим ингибиторам МАО и могут усилить их токсическое действие. Если токсичность ипрониазида и, в частности, частота психических нарушений при его применении привели к тому, что он почти совершенно перестал применяться при лечении туберкулеза, то с другой стороны, его эйфоризирующее действие послужило основанием для применения ипрониазида для лечения психических заболеваний, прежде всего, депрессивных синдромов. Остальные ингибиторы МАО испытывались уже непосредственно как антидепрессивные средства. Количество как экспериментальных, так и — особенно — клинических работ, посвященных применению ингибиторов МАО при психических заболеваниях, чрезвычайно велико, оно уже в настоящее время превышает тысячу и продолжает увеличиваться из месяца в месяц. О том, насколько широко стали применяться эти препараты свидетельствует, например, то, что только в США к 1958 году насчитывалось около 400 тысяч больных, которым было проведено лечение одним лишь ипрониазидом. Однако по ряду важных вопросов — о показаниях к их применению, эффективности, рекомендуемых дозах и сроках лечения нет полного единства мнений. Во многих работах объединены вместе результаты лечения депрессивных синдромов различного происхождения — депрессивные фазы маниакально-депрессивного психоза, инволюционные депрессии, реактивные депрессии, депрессивные синдромы при органических заболеваниях ЦНС, при шизофрении и т. д. С другой стороны до настоящего времени нет единой, общепризнанной классификации депрессий и различные исследователи подразделяют депрессивные синдромы каждый по своему. Так, наряду с депрессивной фазой циркулярного (маниакально-депрессивного) психоза зарубежные авторы нередко выделяют эндогенные депрессии, периодические эндогенные депрессии, которые в отечественной психиатрии не рассматриваются как отдельные виды депрессий, а обычно, в соответствии со взглядами Э. Крепелина, относят к маниакально-депрессивному психозу. Многие авторы подразделяют больных не по характеру заболеваний, а по клиническим особенностям депрессивного синдрома: так, широко распространено деление депрессий на психотические и непсихотические, в зависимости от их тяжести, выделение депрессий с навязчивостями; ипохондрических депрессий и т. д. К тому же оценка эффективности лечения часто субъективна. Если понятия о практическом выздоровлении или полной ремиссии понятны и не вызывают сомнений (хотя и здесь субъективная оценка исследователя играет известную роль), то понятия значительного, умеренного и частичного улучшения, «хорошего» эффекта и т. п. страдают неопределенностью и различны у разных авторов. Так, иногда в группу улучшений относят больных, которые после окончания лечения не могут быть даже переведены в спокойные отделения, или больных, у которых заторможенность сменилась раздражительностью, агрессивностью, усилением галлюцинаций. Между тем, в ряде работ приводится только общее количество или процент больных, давших в результате лечения улучшения разной степени или просто «положительный эффект». Хорошо известная частота спонтанных, наступающих вне зависимости от лечения, улучшений и выздоровлений у депрессивных больных также затрудняет оценку эффективности лечения. Если кратковременное лечение не дало положительных результатов, то возникает предположение, что лечение прервано преждевременно, если же улучшение наступило после продолжительного курса лечения, то трудно доказать, что речь не идет о спонтанном выздоровлении. Несмотря на все эти оговорки, положительный эффект ипрониазида при депрессивных синдромах, почти никем в настоящее время не оспаривается. Этот эффект особенно убедителен у больных, у которых депрессия тянется годами, не обнаруживая заметных колебаний, а после начала лечения уже в первые недели состояние начинает улучшаться. Обычно в первую очередь уменьшается двигательная и речевая заторможенность, — оживляется мимика, больные более свободно двигаются, им легче говорить, затем больные становятся активнее, им легче принять решение и осуществить его, улучшается внимание, наконец, в последнюю очередь, улучшается настроение больных. Поэтому ипрониазид (как и другие ингибиторы МАО) относят к группе «психоэнергизаторов» в отличие от другой группы антидепрессивных препаратов, основным представителем которой является тофранил (имипрамин, отечественный имизин), прежде всего улучшающий настроение («тимолептические средства»). Вместе с тем ипрониазид — хотя и менее постоянно — может оказывать и успокаивающее действие, устраняя тревогу, беспокойство, страх. С психологической точки зрения этот эффект объясняют тем, что больные, ощущая бо?льшую энергию, легче преодолевают трудности, прежде вызывавшие у них страх и тревогу. Описанную динамику (сначала улучшение моторики, волевой активности и затем — настроения) удается проследить не у всех больных. У части из них состояние улучшается очень быстро — скачкообразно: в течение одного дня или даже — редко — нескольких часов исчезают все симптомы депрессии. У некоторых больных оживлению психомоторики предшествует период успокоения, некоторой расслабленности, сходный с эффектом, наблюдаемым при лечении нейролептиками, но отличающийся непродолжительностью. Улучшение наступает далеко не у всех депрессивных больных. Цифры, приводимые различными авторами, колеблются в довольно широких пределах. Если некоторые исследователи отмечали улучшение у 80—90% всех лечившихся больных, то другие вообще не наблюдали сколько-нибудь значительного эффекта от применения ипрониазида. Так, например, Рис и Бенейм не нашли статистически достоверной разницы между больными, лечившимися ипрониазидом, и больными, получавшими плацебо. Сходные результаты получили Каммен и сотр., которые пришли к выводу, что хотя лечения ипрониазидом «дает кое-что, но это кое-что не слишком значительно». Все же большинство авторов приводит сходные цифры — порядка 60—70% (всех улучшений). Различна и отмечаемая разными авторами частота практических выздоровлений, которая колеблется от 5—10% до 60—70%. Такие различия, очевидно, зависят от неоднородности больных, объединяемых по признаку преобладания депрессивного синдрома, от различий в тяжести и картине депрессии. Сколько-нибудь отчетливой зависимости между эффективностью лечения эндогенной и экзогенной (реактивной, в том числе депрессивных реакций у невротических и психопатических личностей) депрессии установить не удалось. Правда, отдельные исследователи получали лучший результат то при эндогенной депрессии, то при экзогенной, однако в целом результаты лечения той и другой не обнаруживают заметной разницы При депрессиях старческого возраста, депрессивных синдромах при органических заболеваниях ЦНС и хронически текущих соматических заболеваниях эффективность ипрониазида незначительна, хотя у части больных удается добиться значительного улучшения. Тяжесть депрессии играет известную роль, — результаты лечения обычно лучше при более мягко протекающих, «амбулаторных» (т. е. не требующих обязательного стационирования) депрессиях, при которых получены наиболее высокие цифры выздоровлений и значительных улучшений. Высказывается даже мнение, что только при такой «мягкой» депрессии» целесообразно назначение ипрониазида. Однако этому противоречит клинический опыт, показывающий, что значительная часть больных с тяжелыми депрессивными состояниями также поправляется — полностью или частично — под влиянием лечения. Давность заболевания не играет существенной роли — эффект лечения одинаков и у больных с давностью заболевания, исчисляемой неделями или месяцами, и у больных, у которых депрессия протекает хронически на протяжении нескольких лет. Большое значение имеют клинические особенности депрессивного синдрома. При депрессиях с преобладанием речевой и двигательной заторможенности, вялости, пассивности, лечение ипрониазидом дает наилучший результат. Напротив, при преобладании тревоги, страхов, двигательного беспокойства назначение ипрониазида нередко усиливает возбуждение и ухудшает состояние больных (хотя иногда — как отмечалось выше — страх и тревога исчезают под влиянием ипрониазида). Уэст и Дэлли считают, что атипичная депрессия с тревогой, фобиями, бурной, напоминающей истерическую, реакцией на самые незначительные неприятности, — со слезами, дрожанием всего тела и т. п. дает наилучшие результаты при лечении ипрониазидом. Больные, несмотря на сходство с истеричными, ни до начала заболевания, ни после выздоровления не обнаруживают истерических черт характера. Эти данные, сколько нам известно, никем не опровергнуты, но и не подтверждены. Хорошие результаты наблюдались и при так называемой ангедонической депрессии, при которой больные не столько испытывают чувство тоски, сколько жалуются на то, что ничто не доставляет им радости, на неспособность испытывать удовольствие. Правомерность выделения такой формы депрессии многими оспаривается, но не подлежит сомнению, что у ряда больных с депрессией на первом плане в картине заболевания стоит ангедония (неспособность испытывать приятные чувства, в сущности, мало чем отличающаяся от хорошо известной «болезненной бесчувственности» депрессивных больных). При наличии бредовых идей самообвинения и отношения, а также галлюцинаций, а особенно ипохондрического и нигилистического бреда эффективность лечения ипрониазидом не велика, хотя эти синдромы не являются противопоказанием к назначению лечения. Если в картине депрессии на первый план выступают различные соматические жалобы, но нет бредовой их трактовки, то лечение ипрониазидом дает хороший эффект. Влияние ипрониазида на депрессии с навязчивыми состояниями, в том числе и на невроз навязчивых состояний, непостоянно. Иногда навязчивости под влиянием лечения слабеют и даже исчезают, но этот эффект наблюдается далеко не всегда и прогноз в подобных случаях всегда сомнителен. Некоторое влияние оказывает ипрониазид и на больных шизофренией. Под влиянием лечения часть из них становится живее, общительнее, активнее, иногда упорядочивается поведение; настроение, если оно было подавленным, улучшается. Хотя и редко, но может наступать расторможение у больных, находящихся в состоянии кататонического ступора. Вместе с тем, на галлюцинации, нарушения мышления, в том числе, бредовые идеи, негативизм лечение обычно не оказывает положительного действия. Напротив, нередко эти нарушения усиливаются или становятся более заметными благодаря большей активности больных. Может изменять содержание и характер бредовых идей, например, смена ипохондрического бреда и бреда самообвинения, бредовыми идеями отношения и преследования. Естественно, что у тех больных, у которых апатия, абулия или депрессивный синдром являются основными проявлениями или полностью исчерпывают собой картину заболевания, лечение ипрониазидом может привести к значительному улучшению. Напротив, у большинства больных, у которых эмоционально-волевые нарушения составляют только часть болезненных симптомов, улучшение носит частичный характер, нередко речь идет не об улучшении, а о трансформации клинической картины. Если увеличение активности больных сочетается с агрессивностью, конфликтностью, обострением болезненных переживаний (галлюцинаций, бредовых идей), то такая трансформация с практической точки зрения, равносильна ухудшению. Таким образом, небольшой процент улучшений, их нестойкость, возможность обострений весьма ограничивают применение ипрониазида при шизофрении. Все же у части больных с апато-абулическим синдромом, не давших улучшения после лечения инсулиношоковой, электросудорожной терапией, нейролептическими средствами, наступает улучшение после назначения ипрониазида. Мнения о влиянии ипрониазида на больных эпилепсией противоречивы. Некоторые авторы считают, что наличие судорожных припадков является противопоказанием к назначению ипрониазида, другие, напротив, отмечают урежение больших и малых судорожных припадков, а также смягчение характерологических нарушений у больных эпилепсией, получающих ипрониазид. При этом ипрониазид не только потенцирует действие барбитуратов, но и сам оказывает противосудорожное действие. Напомним, что в то же время передозировка ипрониазида может вызвать судорожные припадки. Ипрониазид (и другие ингибиторы МАО) можно применять и при апато-абулическом синдроме у олигофренов и других органических поражениях ЦНС. Эффект ипрониазида обычно сохраняется только на время его применения, отмена лечения ведет в большинстве случаев к возобновлению психических нарушений — депрессии, апатии — учащению судорожных припадков. Эти наблюдения с одной стороны показывают, что речь идет действительно о влиянии ипрониазида на психическое состояние больных, а не о случайном совпадении улучшения с периодом приема ипрониазида или о психотерапевтическом его действии (замена ипрониазида плацебо не предотвращает рецидива болезненных симптомов). С другой стороны, эти данные свидетельствуют, что ипрониазид, устраняя или смягчая клинические проявления болезни, может быть, компенсируя лежащие в их основе обменные нарушения, не устраняет причину заболевания, и следовательно, лечение ипрониазидом может рассматриваться как симптоматическая или заместительная терапия. Симптоматический характер действия ипрониазида обнаруживается еще более отчетливо у больных грудной жабой, у которых ипрониазид и другие ингибиторы МАО нередко снимают болевой синдром, но не только не уменьшают частоты наиболее серьезного осложнения — инфаркта миокарда, но, возможно, даже несколько ее увеличивают, так как больные, избавленные от болей и настроенные оптимистично (может быть благодаря и эйфоризирующему действию ипрониазида) не соблюдают необходимых мер предосторожности. У тех больных с депрессиями, у которых наступает выздоровление, — улучшение сохраняется и после отмены ипрониазида или замены его плацебо, — речь, по-видимому, идет о спонтанном улучшении, которым в большинстве случаев заканчивается как циркулярная, так и реактивная депрессия. При хронической депрессии лечение должно быть длительным, а быть может, и постоянным — подобно лечению инсулином больных диабетом. Разумеется, это не умаляет ценности ипрониазида, ибо устранение клинических проявлений заболевания — тоскливого настроения, речевой и двигательной заторможенности облегчает состояние больных, дает им возможность находиться вне стен лечебных учреждений, найти свое место в жизни, хотя такие больные и продолжают находиться под наблюдением диспансеров. До тех пор, пока не создано этиопатогенетическое лечение, что вряд ли возможно, пока не выяснены причины психических заболеваний, — в частности, маниакально-депрессивного психоза, ипрониазид может занять свое место в ряду фармакологических средств, применяемых для лечения психических заболеваний, которые в большинстве также являются симптоматическими средствами. В отношении доз ипрониазида и сроков его применения, так же не существует полной ясности. Обычно ипрониазид назначают внутрь по 75—150 мг в день, но доза эта может быть увеличена в 2 и более раза. Часть авторов считает, что значительное увеличение суточных доз нецелесообразно, и что если 150—200 мг в день ипрониазида не дает эффекта, то дальнейшее наращивание дозы также оказывается безрезультатным. Однако высказывается и другое мщение, согласно которому 150 мг следует считать минимальной суточной дозой и увеличивать ее при отсутствии эффекта. Разноречивы и имения по вопросу о том, когда следует считать, что лечение ипрониазидом не дало эффекта и что его следует прекратить. Обычно улучшение в состоянии больных начинается через 7—14 дней после начала лечения (выше упоминалось, что улучшение может быть скачкообразным, но этот «скачок» чаще наступает не в первые дни лечения, а спустя 1—2 недели), но может обнаруживаться и в более поздние сроки. Большинство исследователей рекомендует прекращать лечение (если состояние больных не изменилось) через 1—2 месяца. Однако некоторые авторы, как например, Лумер и сотр. считают, что при хронически текущей депрессии минимальная продолжительность лечения — 3 месяца. Если состояние больных улучшается, то переходят на поддерживающие дозы (в среднем 25—50 мг в день, но величина поддерживающей дозы определяется индивидуально — для каждого больного). Не установлены критерии, позволяющие решить, когда можно полностью отменить лечение, не опасаясь рецидива. Этот вопрос решается эмпирически. Лечение ипрониазидом, если эффект его недостаточен, можно сочетать с электросудорожной терапией, улучшение в этих случаях наступает после меньшего числа электрошоков, — обстоятельство немаловажное, учитывая опасность электросудорожной терапии, впрочем, по нашему мнению, несколько преувеличиваемую некоторыми отечественными психиатрами. При сочетании ипрониазида с резерпином или хлорпромазином (аминазином) у некоторых больных стимулирующее действие ипрониазида становится более отчетливым, но в целом, ни эффективность лечения, ни частота осложнений существенно не изменяются. Ипрониазид нередко вызывает побочные симптомы. Прежде чем перечислять их, следует заметить, что понятие это весьма относительно. К побочным симптомам относят те изменения, вызвать которые не является целью лечения, но цели эти могут быть различны. Одни и те же симптомы, например, эйфория и гиперактивность, вызываемые ипрониазидом, являются побочными симптомами у больных туберкулезом, но при депрессиях их отсутствие расценивается как показатель безрезультатности лечения. Гипотензивное действие резерпина — основание для его назначения больным гипертонической болезнью и осложнение — при лечении больных шизофренией и т. п. Схематически можно, нам кажется, выделить 3 группы «побочных симптомов». 1) Симптомы, на вызывание которых было рассчитано лечение, но чрезмерно интенсивные, — к ним относятся маниакальные состояния и картины двигательного возбуждения у депрессивных больных, лечащихся ингибиторами МАО. 2) Симптомы, хотя и нежелательные с точки зрения клинициста, но являющиеся проявлением того же механизма действия лекарства, в силу которого он вызывает желательные изменения, — сюда относятся симптомы симпатотонии, как тахикардия, сухость во рту, запоры и т. п. при назначении стимуляторов ЦНС или тех же, близких к стимуляторам по механизму действия, ингибиторов МАО, симптомы парасимпатотонии при лечении резерпином. По-видимому, к этой же группе относятся и паркинсонизм (или паркинсоноподобный синдром), развивающийся при лечении нейролептиками. Правда, многие ученые и клиницисты считают,-что устранение паркинсонизма не влияет на эффективность лечения, но все же чем активнее нейролептическое средство, тем чаще и легче вызывает оно явления паркинсонизма, как это, например, показано в отношении препаратов фенотиазинового ряда. 3) Симптомы, которые не связаны непосредственно с тем механизмом, в силу которого лекарство оказывает терапевтическое действие, — например аллергические реакции, связанные с реактивностью самого больного и ряд других симптомов (в отношении части из них можно полагать, что связь их с основным механизмом действия препарата просто не выяснена). Психические нарушения, вызываемые ипрониазидом у больных психическими заболеваниями, такие же, как и наблюдающиеся у психически здоровых лиц, получающих ипрониазид по поводу соматического заболевания. Они описаны в начале настоящей главы, поэтому мы ограничимся лишь несколькими замечаниями. Во-первых, как уже упоминалось, некоторые изменения, нежелательные с точки зрения терапевта, являются желательными с точки зрения психиатра. Во-вторых у психически больных часто трудно решить, идет ли речь о психических изменениях, вызванных лекарством (в данном случае — ипрониазидом) или о выявлении симптомов, которые были затушеваны теми психическими нарушениями, которые устранены в результате лечения ипрониазидом. Так, если больные, находившиеся в состоянии кататонического ступора, по выходе из него начинают галлюцинировать или высказывать бредовые идеи, то вполне вероятно, что галлюцинации и бред не появились под влиянием лечения, а лишь не могли быть обнаружены у этих больных, по выражению А. Эя, «заживо замурованных в гробнице своей кататонии». В случаях усиления или обострения галлюцинаций или бредовых идей — это усиление также может быть лишь кажущимся, обусловленным увеличением активности и большей эмоциональной живостью больных. «Трансформация» клинической картины, когда депрессивный синдром — обычно атипичный — сменяется выраженными шизофренными расстройствами мышления и поведения, также можно расценивать как следствие устранения второстепенных с точки зрения диагностики, но выступающих на первый план в картине болезни симптомов, под влиянием ипрониазида. Поэтому ипрониазид рекомендуют применять в сомнительных случаях для уточнения диагноза. Симптомы и синдромы, обусловленные действием ипрониазида, как например, токсические психозы с нарушением сознания, не отличаются от таких же картин, возникающих у психически здоровых, но наблюдаются у психически больных несколько реже. Интересно, что у больных шизофренией с большой давностью заболевания и картиной вялости, бездеятельности, эмоциональной тупости могут развиться гипоманиакальные состояния, во время которых больные обнаруживают повышенную чувствительность и даже сентиментальность. Это еще раз показывает искусственность понятия «шизофренического дефекта». Само понятие «дефект» говорит о необратимом характере изменений психики и бесперспективности лечения, тогда как в действительности наблюдения, подобные приведенным выше, заставляют думать, что речь идет о затяжных, но обратимых нарушениях, которые редко и с трудом устраняются современными методами лечения. Вряд ли правильно объяснять дефекты наших знаний и способов лечения «дефектным состоянием» самих больных. Часть побочных симптомов, возникающих во время лечения ипрониазидом, обусловлена его симпатотоническим действием. К таким симптомам относятся сухость слизистых, запоры, бессонница, усиление полового влечения, повышение аппетита, вплоть до прожорливости и нарастание веса. Хотя кривая веса при циркулярной депрессии является важным диагностическим признаком и его нарастание расценивается как указание на приближение светлого промежутка, у больных, получающих ипрониазид, прибавка в весе не коррелирует или коррелирует лишь относительно с клиническим улучшением. Менее ясна связь между действием ипрониазида и снижением артериального давления, которое однако наблюдается с значительным постоянством и по мнению некоторых авторов является conditio sine qua non терапевтического эффекта — с устранением гипотензии вновь появляется и депрессия. Некоторые симптомы — головные боли, головокружения, преходящие нарушения зрения — предположительно могут быть связаны с изменениями тонуса сосудов, обусловленными накоплением (в результате торможения МАО) серотонина. Наконец, часть побочных симптомов — токсических и аллергических — не может быть объяснена, исходя из основного механизма действия ипрониазида — торможения МАО. К таким симптомам относятся невриты, тошноты, повышение чувствительности к свету, отеки нижних конечностей, дерматиты, кожные сыпи. (Впрочем, ряд исследований указывает на роль того же серотонина в механизме различных аллергических реакций. Наиболее серьезное осложнение — токсический гепатит, иногда заканчивающийся летально. Как клинически, так и патологоанатомически этот гепатит неотличим от вирусного гепатита (болезни Боткина). Этиологическая роль ипрониазида в возникновении гепатита не может считаться окончательно установленной. Леуппи, Шерер и Штудер отмечают, что тогда как гепатиты, развившиеся во время приема заведомо безвредных препаратов не связывают с лечением этими препаратами, такая связь предполагается, если гепатит развился во время приема нового лекарства. Ряд факторов заставляет предполагать, что, по крайней мере, значительная часть заболеваний желтухой во время лечения ипрониазидом является результатом простого совпадения. Так, в США наибольшее число случаев желтухи описано в 1957—58 годах, когда в стране была эпидемия вирусного гепатита. В 1959 году, когда эта эпидемия закончилась, описания желтух стали единичными, хотя применение ипрониазида не стало меньше. С другой стороны, имеется ряд наблюдений над больными с нарушениями функции печени, которые длительно принимали ипрониазид без всякого вреда для здоровья, у части из них отмечена даже нормализация показателей ряда функциональных проб печени. Правда, в некоторых случаях наиболее вероятна связь гепатита с токсическим действием ипрониазида, например, у больных, у которых повторные гепатиты возникают при повторном лечении ипрониазидом. Однако нельзя признать оправданной позицию тех врачей, которые во избежание риска осложнений предлагают совсем отказаться от применения ипрониазида. Весьма любопытный расчет приводит Роби: в США в 1958 году было около 20 тысяч самоубийств. Если принять, что не более 1/3 этих лиц покончила с собой в состоянии депрессии и что только 10% из них поправились бы после лечения ипрониазидом, то и в этом случае было бы сохранено 600 человеческих жизней. Между тем, только 2 из 6000 больных, получающих ипрониазид, рискуют заболеть гепатитом, но и то 75% вероятности, что они поправятся. Частота самоубийств, совершаемых депрессивными больными, хорошо известна психиатрам всех стран и эта опасность, несомненно, во много раз превышает опасность осложнений, вызываемых лечением. Все же, ввиду возможности развития гепатита лечение ипрониазидом следует проводить под контролем, регулярно повторяя функциональные пробы печени и отменять лечение при ухудшении этих показателей, в первую очередь, изменении активности глютамино-щавелево-уксусной транаминазы, увеличение которой предшествует появлению клинических признаков гепатита и является показанием для прерывания лечения. Другие ингибиторы МАО — марплан (изокарбоксазид), ниамид (ниаламид), фенелзин (нардил), фенипразин (катран), парнат (трансамин) ни по своей эффективности, ни по показаниям к их применению существенно не отличаются от ипрониазида. Как и ипрониазид, они показаны при различных депрессивных состояниях. Попытки различных авторов установить какую-либо избирательность действия в зависимости от этиологии (реактивные, невротические, эндопрессии) дали противоречивые результаты. Точно так же и особенности клинической картины депрессии, являющиеся показанием к их назначению, до сих пор не установлены, отмечено только, что все ингибиторы МАО дают наилучший эффект при состояниях заторможенности, вялости, адинамии. Показания к назначению этих ингибиторов МАО при шизофрении и эпилепсии и их эффект — такие же, как показания и назначение ипрониазида, а дозы варьируют в широких пределах. Так, обычные суточные дозировки ниамида 50—150 мг, нардила — 15—90 мг, марплана 10—60 мг, но, например, некоторые авторы доводят дозу марплана до 800 мг в день. Сравнительная оценка эффективности этих препаратов не позволяет отдать предпочтение какому-либо из них, так как данные, полученные разными авторами, значительно отличаются друг от друга. Так, если по данным Инглиша на первое место по эффективности при депрессиях следует поставить марплан (91% улучшений), то по данным Холта марплан дает улучшение всего у 55% больных, значительно уступая фенелзину (80% улучшений), а по мнению Харриса фенелзин, в свою очередь, не лучше, чем плацебо. Отметим, что фенелзин и марплан являются в 5—6 раз более сильными ингибиторами МАО (по данным полученным на животных), чем ипрониазид. Таким образом, не удалось установить постоянной корреляции между активностью блокирования МАО в эксперименте и эффективностью препарата в клинике. Среди ингибиторов МАО наиболее токсичным считают ипрониазид, но меньшая токсичность остальных препаратов этой группы выражается лишь в меньшей частоте осложнений, характер же их, включая возможность гепатита, остается таким же. Отметим применяющуюся в последние годы методику «толчков», которая заключается в том, что больному на протяжении нескольких часов дают лекарство в дозах, в несколько раз превышающих суточные. Чаще с этой целью употребляют лрепарат Ro 4—1038 или серинизопропилгидразин, но можно пользоваться и другими ингибиторами МАО, например, марпланом. Такие «толчки» повторяют с интервалом в 3—8 дней. Иногда этот способ лечения оказывается чрезвычайна эффектным — уже через несколько часов после приема лекарства (доза наиболее часто употребляемого для такой терапии серинизопропилгидразина 300—400 мг, при обычной суточной дозе 5—30 мг) исчезают заторможенность, подавленное настроение, мрачные мысли — больной становится активным, подвижным, жизнерадостным. К сожалению, этот эффект иногда оказывается нестойким, исчезая уже на следующий день. Пока трудно сказать, имеет ли этот метод какие-нибудь преимущества перед обычной методикой — длительного приема медикамента. Иногда рекомендуют после нескольких «толчков» назначать в случае успеха поддерживающие дозы того же лекарства. Следует иметь в виду, что метод толчков опаснее обычной методики, необходимо соблюдение строгого постельного режима и контроль за артериальным давлением т. к. наиболее вероятным осложнением является резкое падение артериального давления и коллапс. Мы подробно остановились на лечебном применении ингибиторов МАО, так как на их примере отчетливо видны как успехи современной терапии психических заболеваний, так и ее слабые места. Родоначальник этой группы препаратов — ипрониазид начал применяться на основании эмпирических наблюдений, — когда была отмечена его способность повышать настроение и усиливать активность больных. Изучение свойств ипрониазида привело к мысли, что причиной его терапевтического эффекта является способность блокировать моноаминоксидазу. На основании этой гипотезы, пожалуй, впервые в истории психиатрии был создан целый ряд препаратов — ингибиторов МАО, способность которых оказывать антидепрессивное действие предполагалась заранее и оправдалась при клиническом их применении. Несмотря на это, до сих пор вызывает споры вопрос о том, действительно ли блокирование МАО является причиной антидепрессивного действия ипрониазида и других ингибиторов МАО. Этот вопрос более подробно рассмотрен в разделе об обмене моноаминов в головном мозгу. Пока же отметим, что в изучении действия этой группы препаратов наблюдается несоответствие между клиническим опытом и изучением механизма их действия. Клиническая психиатрия накапливает все большее количество фактов, относящихся почти исключительно к вопросам о дозировках, сроках лечения, количеству улучшений и ухудшений, частоте побочных симптомов, показаниям к лечению в зависимости от особенностей клинической картины. Механизм же действия тех же препаратов изучается фармакологами, физиологами, биохимиками в эксперименте на животных, и эти данные используются затем для объяснения фактов, отмеченных в клинике. В результате мы более или менее хорошо знаем какие клинические изменения вызывают ингибиторы МАО у человека и каков механизм его действия на лабораторных животных. Перенос данных, полученных в эксперименте, на человека, особенно если речь идет об изменениях психики, представляет значительные трудности. Поэтому о механизме действия ингибиторов МАО на человека мы можем судить лишь весьма приблизительно. Попытки же сочетать клиническое исследование с биологическим, хотя и предпринимаются, но чрезвычайно малочисленны, особенно, если учесть громадное количество клинических исследований посвященных действию психотропных, т. е. оказывающих влияние на психику препаратов. То же самое наблюдается и в отношении других психотропных средств — аминазина, резерпина и т. д. Опыт инсулиношоковой терапии достаточно ясно показывает, что само по себе накопление клинических фактов, каким бы длительным оно не было, не в состоянии вывести лечение за рамки чисто эмпирического метода. Увлечение психофармакологическими средствами, пожалуй, превышает интерес к инсулину в 30-е годы. Но опыт уже десятилетней давности показывает, что массе клинических наблюдений не соответствуют скудные представления о механизме действия новых лекарств. Между тем, по мере появления новых средств интерес концентрируется на них, а изучение «старых» препаратов свертывается. Это легко можно проследить по литературе последних лет, посвященной психофармакологическим средствам. Таким образом, снова возникает опасность, что психиатрия в результате открытия психофармакологических средств обогатится новыми методами лечения, но не сделает значительного шага вперед в изучении сущности психических заболеваний и что в итоге лишь увеличится число эмпирических методов терапии. Лечение новыми препаратами, в частности, ингибиторами МАО, отчетливо показало, что существующая классификация психических заболеваний, основанная на клинических особенностях их симптоматики и течения, не дает возможности предсказать, какое действие окажет препарат на каждого больного. До сих пор остается неясным, — и это относится к любому методу лечения, применяемому в психиатрии — почему у группы больных с одним и тем же заболеванием, одинаковым синдромом, примерно 2/3 положительно реагируют на применение одного и того же метода лечения, тогда как лечение остальных остается безрезультатным. Очевидно, несмотря на клиническое сходство этих больных механизмы, вызывающие аналогичные симптомы, различны. Поэтому блокирование моноаминоксидазы приводит в одних случаях к выздоровлению, в других — лишь к частичному улучшению состояния, в третьих оказывается неэффективным и, наконец, в четвертом — ухудшает состояние больных. Это подтверждает и то, что ряд препаратов, не обладающих способностью тормозить моноаминоксидазу, например, тофранил, также улучшает состояние депрессивных больных, и снова часть больных остается резистентной к лечению. Интересно, что сочетание тофранила с ингибиторами моноаминоксидазы, по мнению большинства исследователей, противопоказано, так как часто ухудшает состояние больных. Изучение механизма действия лекарства является лишь одной стороной вопроса. До тех пор, пока не будут выявлены различные механизмы, лежащие в основе одних и тех же симптомов, и синдромов, лечение, даже направленное на устранение отдельных симптомов, не сможет дать надлежащих результатов. Нам кажется, что эти механизмы могут быть раскрыты только тогда, когда психиатры перестанут искать единый фактор или комплекс факторов, лежащих будто бы в основе эмпирически выделенных заболеваний и признают — пока провизорно — их неоднородность и будут основываться не на особенностях психопатологической симптоматики, а на различиях в характере обменных процессов. ЛИТЕРАТУРА1. Бурдакова Е. А., Ведерникова Н. А., Корнилаева Н. П. — Ж. невропат. психиатр., 1962, т. 62, стр. 1813. 2. Галенко В. Е., Наджаров Р. А. — Ж. невропат. и психиатр., 1961, № 7, стр. 1099. 3. Гринштейн В. Я., Ратенберг Н. С, Морозова Т. Н. — Ж. невропат. и психиатр., 1962, т. 62, стр. 1806. 4. Либерман С. С. — Ж. невропат. и психиатр., 1959, № 4, стр. 396. 5. Либерман С. С. — Мед. пром-сть СССР, 1960, № 4, стр. 51. 6. Машковский М. Д. — Ж. невропат. и психиатр., 1959, т. 59, стр. 385. 7. Agnew P., Baran I., coll. — Amer. J. Psychiat., 1961, v. 118, p. 160. 8. Akimoto H., Nakakuki M., Machiyama Y. — Dis. Nerv. Syst., 1960, v. 21, p. 645. 9. Appelbaum E., Anderson Tt. — J. A. M. A., 1954, v. 156, p. 673. 10. Arnaw L. — Clin, med., 1959, v. 16, p. 1573. 11. Aksel I. — Wien. med. Wschr., 1960, Bd. 110, S. 713. 12. Alexander L. — Dis. Nerv. Syst., 1959, v. 20, sect 11, p. 75. 13. Arnot R. — Dis. Nerv. Syst., 1960, v. 21, p. 448. 14. Assael M., Gabау F., Кhazan N., coll., — J. Ment. Sci., 1960, v. 106, p. 1021. 15. Ауd F. J. — Amer. J. Psychiat., 1958, v. 114, p. 459. 16. Azima H, Durost H., Arthurs D., Silver A. — Amer. J. Psychiat., 1959, v. 116, p. 453. 17. Barahona-Fernandes H. — Wien. med. Wschr., 1960, Bd. 110, S. 737. 18. Belislie J., Towneley M., Kozlowski V., coll. — Amer. J. Psychiat., 1958, v. 115, p. 544. 19. Вenbоw S., Super W. — Amer. J. Psychiat., 1961, v. 117, p. 836. 20. Вente D. — Psychiat. Neurol., 1960, Bd. 140, S. 100. 21. Bertrand V., Benoit J.-C., David A. — Ann. med. psychol., 1961, v. 2, p. 333. 22. Вeitelle С, Вeitelle-Lentulo CI., Delteil, Dubois — Ann. med. psychol., 1959, v. 117, p. 132. 23. Beitelle G., Rousseau J., Markovitch — Ann. med. Psychol., 1959, v. 117, p. 918. 24. Вreitner K. — Amer. J. Psychiat., 1958, v. 114, p. 941. 25. Вruсke F. — Psychiat. Neurol., 1960, Bd. 140, S. 207. 26. Вuссi L., Saunders J. — Amer. J. Psychiat., 1961, v. 118, p. 255. 27. Canal N., Maffei-Faccioli A., Manzini B. — Boll. Soc. ital. biol. sperim., 1958, v. 34, p. 1525. 28. Canal N., Maffei-Faccioli A., Manzini B. — Atti. soc. Lombarda sci med. biol., 1959, v. 14, p. 420. 29. Сarlssоn A. — Psychiat. Neurol., 1960, Bd. 140, S. 220. 30. Сarter С — Dis. Nerv. Syst., 1960, v. 21, p. 568. 31. Сazullo С. — Wien. med. Wschr. 1960, Bd. 110, S. 731. 32. Chantraine J. — Acta neurol. psychiat. Belg., 1959, v. 59, p. 966. 33. Сheifetz I., Paulin С, Тuatау H. coll. — Dis. Chest, 1954, v. 25, p. 390. 34. Соle R., Weiner M. — Amer. J. Psychiat., 1960, v. 117, p. 361. 35. Cook E. С. — Amer. J. Psychiat., 1958, v. 115, p. 76. 36. Сrane G. — J. Nerv. Ment. Dis., 1956, v. 124, p. 322. 37. Сrane G. — Amer. J. Psychiat., 1956, v. 112. p. 494. 38. Сrane G. — J. Nerv. Ment. Dis., 1958, v. 127, p. 238. 39. Сrane J., Wоlfman M. — J. Nerv. Ment. Dis., 1960, v. 130, p. 134. 40. Сrisp A., Hауs P., Сarter A. — Lancet, 1961, p. I, p. 17. 41. Dahlgren K. — Psychiat Neurol., 1960, v. 140, p. 103. 42. Dally P. — Brit. Med. J., 1958, № 5083, p. 1338. 43. Dally P., Rоhde P. — Lancet, 1961, p. I, p. 18. 44. Darling H. — Amer. J. Psychiat., 1959, v. 116, p. 355. 45. Darling H., Kruse W., Hess G., coll. — Dis. Nerv. Syst., 1959, v. 20, p. 269. 46. Davis T. — J. Ment. Sci., 1961, v. 107, p. 115. 47. Davisоn A. — Physiol. Rev., 1958, v. 38, p. 729. 48. Dean S. — J. clin. exp. Psychopathol., 1960, v. 21, p. 205. 49. Dean S. — Amer. J. Psychiat., 1960, v. 117, p. 73. 50. Degkwitz R. — Psychiat. Neurol., 1960. Bd. 140, S. 106. 51. De Liz Ferreira A. J., Freeman H. — Amer. J. Psychiat. 1958, v. 114, p. 933. 52. De Maiо D. — Acta Neurol., 1960, № 1, p. 32. 53. Dibden W. — Med. J. Austral., 1959, v. 2, p. 308. 54. Dick P. — Schweiz. med. Wschr., 1959, v. 89, p. 1288. 55. Dunlоp E. — Dis. Nerv. Syst., 1961, v. 21, Sect. 11, p. 130. 56. English D. — Amer. J. Psychiat., 1961, v. 117, p. 865. 57. Feldman P. — Ann. N. Y. Acad. Sci., 1959, v. 80, p. 712. 58. Feldstein A, Hoagland H, Riviera M., coll. — J. Neuropsychiat., 1960, v. 2, p. 12. 59. Flооdу R., Dixon R., Mattia V. pr. — Dis. Nerv. Syst., 1958 v. 19, p. 541. 60. Flоris V., Nannarelli V. — Minerva med., 1958, v. 49, p. 1799. 61. Forcada-Сalvо H., — Med. clin (Barcelona), 1958, v. 31, p. 188. 62. Ford R., Branham H., Сleckley J. — Clin. Med., 1959, v. 6, p. 1559. 63. Fossum A., Lien J. — Nord. psykiat. Medlemsbl., 1958, v. 12, p. 315. 64. Fourinal P., Demay-Laulan M., coll. — Ann. med. Psychol., 1960, v. I, p. 337. 65. Frantz A. — J. A. M. A., 1958, v. 167, p. 987. 66. Freymuth H., Waller H., Вaumecker P., Stein H. — Dis. Nerv. Syst., 1959, v. 20, p. 123. 67. Friend D., Zeleli M., Haralin J., coll. — J. clin. expt. Psychopathol., 1958, v. 19, Suppl 2, p. 61. 68. Fuhr J. — Psychiat. Neurol., 1960, Bd. 140, S. 223. 69. Furst W. — Amer. J. Psychiat., 1959, v. 116, p. 429. 70. Gade E. — Psychiat. Neurol., 1960, Bd. 140, S. 89. 71. Gallinek A. — Amer. J. Psychiat., 1959, v. 115, p. 1011. 72. Gann G. — Wien med. Wschr., 1962, № 8, S. 66. 73. Garrone G., Dick P. — Bull. Schweizer. Akad. med. Wiss., 1959. v. 15, p. 308. 74. Garrone G., Dick P. — Psychiat. Neurol., 1960, Bd. 140, S. 107. 75. Gosсhke H. — Arch. intern. pharmacodyn., 1961, v. 133, p. 245. 76. Gosline E., Bluestone H., Saunders J. — J. clin. exper. Psychopathol., 1960, v. 21, p. 220. 77. Gottfries C. — Psychiat. Neurol., 1960, Bd. 140, S. 115. 78. Gottfries C. — Acta psychiat. neurol. Scand., 1961, v. 36, p. 539. 79. Gradwell B. — Brit. Med. J., 1960, p. II, № 5204, p. 1018. 80. Greenblatt M., Grosser G. H., Wechsler H. — Amer. J. Psychiat., 1962, v. 119, p. 144. 81. Gross H. — Wien. med. Wschr., 1960, 110, p. 733. 82. Gross H., Novotny S. — Psychiat. Neurol., 1960, Bd. 140, S. 136. 83. Guertin W., Regnier W.,Good R., coll. — Dis. Nerv. Syst., 1960, v. 21, p. 330. 84. Guillerm H., Davоst P.-H., Grandmontangne O., coll. — Ann. med. psychol., 1960, v. 118, p. 972. 85. Guyotat, Marin, Bertherat, Roullet — Ann. med. psychol., 1959, v. 117, p. 547. 86. Guyotat, Marin, Bonhomme — Ann. med. psychol., 1960. v. 118, p. I, p. 567. 87. Guyotat, Marin A., Roullet A. — J. Med. Lyon, 1960, M» 973. p. 1055. 88. Hankoff L., Heller R. — Amer. J. Psychiat., 1960, v. 117, p. 151. 89. Harrer G — Wienmed. Wschr., 1960, Bd. 11, S. 255. 90. Harris J., Rоbin A. — J. ment. Sci., 1960, v. 106, p. 1432. 91. Hegarty J., Debbs A., Blaize-Molonу R. — J. Ment. Sci.. 1961, v. 107, p. 572. 92. Heinrich K. — Psychiat. Neurol., 1960, Bd. 140, S. 119. 93. Heinrich K., Petrilowitsch N. — Psychopharmacologia, 1960, v. 1, p. 506. 94. Heinrich K., Petrilowitsch N. — Med. Exper., 1960, v. 2, p. 162. 95. Hippius H., Jantz H. — Nervenarzt, 1959, Bd, 30, S. 466. 96. Hоdge J., Shоntz F. — Arch. phys. med., 1960, v. 41, p. 16. 97. Hоheisel H. — Z. Neur., 1960, Bd. 153, S. 334. 98. Hоheisel H. — Psychiat. Neurol., 1960, Bd. 140, S. 126. 99. Hollister L., Motzenbecker F., Prusmack J. — J. Clin. exp. Psychopath., 1960, v. 21, p. 212. 100. Holt J., Wright E., Hecker A. — Amer. J. Psychiat., 1960, v. 117, p. 533. 101. Horita A. — J. Pharmacol., Exper. Therap., 1958, v. 122,-p. 176. 102. Horita A. — Toxicol. appl. Pharmacol., 1961, v. 3, p. 474. 103. Hоshinо А., Сease E. — Amer. J. Psychiat., 1958, v. 114, p. 1111. 104. Hutehinson J., Smedberg D. — J. Ment. Sci., 1960, v. 106, p. 704; 105. Idestrom C. M., Kahan E. — Nord. Med., 1961, v. 65, p. 201. 106. Insua J., Berard E. — Presse med., 1959, № 37, p. 1458. 107. Jiel S. — Dis. Nerv. Syst., 1959, v. 20, p. 521. 108. Johnson J., Eilenberg M. — Brit. Med. J., 1960, p. II, p. 857. 109. Jоshi V. — J. Ment. Sci., 1961, v. 107, p. 567. 110. Kahn M., Perez V. — Amer. J. Med., 1958, v. 25, p. 989. 111. Kamman G. — J. Nerv. Ment. Dis., 1953, v. 118, p. 391. 112. Kiloh L., Child J., Lahner G. — J. Ment. Sci., 1960, v. 106, p. 1139. 113. Kiloh L., Child J., Lahner G. — J. Ment. Sci., 1960, v. 106, p. 1425. 114. Kirshner N., McGoodall C., Rosan L. — J. Pharmacol. exper. Therap., 1959, v. 127, p. 1. 115. Kline N. — Dis, Nerv. Syst., 1959, v. 20, p. 482. 116. KrakowskiA. — Dis. Nerv. Syst., 1961, v. 22, p. 167. 117. Krober E. — Psychiat. Neurol., 1960, Bd. 140, S. 92. 118. Land H. B. — Dis. Nerv. Syst., 1962, v. 62, p. 172. 119. Launау CI., Designolle L. — Sem. hop. Paris, 1962, v. 38, p. 1421. 120. Lauppi E., Scharer K., Studer A. — Psychiat. Neurol., 1960, Bd. 140, S. 241. 121. Lemere F. — Amer. J. Psychiat., 1958, v. 115, p. 554. 122. Lemere F. — Amer. J. Psychiat., 1960, v. 117, p. 249. 123. Leusen I. — Psychiat. Neurol., 1960, Bd. 140, S. 154. 124. Levу L., Lоrenz J. — Canad. Med. Ass. J., 1960, v. 82, p. 1031. 125. Levу J., Miсhel-Вer E. — J. psysiol., 1960, v. 52, p. 789. 126. Lien J. — Psychiat. Neurol., 1960, Bd. 140, S. 131. 127. Lien J., Fossum A. — Acta psychiat. neurol. Scahd., 1959, v. 34, Suppl 136, p. 91. 128. Lukinovich N., Vichi A. — Mschr. Psychiat. Neurol., 1956, v. 132, p. 364. 129. Lundquist G. — Nord. psykiat. Medlemsbl., 1958, v. 12, p. 311. 130. Lundquist G. — Wien. med. Wscr., 1960, Bd. 110, S, 721. 131. Martini F., Angeleri E., Вiagiоlli F. — Rev. Neurobiol., 1958, v. 4, p. 283. 132. Marzuoli U. — Rass. st. psich., 1958, v. 47, p. 401. 133. Maurer H. — Schweiz. med. Wschr., 1958, v. 88, p. 617. 134. Michelacci S., FranchiG. — Minerva med., 1962, v. 53, p. 1521. 135. Middlefell R., Frost I., Egan G., Eaton H.-U. — J. Ment. Sci., 1960, v. 106, p. 1533. 136. Minz В., WaIaszek E. — Ann. N. Y. Acad. Sci., 1959, v. 80, p. 617. 137. Miraillet V. — Lyon med., 1962, v. 10, p. 581. 138. Mock J., Panero C, Robinson N. — Dis. Nerv. Syst., 1961, v. 22, p. 320. 139. Morgan D. R., Leent J. P. — Med. J. Austral., 1958, v. 2. p. 696. 140. Morrison M., Weitz H. — Dis. Nerv. Syst., 1960, v. 21, p. 395. 141. Muether R., Schuetz A., Del Rosario H., coll. — J. Neuropsychiat., 1961, v. 2, Suppl I, p. 80. 142. Munkvad I. — Psychiat. Neurol., 1960, Bd. 140, S. 134. 143. Musсhоll E. — Med. Exper., 1959, v. 1, p. 363. 144. Myschetzky A., Rasmussen E., Haslung J. — Psychiat. Neurol., 1960, Bd. 140, S. 20. 145. Norring L., Gottfries C.-G. — Svenska Lak-Tidn., 1959, v. 56. p. 90, 146. O'Connor J., Howlett K., Wagner R. — Amer. Rev. tbc., 1953, v. 68, p. 270. 147. Оjeda P. — Dis. Nerv. Syst., 1962, v. 23, p. 84. 148. Olds J. а. Olds M. — Science, 1958, v. 127, p. 1175. 149. Oltman J., Friedman S. — Amer. J. Psychiat., 1961, v. 117, p. 929. 150. О'Reilly P. — Canad. Med. Ass. J., 1960, v. 82, p. 928. 151. Оrland F., Сamer N. — Dis. Nerv. Syst., 1958, v. 19, p. 182. 152. Ozaydin S., Koptagel G. — Neurology Psychiat., 1961, v. 14, p. 286. 153. Pare C, Sandler M. — J. Neurol. Neurosurg. Psychiat., 1959, v. 22, p. 247. 154. Peters G. — Psychiat. Neurol., 1960, Bd. 140, S. 141. 155. Piette Y., Reuse J. — C. r. Soc. biol., 1960, v. 154, p. 842. 156. Pincherle M., Morgante R. — Arch. psicol. neurol. psichiat., 1962, v. 23, p. 45. 157. Pisanty J. — Medicina (Mexica), 1959, v. 39, p. 141. 158. Pletscher A. — Ann. N. Y. Acad. Sci., 1959, v. 80, p. 1039. 159. Pletscher A. — Therapie, 1960, v. 15, p. 839. 160. Pletscher A. — Dtsch. med. Wschr., 1961, № 14, p. 647. 161. Pletscher A., Resendorf H., Bachtold H., coll. — Helv. physiol. pharmacol. Acta, 1959, v. 17, p. 202. 162. Raine R. С. — Amer. J. Psychiat., 1962, v. 119, p. 372. 163. Rasmussen E., Kristjansen P. — Nord. Psykiat. Medlemsbl., 1958, v. 12, p. 320. 164. Rasmussen E., Kristjansen P. — Acta psychiat. neurol. Scand., 1959, v. 34, suppl. 136, p. 98. 165. Rees L., Вenaim S. — J. ment. Sci., 1960, v. 106, p. 193. 166. Reiter P. — Psychiat. Neurol., 1960, Bd. 140, S. 143. 167. Resnick O., Hagopian M., Hoagland H., Freeman H. — Arch. gen. psychiat., 1960, v. 2, p. 459. 168. Resnick O., Wolfe J., Freeman H, EImadjian F. — Science, 1958, v. 127, p. 1116. 169. Reuse J. — C. r. Soc. biol., 1960, v. 154, p. 447. 170. Rоbie T. R. — Amer. J. Psychiat., 1958, v. 114, p. 936. 171. Rоbie Th. — Amer. J. Psychiat., 1958, v. 115, p. 402. 172. Rоbie Th. — Dis. Nerv. Syst., 1959, v. 20, p. 182. 173. Rоbie Th. — Res. Publ. Ass. Nerv. Ment. Dis., 1959, v. 37, p. 440. 174. Rоbie Th. — Dis. Nerv. Syst., 1960, v. 21, p. 124. 175. Rоbie Th. — Dis. Nerv. Syst., 1961. v. 22, p. 452. 176. Rоthman T., Grayson H., Ferguson J. — J. Neuropsichiat., 1961, v. 2, p. 158. 177. Sacerdoti G., Fagioli M. — 1958, v. 47, p. 553. 178. Sainz A. — Dis. Nerv. Syst., 1959, v. 20, p. 537. 179. Sandler S. — Dis. Nerv. Syst., 1959, v. 20, p. 79. 180. Sarro R. — Wien. med. Wschr., 1960, Bd. 110, S. 727. 181 Savoldi F., Maggi G., Noli S. — Boll. Soc. ital. biol. sperim., 1960, v. 36, p. 1423. 182 Sсanlon W., White W. — Amer. J. Psychiat., 1958, v. 114, p. 1036. 183 Schapperle O. — Nervenarzt, 1959, Bd. 30, S. 557. 184 Scherbel A. — Amer. J. Cardiol., 1960, v. 6, p. 1125. 185. Sсhоpbасh R. — Amer. J. Psychiat., 1958, v. 114, p. 838. 186 Shapiro A., Dussik K., Tolentino J., coll. — Dis. Nerv. Syst., 1961, v. 21, p. 286. 187 Sharp W. — Amer. J. Psychiat., 1960, v. 117, p. 458. 188. Shоre P., Mead J. — Science, 1957, v. 128, p. 1063. 189. Soriano M. V. — Rev. Neurol., 1959, v. 100, p. 789. 190. Spector S., Shore P., Brodie B. — J. Pharmacol. exp. Therap., 1960, v. 128, p. 15. 191. Spilman E., Вadal D. — Arch. gen. Psychiat., 1960, v. 2, p. 545. 192. Stanleу W., Fleming H. — J. Ment. Sci., 1962, v. 108, p. 708. 193. Sutter J.-M., Pelicier Y., Pascalis G. — Ann. med. psychol., 1960, v. 118, p. 447. 194. Tauber C. — Praxis, 1959, Bd. 48, S. 489. 195. Tauber C. — Praxis, 1959, Bd. 48; S. 508. 196. Tauber C. — Psychiat. Neurol., 1960, Bd. 140, S. 148. 197. Tauber C. — Schweiz. Arch. Neurol. Neurochir. Psychiat., 1961, v. 87, p. 423. 198. Towler M., Lanсaster H. — Dis. Nerv. Syst., 1960, v. 21, p. 390. 199. Travis J. — J. A. M. A., 1960, v. 172, p. 909. 200. Tupin J. — Dis. Nerv. Svst., 1961, v. 22, p. 641. 201. Van Reeth P., Вloch CI. — Acta neurol. psychiatr. Belg., 1960, v. 60, p. 320. 202. Verstracten L. — Acta neurol. Psychiat. Belg., 1959, v. 59, p. 977. 203. Verteuil R., Lehmann H. — Canad. Med. Ass. S., 1958, v. 78, p. 131. 204. Vidal G., Vidal В., Rebeillard M. — Ann. med. psychol., 1960, v. 118, p. 988. 205. Voelkel A. — Confin. neurol., 1958, v. 18, p. 144. 206. Voelkel A. — Psychiat. Neurol., 1960. Bd. 140, S. 83. 207. Voelkel A. — Wien. Med. Wschr., 1960, Bd. 110. S. 728. 208. Walther-Buel H. — Psychiat. Neurol., 1960, Bd. 140, S. 97. 209. West E., Dally J. — Brit. Med. J., 1959, p. I, p. 1491. 210. Wittenborn J., Plante M., Burgess F., Livermore N. — J. Nerv. Ment. Dis., 1961, v. 133, p. 316. 211. WredeJ. — Nervenarzt, 1962, Bd. 33, S. 30. 212. Yochelson S. — J. clin. exp. Psychopathol., 1960, v. 21, p. 196. 213. Zbinden C, Randall L., Мое R. — Dis. Nerv. Syst., 1960, v. 21, p. 89. 214. Zeller E., Barsky J. — Proc. Soc. Exp. Biol. Med., 1952, v. 81, p. 459. 215. Zimmerman H., Rosenblum L., Korn R., coll. — Ann. N. Y. Acad. Sci., 1959, v. 80, p. 915. 216. Zuanazzi G. — Minerva med., 1959, v. 50, p. 333. Глава 12 ПСИХИЧЕСКИЕ НАРУШЕНИЯ ПРИ ЛЕЧЕНИИ ТОФРАНИЛОМ Тофранил (имипрамин, отечественный имизин) синтезирован в 1954 году и с 1957 года широко применяется наряду с ингибиторами МАО для лечения депрессивных состояний. Уже в настоящее время имеется большое количество как клинических, так и фармакологических работ, посвященных тофранилу. В последние годы появились сообщения о ряде новых препаратов, близких по строению к тофранилу и оказывающих, как и он, антидепрессивное действие. Мы рассматриваем только один вопрос — о психических нарушениях, вызываемых тофранилом. Эти нарушения могут быть схематически разделены на 2 группы — изменения, возникающие вследствие однократной передозировки (острое отравление), и изменения, вызванные длительным лечебным применением тофранила. Однократное отравление тофранилом наблюдается редко — обычно с целью самоубийства, которое пытаются совершить депрессивные больные, находящиеся на амбулаторном лечении. При этом развивается поверхностная кома с сохранением реакции на раздражение, которая может быть даже усилена, расширением зрачков, повышением сухожильных рефлексов, иногда пирамидными знаками. Изменения артериального давления, пульса, дыхания, температуры тела могут быть различными. На этом фоне могут появляться миоклонии и генерализованные судорожные припадки. Припадки, как правило, единичны. После выхода из комы возможно развитие беспорядочного двигательного возбуждения на фоне помраченного сознания. Иногда, как, например, у больной, описанной Ю. В. Аншелевич и С. В. Шен, возбуждение может продолжаться на фоне ясного сознания и даже при появлении критики к своему состоянию. Если передозировка значительна, возможен смертельный исход. Такой случай — кома, судорожный припадок и смерть после приема 4,5 г тофранила — описали Рабинович и сотр. Следует, однако, заметить, что опасность передозировки в клинических условиях сравнительно невелика, тяжелые отравления, подобные описанным, возникают только после приема доз, в 5—10 раз превышающих максимальную терапевтическую дозу. Обычно психические нарушения развиваются у больных с депрессивными состояниями, получающих лечебные дозы тофранила (при других состояниях тофранил практически не применяется). Наблюдаются, главным образом, три типа реакций: судорожные припадки, маниакальные состояния и синдромы нарушения сознания. Припадки во время лечения тофранилом наблюдаются редко. Они могут протекать как по типу генерализованных судорожных, так и по типу малых припадков. Чаще всего речь при этом идет либо об учащении или возобновлении припадков у больных, страдающих эпилепсией, либо об индивидуальной непереносимости к препарату. В этих случаях припадки развиваются уже в первые дни лечения при приеме небольших доз тофранила, не позволяющих говорить о передозировке. Так, например, Гезенсуэй и Коген описали больную, у которой на второй день лечения при суточной дозе тофранила 100 мг развились два больших судорожных припадка на протяжении 3-х часов. Одновременно с припадками появились отек и гиперемия открытых частей тела. Речь шла у этой больной, по-видимому, об аллергической реакции. Еще более разительный случай непереносимости (правда, без припадков) описали Ж. и Б. Видаль. Они трижды пытались провести больной лечение тофранилом, но каждый раз уже однократный прием 1—2 таблеток препарата (25—50 мг) вызывал тяжелые осложнения: в первый раз развилось состояние комы, во второй и третий — кратковременные состояния спутанности с последующей амнезией. Наконец, судорожные припадки могут возникнуть у больных пожилого возраста, страдающих артериосклерозом. Частота судорожных припадков у этой категории больных и не получающих лечения тофранилом, хорошо известна. Поэтому нельзя с уверенностью утверждать, что тофранил является во всех случаях главной или единственной причиной возникновения припадков у этих больных. Возможна как провоцирующая роль лечения, так и случайное совпадение появления припадков с периодом лечения. Наиболее часто наблюдается при лечении тофранилом смена депрессии гипоманиакальным или маниакальным состоянием. Судить о частоте маниакальных состояний трудно, так как цифры, приводимые различными авторами, значительно отличаются друг от друга. Так, если Т. Н. Морозова наблюдала гипо- и маниакальные состояния у 5 из 81 больного, получавшего лечение тофранилом (т. е. в 6,2%), то Баркер и сотр. отметили их у 5 из 35 больных (т. е. в 14,3%), а Блейр только у 2-х из 100 больных (2%). Наиболее высокие цифры — 11 из 33 больных, т. е. 33,3%, приводит М. А. Гольденберг. Чаще наблюдаются гипоманиакальные состояния, реже — выраженное маниакальное возбуждение. Больные чрезмерно деятельны, многоречивы, подвижны, настроение приподнятое, темп мышления ускорен, повышена отвлекаемость. Картина, таким образом, может не отличаться от маниакальных фаз маниакально-депрессивного психоза. Чаще в состоянии больных отмечается наряду с повышенным настроением чувство внутреннего напряжения, раздражительность, гневливость, они с трудом сдерживают желание ударить человека, чем-либо им не угодившего, бросить на пол, сломать попадающиеся под руку предметы. Нередко при этом возникают ссоры, больные вступают в драку, нападают на окружающих. Могут растормаживаться низшие влечения — повышается аппетит, появляется сексуальное возбуждение. Сон нарушен. Картина эта также не специфична для маниакальных состояний, вызванных тофранилом. Она сходна с гневливой манией, нередко наблюдающейся в рамках циркулярного психоза. Длительность маниакальных состояний, возникающих во время лечения тофранилом, весьма различна. Они могут быть кратковременными, исчезая уже в течение суток или даже через несколько часов при прекращении лечения. Такие короткие маниакальные состояния редки. Чаще они сохраняются от нескольких дней до нескольких недель после отмены тофранила. Однако у части больных маниакальные состояния принимают затяжной характер и продолжаются несколько месяцев, несмотря на отмену тофранила и назначения лечения (обычно аминазином или другими нейролептиками). Так как лечение тофранилом назначается почти исключительно депрессивным больным, значительную часть которых составляют больные в депрессивной фазе маниакально-депрессивного психоза, возникает вопрос, действительно ли речь идет об экзогенной мании, вызванной тофранилом, или же под влиянием лечения происходит смена одной фазы другой. Хорошо известно, что у больных маниакально-депрессивным психозом смена депрессивной фазы маниакальной может наблюдаться и вне связи с лечением. Ряд данных, однако, свидетельствует о непосредственной связи между возникновением маниакального состояния и лечением. В частности, существование такой связи убедительно показано в работе проф. М. А. Гольденберга. Во-первых, маниакальные состояния могут развиваться при назначении тофранила и у больных шизофренией, для которых эти состояния не характерны. Во-вторых, кратковременность мании, ее исчезновение в течение одного-нескольких дней после прекращения лечения говорит о роли тофранила. Такие кратковременные маниакальные состояния могут, правда, наблюдаться и при маниакально-депрессивном психозе, но они встречаются очень редко. В-третьих, переход депрессивного состояния в маниакальное после введения в практику тофранила стал наблюдаться значительно чаще, чем в прошлые годы. Так, М. А. Гольденберг наблюдал такой переход у 6 из 18 больных циркулярным психозом, лечившихся тофранилом, тогда как у больных, не получавших тофранила, переход депрессии в манию отмечен в единичных случаях. Наконец, сама картина мании, возникающей во время лечения тофранилом, несколько отличается от типичного маниакального состояния преобладанием раздражительности, конфликтности, иногда ощущением чуждости веселья. Правда, эта картина не специфична и при обследовании одного больного нельзя на основании особенностей психопатологической симптоматики решить вопрос о том, что явилось ее причиной. Однако тот факт, что подобные картины не часто возникают у больных циркулярным психозом и наблюдаются у большинства больных, у которых маниакальное состояние развилось во время приема тофранила, говорит в пользу связи между лечением и изменением психического состояния. Однако нельзя утверждать, что во всех случаях, где депрессивное состояние во время лечения тофранилом сменяется маниакальным, речь идет о психических нарушениях, вызванных лечением. У части больных действительно происходит смена фаз, возможно спровоцированная лечением, а возможно и не зависящая от него. Так, Сегал сообщает о 3 больных, у которых во время лечения тофранилом развилось гипоманиакальное состояние. У всех 3 такая же смена депрессивного состояния маниакальным имела место в прошлом, после электросудорожной терапии. Можно полагать, хотя доказать это в настоящее время невозможно, что у больных, у которых маниакальные состояния продолжаются в течение ряда месяцев, несмотря на своевременную отмену лечения, тофранил сыграл роль только провоцирующего фактора или имело место случайное совпадение лечения с изменением состояния больных. Возникновение маниакальных состояний обычно связывают с передозировкой тофранила и повышенной чувствительностью к нему. Дозы тофранила у больных, у которых в дальнейшем развивается гипоманиакальное или маниакальное состояние, в среднем несколько выше, чем у больных, перенесших лечение без осложнений. Однако различие это касается только средних цифр, нельзя указать дозу, которая была бы совершенно безопасной или, наоборот, дозу, которая с постоянством вызывала бы маниакальные состояния. У части больных маниакальные состояния развиваются в период снижения доз. Что касается индивидуальной чувствительности, то наличие ее может быть признано в виде общего положения, но остается неизвестным, в чем суть этой повышенной чувствительности. Поэтому, как и при остальных лекарственных психозах, невозможно предсказать, у кого из больных может развиться маниакальное состояние и, следовательно, нельзя подобрать больных для лечения тофранилом таким образом, чтобы избежать этого осложнения. К третьей группе психических нарушений, возникающих во время лечения тофранилом, относятся состояния нарушенного сознания и состояния психомоторного возбуждения, при которых трудно определить глубину нарушения сознания. Как и при других лекарственных психозах, наиболее частым синдромом нарушенного сознания является делирий. Картина делирия не обнаруживает ничего характерного, отличающего ее от делириозных состояний другой этиологии, поэтому мы воздерживаемся от подробного описания. Наблюдаются дезориентировка, в окружающем, преимущественно зрительные, но также слуховые, обонятельные и другие галлюцинации, психомоторное возбуждение. Галлюцинации могут быть сценоподобными. Состояние больных обостряется в вечерние и ночные часы. Иногда наблюдается только ночной делирий, в дневное время эти больные иногда обнаруживают повышенную активность, суетливость, многоречивость на фоне достаточно сохранной ориентировки в окружающем. По миновании делирия обычно обнаруживаются неполные воспоминания на период психоза, особенно на события, происходившие в действительности, тогда как воспоминание о болезненных переживаниях может быть достаточно полным. У части больных развивается более глубокое помрачение сознания с беспорядочным возбуждением, отрывочной бессвязной речью, а после окончания психоза — полной амнезией на этот период. Картина эта стоит ближе к сумеречному состоянию сознания и также не обнаруживает никаких специфических черт, позволяющих по картине психоза определить вызвавшую его причину. Синдромы нарушения сознания чаще возникают на фоне выраженной симпатотонии. Наблюдаются тахикардия, мидриаз, сухость кожи и слизистых, в связи с которыми больные нередко испытывают сильную жажду, задержка мочи, тремор, запоры, бессоница. Могут также отмечаться головные боли, головокружения, повышение температуры тела. Эти изменения могут как предшествовать развитию делирия, так и появляться одновременно с психическими нарушениями. Психозы, протекающие по типу синдрома нарушенного сознания, обычно кратковременны и исчезают через один — несколько дней, лишь иногда затягиваясь до 7—10 дней. Доза тофранила существенной роли не играет. Не установлено и определенной зависимости от продолжительности лечения, однако чаще делирий развивается либо в первые дни, либо через несколько недель после начала лечения тофранилом. Большинство исследователей, описывавших состояние нарушенного сознания при применении тофранила, отмечает, что, как правило, это осложнение развивается у лиц пожилого возраста, особенно при наличии сосудистого заболевания или признаков органического заболевания ЦНС. Однако возможно развитие делирия и у лиц молодого возраста без признаков поражения ЦНС или сердечно-сосудистых заболеваний. Особый интерес представляют наблюдения, в которых замена ингибиторов МАО тофранилом очень быстро приводила к развитию бурного экзогенного психоза и выраженной симпатотонии. Так, например, у больной, описанной Сингхом, которая в течение 12 дней получала нардил (ингибитор МАО), психоз развился через 20 минут после первого введения 25 мг тофранила (на 13-й день лечения). Кратковременный делирий сменился генерализованными судорогами, отмечались покраснение и сухость кожи, сухость во рту, мидриаз с отсутствием реакции зрачков на свет, резкая тахикардия — до 200 ударов в 1 минуту, учащенное дыхание, гипертермия; после назначения жаропонижающих, снотворных, обильного питья, наступило быстрое выздоровление. Интерес этих наблюдений заключается в том, что они свидетельствуют о различиях в механизме действия ингибиторов МАО и тофранила, поскольку при замене одного ингибитора МАО другим подобные состояния не развиваются. Как ингибиторы МАО, так и тофранил, вызывают симптомы симпатотонии, но механизм, вызывающий симпатотонию, по-видимому, различен. Можно полагать, что в этих условиях присоединение тофранила к ингибиторам МАО[2] ведет к резкому перевозбуждению- симпатических центров в головном мозгу и психозу. Состояния психомоторного возбуждения у больных, получающих тофранил, по клинической картине напоминают тоскливое возбуждение, иногда наблюдающееся при депрессиях и независимо от лечения тофранилом. Поэтому в подобных случаях можно говорить об обострении симптоматики основного заболевания, вызванном лечением. Больные испытывают страх, чувство тоски, стремятся куда-то бежать, наносят себе повреждения, плачут, стонут, мечутся по палате, не находят себе места, нередко испытывают галлюцинации неприятного содержания — слышат угрозы по своему адресу, крики и плач детей и т. п. Сознание при этом может быть и не помрачено, но у части больных, судя по отрывочному характеру воспоминаний о перенесенном, могут иметь место и нарушения сознания. Подобные состояния, как и делирии и сумеречные состояния сознания, чаще развиваются у лиц среднего и пожилого возраста и протекают на фоне симпатотонии, в частности олигурии, повышения температуры. Как и делириозный синдром, состояния психомоторного возбуждения чаще кратковременны и быстро проходят после отмены тофранила, что подтверждает их связь с назначением лечения. Однако иногда, особенно если лечение продолжается и после изменения психического состояния, они могут затягиваться и сохраняться в течение недель после запоздалой отмены препарата. Приведем одно такое наблюдение. Больная Ли-ва В. Н., 52 лет, в течение 9 лет находилась в психиатрической больнице с диагнозом инволюционный психоз. Заболела психически в возрасте 44-х лет, появилась бессонница, подавленное настроение, начала слышать голоса, говорившие ей о том, что все ее родные обречены на гибель, просила убить ее. В больнице галлюцинации через несколько месяцев прекратились, но существенного улучшения в состоянии больной не наступило. В течение ряда лет поведение ее было совершенно одинаковым. Больная целые дни проводила сидя где-нибудь в уголке с опущенной вниз головой, и выражением глубокой печали на лице, почти не отвечала на обращенные к ней вопросы. Отмечались колебания артериального давления от 115/70 до 180/100. С 5 по 12.I.63 получала мелипрамин до 375 мг в день, состояние больной за эти дни не изменилось. Лечение было прервано в связи с отсутствием препарата и возобновлено 18.II.63. Уже в первые дни наметилось улучшение в состоянии больной — она стала несколько подвижней, при обращении к ней приветливо улыбалась, отвечала на вопросы, хотя беседу активно не поддерживала. Однако уже к 9—10 дню лечения состояние больной ухудшилось — появилась тревога, двигательное беспокойство, — больная стонет, охает, ходит взад и вперед по палате, ломает руки, говорит, что на свете творится что-то непонятное, что с ее дочерьми что-то случилось. В связи с имевшимися в литературе указаниями на то, что подобные обострения легко купируются аминазином, больной был назначен аминазин и продолжали лечение тофранилом (мелипрамином). Несмотря на это состояние больной продолжало ухудшаться — усилилась тревога, больная плачет, кричит, зовет детей, повторяя, что с ними что-то случилось, рвется к двери, окнам, пытается разбить стекла в окне, наносит себе повреждения. Значительное уменьшение дозы мелипрамина и увеличение дозировки аминазина также не улучшило состояния больной и 9.III.63, т. е. через 11 дней после ухудшения ее состояния, мелипрамин был отменен. Несмотря на это больная еще в течение 4 недель оставалась в состоянии тревожного возбуждения — плакала, рвалась к двери, кусала себе руки, царапала кожу, била себя кулаками по голове, рвала постельное белье, отказывалась от еды и лекарств, почти не спала по ночам. Совершенно не отвечала на вопросы, что-то неразборчиво шептала. В период ухудшения психического состояния отмечалась тахикардия до 110—120 в 1 мин., АД 150—155/100—105, кожа, язык и губы сухие, умеренный мидриаз. Подробное обследование было затруднено из-за резкого сопротивления больной. Лишь с 8—10.IV.63 года стала несколько спокойнее, начала есть, лучше спать. Нормализовалось артериальное давление, исчезли тахикардия, мидриаз, сухость кожи и слизистых (больная в этот период получала андаксин (мепротан), вливания глюкозы и изотонического раствора, витамины). К середине апреля состояние вновь стало таким же, как до назначения тофранила, но еще через 3 недели, несмотря на то, что в это время лечение не проводилось, настроение больной улучшилось, она стала охотнее беседовать, улыбалась, исчезло выражение печали. После 2-х сеансов ЭСТ наступило дальнейшее улучшение: больная стала значительно активнее, охотно помогала в отделении, следила за собой, охотно беседовала с врачом, начала разговаривать с больными и персоналом, спрашивала о выписке, о которой в предшествующие годы не упоминала. В течение июня получала небольшие дозы мелипрамина (до 75 мг в день) без осложнений. Это наблюдение, с нашей точки зрения, представляет двоякий интерес. Во-первых, длительное — в течение 12 дней — продолжение лечения тофранилом после ухудшения психического состояния вызвало затяжной психоз, продолжавшийся около месяца после прекращения лечения. Во-вторых, вслед за тяжелым психозом наступило улучшение, которое вряд ли можно считать спонтанным, если учесть, что речь идет о больной, состояние которой оставалось неизменным на протяжении ряда лет. После того как такое же затяжное обострение развилось у другого больного Д-ва, мы отказались от попыток купировать обострения, вызванные тофранилом с помощью комбинирования его с аминазином. Помимо уже описанных, тофранил может вызывать и другие психопатологические синдромы: слуховые галлюцинации на фоне ясного сознания, ступор сходный с кататоническим. Однако такие состояния развиваются в единичных случаях, значительно реже, чем маниакальный и делириозный синдромы и психомоторное возбуждение. Поскольку тофранил вызывает у больных улучшение настроения, исчезновение неприятных эмоций, возникает вопрос о возможности привыкания. Случаи токсикомании с влечением к приему тофранила, стремлением к повышению доз нами не наблюдались и, сколько нам известно, не описывались в литературе. Однако синдром абстиненции может развиваться у больных, длительное время принимавших тофранил, особенно при резком прекращении лечения. Так, группа американских исследователей (Крамер и сотр.) наблюдала соматические симптомы абстиненции у 22 из 26 больных, принимавших тофранил в дозах 300 мг в день в течение более 2-х месяцев. У этих больных после отмены тофранила появлялись головные боли, головокружения, озноб, слабость, иногда боли в мышцах. Все эти явления исчезали после назначения небольших доз тофранила. Мы наблюдали у 4 больных после отмены тофранила и психические нарушения, сходные с описанными выше осложнениями, вызванными приемом тофранила. У 3 больных развились гипоманиакальные и у 1-го сумеречное состояние сознания. Все эти больные получали большие дозы тофранила, 3 из них — в течение 2—4 месяцев и одна больная — 1 месяц. Так как возможность развития абстинентных психозов после отмены тофранила не описывалась в литературе, приведем два наших наблюдения. Больная Я-ая З. А. 43-х лет, врач по профессии, находилась в областной психиатрической больнице с 17.III по 8.IX.1961 года. Впервые заболела в I960 году, жаловалась на слабость, пониженное настроение. После общеукрепляющего лечения, проводившегося амбулаторно по месту жительства больной, состояние ее улучшилось, но через 3 месяца (в конце 1960 года) вновь почувствовала себя хуже и в январе 1961 года обратилась за советом к психиатру. Жаловалась на слабость, бессонницу, плохое настроение, которое связывала с неблагоприятной семейной обстановкой, опасалась, что у нее начинается «склероз мозговых сосудов». Лечилась в психоневрологическом диспансере, но состояние ее продолжало ухудшаться, стала говорить, что она преступница, что жить ей осталось недолго, высказывала мысли о самоубийстве. В связи с этим переведена в больницу, где была тосклива, высказывала бредовые идеи самообвинения, говорила о бесцельности жизни, обреченности, пыталась покончить с собой. С 16.V по 18.VI.1961 года получала тофранил в дозах 225 мг в день. Значительных изменений в состоянии больной не произошло, но на 3-й день после прекращения лечения поведение ее резко изменилось. Больная стала расторможенной, подвижной, многоречивой, говорила, что больные своим видом и поведением раздражают ее. Начала ссориться с больными, бранила их и даже била, вступала в споры с персоналом и врачами, давала им указания и советы, сердилась, когда их не выполняли, на замечания врача отвечала грубостью, не замечала неправильности своего поведения. Такое состояние продолжалось около 2-х недель, постепенно сглаживаясь. В последующие 3—4 дня поведение больной было правильным, настроение ровным, но вслед за тем снова развилась депрессия. Постепенное выздоровление к концу VIII.1961 без применения антидепрессивных средств. Катамнез 11/2 года — психически здорова, возобновила работу по специальности. Аналогичные состояния наблюдались после отмены тофранила еще у 2 больных. Эти картины сходны с гипоманиакальными состояниями, наблюдающимися во время лечения тофранилом. Больной К-ль В. Е., 50 лет, инженер, находился в областной психиатрической больнице более 2-х лет. Впервые заболел в 1960 году — появилась тоска, говорил, что он плохо работал, требовал, чтобы его предали суду. В больнице все время сидит с опущенной головой, на окружающих не обращает внимания, но при виде врача плачет, повторяет, что он виноват и должен быть осужден за то, что отлынивает от работы. С 22.VIII по 4.XII.1962 года получал возрастающие дозы тофранила, максимальная суточная доза 400 мг. Улучшения не было. Вечером 8.XII, т. е. на 4-е сутки после отмены тофранила, внезапно состояние больного изменилось: на лице появилось несвойственное ему выражение тревоги и растерянности, встал с постели, начал что-то искать под матрацем, заглядывал под кровать, перебирал постельное белье, снял наволочку с подушки, несколько раз начинал надевать ее, но затем складывал и прятал под подушку. На вопросы почти не отвечал или отвечал: «не знаю», на окружающих, в том числе и на врача, не обращал внимания. Один раз сказал, что ищет тряпки, «чтобы копать в саду землю», через некоторое время, что он ищет «коровьи таблетки». Пульс и артериальное давление нормальны. После введения снотворного уснул, на следующее утро о происшедшем ничего не помнил. Следует отметить, что в предшествующие годы больному дважды проводили кратковременные (16 и 28 дней) курсы лечения тофранилом, которые оказались безуспешными, но и не вызвали ни побочных симптомов, ни явлений абстиненции. Лечение психических нарушений, возникающих в связи с лечением тофранилом, симптоматическое. При судорожных припадках назначаются противосудорожные средства, при маниакальных, делириозных и прочих синдромах — нейролептические средства, а также общеукрепляющее лечение, если имеются симптомы дегидратации — большое количество жидкости, при высокой температуре тела — жаропонижающие и т. д. Во всех случаях лечение тофранилом должно быть прекращено. В литературе имеются указания на то, что барбитураты противопоказаны при отравлении тофранилом, но в то же время известен ряд случаев, когда назначение барбитуратов (в частности, при судорожных припадках) давало хороший эффект. Вопрос о механизме токсического действия тофранила не выяснен. Ответ на него затрудняется тем, что механизм терапевтического действия тофранила также до сих пор неизвестен, несмотря на значительное число исследований, главным образом, экспериментальных, посвященных этому вопросу. Есть основания полагать, что антидепрессивным действием обладает не сам тофранил, а его метаболиты, в частности дезметилимипрамин, и что сам тофранил обладает успокаивающим действием и является как бы антагонистом этих метаболитов. Подробное рассмотрение данных о механизме лечебного действия тофранила приведено в обзорной статье Лапина, опубликованной в 1963 году. На сегодняшний день можно высказать лишь общие предположения о причинах, в силу которых тофранил наряду с лечебным эффектом ведет к различным осложнениям, в том числе к психическим нарушениям. Нам кажется вполне вероятным, что побочное действие тофранила может быть обусловлено различными факторами. У некоторых больных могут играть роль аллергические факторы. На это указывают случаи, правда, редкие, когда уже однократное введение небольшой дозы тофранила вызывает тяжелые психические нарушения, а также сочетание этих изменений с другими симптомами аллергии (отеки, эритема). Симпатомиметическое действие тофранила (или его метаболитов) может привести к перевозбуждению симпатических центров в головном мозгу и тем самым к развитию психоза. На это указывают случаи сочетания психических нарушений с симптомами симпатотонии, которые наблюдаются при назначении тофранила вслед за ингибиторами МАО. Помимо этого сочетания, перевозбуждение симпатических центров может зависеть как от передозировки тофранила, так и от исходного тонуса вегетативной нервной системы. По нашим предварительным данным ухудшение психического состояния во время лечения тофранилом чаще наблюдается у тех больных, которые до начала лечения обнаруживали признаки симпатотонии. Заслуживает внимания и нередко отмечавшееся сочетание психоза при приеме тофранила с чувством жажды и задержкой мочи. Известны случаи психических нарушений, развивающихся при так называемой «интоксикации водой». Название это не совсем удачно, так как, по всей вероятности, речь идет не об отравлении водой в прямом смысле этого слова, а о нарушении баланса электролитов. «Интоксикация водой» возникает у больных, потребляющих большие количества жидкости, если выведение ее нарушено вследствие поражения почек. Такие случаи, по-видимому, весьма редки — нам пришлось наблюдать только одного такого больного. Однако при наличии жажды и олигурии создаются условия, которые могут привести к «интоксикации водой». С другой стороны обезвоживание организма также может иметь следствием психические нарушения. Следует учитывать и влияние тофранила на сосуды. Значительное снижение артериального давления, особенно у пожилых лиц или у людей, страдающих сердечно-сосудистыми заболеваниями, может вызвать психические нарушения в том числе и делирий. Мы нередко наблюдали развитие острых психозов у сосудистых больных вслед за назначением больших доз гипотензивных средств и резким падением артериального давления. Такие же описания имеются и в литературе. Выше уже упоминалось, что тофранил вызывает синдромы нарушения сознания чаще всего именно у этой категории больных. Наконец, абстинентные психозы также отличаются по механизму своего развития от интоксикационных психозов: в первом случае психоз возникает вслед за резким падением, во-втором — после значительного повышения концентрации в организме одного и того же вещества. Природа абстинентных психозов до настоящего времени остается загадкой. Все приведенные положения и каждое из них в отдельности не имеют достаточных доказательств, подтверждающих их правильность. Однако есть косвенные наблюдения, делающие их весьма вероятными. Мы привели все эти соображения, имея в виду подчеркнуть, что одно и то же лекарство может не только вызывать различные клинические симптомы и синдромы, но и приводить в движение различные механизмы и что различие этих механизмов может явиться одной из причин разнообразия психических нарушений, которое мы наблюдаем, изучая действие одного вещества, в данном случае тофранила. Тофранил, как и ипразид, явился родоначальником ряда лекарств, близких к нему по строению и по механизму действия. Осложнения при применении этих новых антидепрессивных средств (амитриптилина, тримепропромина и других) пока недостаточно известны. Однако наряду с оптимистическими сообщениями о полной их безвредности стали появляться упоминания о психических нарушениях — маниакальных состояниях, делириях и судорожных припадках, т. е. о таких же осложнениях, как и при применении тофранила. По-видимому, и эти новые препараты не являются совершенно безопасными для организма человека. ЛИТЕРАТУРА1 Авруцкий Г. Я. — Ж. невропат. психиатр., 1962. т. 62, стр. 197. 2. Аншелевич Ю. В., Шен С. В. — Ж. невропат. психиатр., 1962, т. 62, стр. 214. 3. Банщиков В. М.. Столяров Г. В. — Сб. тр. I МОЛМИ им. И. М. Сеченова. Москва 1944. 4. Гольденберг М. А. — Ж. невропат. психиатр., 1962, т. 62, стр. 1799. 5. Добржанская А. К. — Ж. невропат. психиатр., 1962, т. 62, стр. 207. 6. Ефименко В. Л. — Ж. невропат. психиатр., 1962, т. 62, стр. 202. 7. Лапин И. П. — Ж. невропат. психиатр., 1963, т. 63 (№ 4), стр. 613. 8. Лапин И. П., Xауиина Р. А., Щелкунов Е. Л. — Ж. невропат. психиатр., 1962, № 2, стр. 183. 9. Лейбович Ф. А. — Ж. невропат. психиатр., 1961, № 2, стр. 186. 10. Машковский М. Д., Ильюченок Р. Ю., Островская Р. У. — Ж. невропат. психиатр. 1962. т. 62, стр. 178. 11. Машковский М. Д., Полежаева А. И. — Ж. невропат. психиатр., 1959. т. 59. стр. 969. 12. Морозова Т. Н. — Ж. невропат. психиатр., 1961, т. 61, стр. 176 13. Andersen H.. Kristiansen Е. — Acta Psychiat. neurol. Scand., 1959, v. 34, p. 387. 14. Angyal L. — Wien. med. Wschr., 1960, Bd. 110, S. 781. 15. Audisiо М. — Encephale, 1960, v. 49, p. 402. 16. Ауd F. — J. Neuropsichiat., 1961. v. 2, Suppl. 1, p. 119. 17. Balestieri A. — Giorn. Psichiatr. neuropatol., 1959, v. 87, p. 81. 18. Barker P., Asheroft G., Binns J. — J. Ment. Sci., 1960, v. 106, p. 1447. 19. Baruk H., Launay J. — Ann. Med. psychol., 1960, v. 2, p. 923. 20. Baruk H., Launay J. — Ann. med. psychol., 1961, v. 1, p. 339. 21. Bergouijnan M., Demangeat M., Julien S. — Ann. Med. psychol. 1959, p. I, p. 710. 22. Blair D. — J. Ment. Sci., 1960, v. 106, p. 891. 23. Cоssa P., Darсоurt G., Paoli F. — Ann. med. psychol., 1960 v. I. p. 310. 24. Fahу T. — Amer. J. Psychiat., 1962, v. 119, p. 171. 25. Gesensway D., Cohen K. — Amer. J. Psychiat., 1960, v. 116, p. 1027. 26. Hansоn L., Punell N. — Nervenarzt, 1961, Bd. 32, S. 22. 27. Harrer G. — Wien. med. Wschr., 1961, v. 111, p. 551. 28. Herve Y., Carriee J., La Maillonx E. — Toulouse med., 1960, v. 61, p. 706. 29. Holdwау V. — J. Ment. Sci., 1960, v. 106, p. 1443. 30. Kielholz P., Battegay R. — Schweiz. med. Wschr., 1958, Bd. 88, S. 763. 31. Kramer J., Klein D., Fink M. — Amer. J. Psychiat., 1961, v. 118. p. 549. 32. Kuhn R. — Schweiz. med. Wschr., 1957, Bd. 87, S. 1135. 33. Kuhn R. — Wien. med. Wschr., 1960, № 11, S. 245. 34. Kunz I. — Arztl. Wschr., 1959, Bd. 14, S. 332. 35. Laboucarie J., Barres P., Lacassin P., Bes A. — Ann. med. psychol., 1959, t. I, p. 718. 36. Lai G. — Schweiz. med. Wschr., 1961, Bd. 91, p. 1002. 37. Lambert P., Guуоtat J. — Presse med., 1961, № 31, p. 1425. 38. Mann A., Catterson A., Macpherson A. — Canad. M. A. J., 1959, v. 1, p. 23. 39. Rabinowicz Th., Foroglon G. — Schweiz. Arch. Neurol. Psychiat., 1962, Bd. 90, S. 268. 40. Sсhorer С — Amer. J. Psychiat., 1960, v. 116, p. 844. 41. Segal M., Howarth E. — Brit. Med. J., 1960, p. I, p. 348. 42. Singh H. — Amer. J. Psychiat., 1960, v. 117, p. 360. 43. Vidal G., Vidal B. — Ann. med. psychol., 1961, v. 119, p. 362. Глава 13 ПСИХИЧЕСКИЕ НАРУШЕНИЯ, ВЫЗЫВАЕМЫЕ НЕЙРОЛЕПТИЧЕСКИМИ СРЕДСТВАМИ И ТРАНКВИЛИЗАТОРАМИ Современные нейролептические средства и транквилизаторы получили за последние годы чрезвычайно широко распространение как при психических, так и при ряде соматических заболеваний. Число этих препаратов уже сейчас исчисляется многими десятками и увеличивается с каждым годом. Пока наиболее распространены 3 группы нейролептических средств: 1) производные фенотиазина, родоначальником которых является аминазин (хлорпромазин, ларгактил, мегафен), до настоящего времени остающийся одним из наиболее широко применяемых в психиатрии средств, несмотря на создание ряда новых более сильно действующих препаратов того же ряда; 2) резерпин (серпазил) и его производные и 3) производные бутирофенона, основным представителем которых является галоперидол. Из числа транквилизаторов наиболее широко применяются мепробамат (андаксин, мепротан), амизил (бенактизин, суавитил) и либрий. Нейролептические средства оказывают непосредственное воздействие на центральную нервную систему (хотя вопрос о точке их приложения и механизме действия все еще не решен) и ряд психических изменений, вызываемых ими, — вялость, сонливость, некоторое безразличие, снижение интереса к окружающему являются не осложнениями, а проявлением их эффекта. В значительной степени именно благодаря такому их действию эти препараты и применяются при психических заболеваниях, в хирургии (для устранения состояния тревоги и напряженности в предоперационном и послеоперационном периоде) и т. д. Показаниям к применению нейролептических средств, их эффективности при различных заболеваниях посвящены десятки тысяч работ, в том числе ряд монографий. Мы в настоящей главе не останавливаемся на этих вопросах и рассмотрим только часть осложнений, вызываемых этими лекарствами — а именно, психические нарушения, которым в литературе уделено сравнительно мало внимания. Другие осложнения, встречающиеся более часто (например, паркинсонизм или паркинсоноподобный синдром, относительно которого не вполне ясно, следует ли его считать осложнением или необходимым условием достижения терапевтического эффекта при психозах; нейролептический синдром, различные дискинезии), достаточно хорошо известны, и мы их не рассматриваем, равно как и состояния психомоторного возбуждения, с значительной частотой возникающие в начале лечения (особенно резерпином) — так называемую турбулентную фазу, являющуюся не столько осложнением, сколько одной из фаз терапевтического действия. Одним из наиболее часто встречающихся нарушений психики, вызываемых нейролептическими средствами, является нейролептическая депрессия. Депрессивные состояния у лиц, психически здоровых, чаще всего описываются при лечении резерпином и его производными (или неочищенным экстрактом корня раувольфии) больных гипертонической болезнью. Это объясняется не столько большей способностью резерпина (по сравнению с аминазином) вызывать депрессию, сколько тем, что именно резерпин (и его производные) широко применяется для лечения гипертонической болезни. Частота депрессивных состояний у больных гипертонической болезнью, получающих лечение резерпином, весьма значительна, хотя цифры, приводимые различными исследователями, заметно отличаются друг от друга и составляют от 11/2 до 20% и даже 30% к общему числу лечившихся. По данным большинства авторов, можно считать, что частота депрессий составляет в среднем 10—15%. Клиническая картина депрессивных состояний, вызванных резерпином, не обнаруживает существенных отличий от депрессивных состояний иной этиологии, в том числе и от эндогенной или циркулярной депрессии. Настроение больных понижено, они часто беспричинно плачут, жалуются на потерю энергии, утрату интереса к окружающему, считают себя тяжело, неизлечимо больными, не питают никаких надежд на будущее, а оглядываясь на свое прошлое, видят, что их жизнь была сплошной цепью ошибок, заблуждений и разочарований. Часто больные предъявляют массу неопределенных соматических жалоб, обнаруживают чрезвычайное беспокойство из-за мелочей, навязчивые страхи за свое здоровье, снижение аппетита, импотенцию, бессонницу, иногда с яркими сновидениями неприятного содержания (скелеты, кровавые сражения, падение с самолета и т. п.). Могут наблюдаться как заторможенность, чувство усталости, так и выраженная тревога, страх, отчаяние с двигательным беспокойством. В состоянии депрессии больные нередко говорят о нежелании жить, высказывают мысли о самоубийстве и (реже) об убийстве близких, обреченных, как и они, на страдание и гибель. Мы не нашли в литературе описаний расширенных самоубийств при нейролептической депрессии, но попытки к самоубийству встречаются нередко и могут заканчиваться гибелью больных. Депрессивное состояние обычно развивается медленно, исподволь, начало его может маскироваться сонливостью, вялостью и заторможенностью, обычно наблюдаемыми у больных во время лечения резерпином. Оно появляется в разные сроки после начала лечения — от 2 недель до 3-х лет и более, но все же чаще не ранее, чем спустя 11/2—2 месяца. После отмены резерпина депрессивное состояние обычно проходит, но состояние больных улучшается медленно, депрессия затягивается на несколько недель, иногда месяцев. Это может быть связано отчасти с тем, что больные, у которых начало депрессии осталось незамеченным, продолжают лечение и после развития депрессивного состояния, отчасти с тем, что эффект резерпина сохраняется длительное время (недели) после исчезновения его из организма, что связывают с медленной нормализацией нарушенного резерпином обмена серотонина. Однако у части больных депрессия исчезает, несмотря на продолжение лечения; иногда достаточно уменьшить дозу препарата или заменить один препарат другим из той же группы. Так, например, по данным Форда и Мойера, депрессия прошла у 80% больных после замены резерпина раувилоидом (неочищенным экстрактом раувольфии). Вместе с тем иногда депрессия, несмотря на отмену резерпина, затягивается на многие месяцы и проходит только после интенсивного лечения, а у некоторых больных после исчезновения депрессии усиливаются имевшиеся до лечения характерологические нарушения — ипохондричность, боязливость, мнительность, навязчивые состояния; появляются или усиливаются симптомы интеллектуальной деградации. Ввиду вероятности дальнейшего нарастания симптомов депрессии и затяжного ее характера при продолжении лечения, более целесообразно немедленно отменить резерпин, как только обнаружены признаки депрессии. Возобновление приема резерпина, даже после длительного — в несколько месяцев — перерыва с значительной частотой ведет к возобновлению уже исчезнувшей депрессии, которая в этих случаях может появляться почти немедленно уже с первых дней лечения. Шредер сообщает о больной, у которой трижды после начала лечения резерпином развивалось депрессивное состояние, повторные же депрессии описывались в литературе многократно. Не все депрессивные состояния, развившиеся во время лечения резерпином, являются непосредственным следствием лечения. Могут наблюдаться и эндогенные (циркулярные) депрессии, начало которых совпало со временем лечения резерпином. Особенно трудно исключить такое совпадение у больных, которые в прошлом перенесли одно или несколько депрессивных состояний, а затем по поводу гипертонической болезни получали резерпин в течение ряда месяцев или лет. Депрессия может быть и реактивной — вызванной внешними событиями, не имеющими никакого отношения к лечению. Все же и у части больных, у которых отсутствует прямая причинно-следственная связь между лечением и развитием депрессии, резерпин ухудшает их психическое состояние. Эта роль резерпина выступает наиболее отчетливо у больных хронической депрессией, состояние которых в течение ряда лет оставалось неизменным и резко ухудшалось после назначения резерпина. Если речь идет о депрессивной фазе маниакально-депрессивного психоза, инволюционной или реактивной депрессии, которые развились во время лечения резерпином, отмена лечения, естественно, не сопровождается заметным улучшением состояния больных, течение заболевания подчинено своим собственным закономерностям. В подобных случаях может наблюдаться и дальнейшее ухудшение состояния больных, несмотря на прекращение лечения. Решение вопроса о том, вызвано ли депрессивное состояние лечением или речь идет о провоцирующем действии резерпина либо о простом совпадении во времени, в каждом отдельном случае может представить значительные трудности. Попытка выделить клинические особенности симптоматики резерпиновой депрессии, отличающие ее от депрессий иной этиологии, не дала положительных результатов. В частности, не подтвердилось указание Йенсена на то, что при депрессии, вызванной резерпином, у больных отсутствует чувство собственной вины. Большинство авторов приходит к выводу, что депрессия, вызванная резерпином, не отличается от депрессивных состояний иной этиологии. Поэтому диагноз может быть установлен с значительной долей вероятности лишь в том случае, если депрессия впервые развилась во время лечения резерпином и закончилась после его отмены. Повторное развитие депрессий после возобновления лечения также говорит о том, что именно лечение явилось причиной заболевания, однако предпринимать такую проверку вряд ли целесообразно. Хотя и до сих пор полностью не разрешен спор о том, является ли резерпин причиной депрессивного состояния или только провоцирующим фактором, играя роль «пускового механизма», значительная частота депрессий во время лечения резерпином, зависимость между его назначением и отменой с одной стороны и появлением и исчезновением симптомов депрессии с другой делают более вероятным первое предположение, по крайней мере, для части больных. Дозы резерпина играют существенную роль в возникновении депрессивных состояний. Хотя депрессии могут развиваться и у больных, получающих небольшие дозы резерпина (0,5—0,75 мг в день), все же они развиваются тем реже, чем меньше суточная доза резерпина и чем менее продолжительное время он применяется. Так, Болте и сотр. отметили депрессивные состояния у 31% больных гипертонической болезнью, получавших более 0,75 мг резерпина в сутки, и только у 7,5% больных, получавших менее 0,5 мг в сутки. Сходные данные получил и ряд других исследователей. Существенную роль большинство авторов придает особенностям преморбида. У большинства больных с картиной депрессии, развившейся во время лечения резерпином, в анамнезе имеется наследственная отягощенность: психические заболевания у кровных родственников, депрессивные эпизоды в прошлом или характерологические особенности: тревожность, мнительность, ипохондричность, эмоциональная неустойчивость. Все же следует отметить, что у части больных не удается обнаружить никаких особенностей в личном или семейном анамнезе, тогда как больные, прежде переносившие депрессии, могут лечиться резерпином без осложнений. Отсутствуют и исследования частоты наследственного отягощения, психотических эпизодов в прошлом или особенностей характера у контрольных групп больных, которые получали лечение теми же дозами резерпина и в течение тех же сроков, но остались психически здоровыми. Поэтому роль преморбида не может считаться доказанной. Пол и возраст больных не играют существенной роли. Отмечаемое иногда преобладание лиц пожилого возраста (40 лет и более), по-видимому, объясняется тем, что резерпин применяется преимущественно при гипертонической болезни, среди больных которой большинство составляют лица старших возрастных групп. Корреляции между гипотензивным действием резерпина и появлением депрессии установить не удалось. Снижение артериального давления обычно наступает задолго до появления первых симптомов депрессии. Некоторую роль может играть характер заболевания, по поводу которого назначено лечение резерпином. Известно, что при сосудистых заболеваниях головного мозга депрессивные состояния возникают нередко и вне зависимости от лечения и описывались еще до начала применения резерпина. Уэлш отметил депрессии только у 2 из 738 больных кожными заболеваниями, лечившихся резерпином, т. е. в 0,27% — значительно реже, чем у больных гипертонической болезнью. Однако такие данные пока приведены лишь в отдельных работах и сопоставление частоты депрессий при гипертонической болезни и других заболеваниях (во время лечения резерпином) не представляется возможным. Механизм развития депрессии остается невыясненным. Общий механизм действия резерпина связывают с его влиянием на обмен моноаминов в мозгу (см. приложение), но частные механизмы, в силу которых у части больных возникает депрессивное состояние, неизвестны. В зарубежной литературе широко распространены психологические теории, базирующиеся на концепции фрейдизма. Согласно этим взглядам, у больных, привыкших подавлять проявление своих чувств, главным образом, реакций гнева, злобы, агрессии, резерпин устраняет это торможение. Больные опасаются неприятных последствий, которые может вызвать открытое проявление прежде подавляющихся ими эмоций, и у них, как защитная реакция, возникает депрессия. Эти концепции больше основываются на убеждениях их создателей, чем на реальных клинических фактах, с которыми они вступают в противоречие. Непонятно, например, почему депрессия возникает иногда после нескольких лет после назначения резерпина или не исчезает после прекращения его приема, не говоря уже. об отсутствии прямых доказательств, подтверждающих изложенную точку зрения. Лечение депрессивных состояний, вызванных резерпином, не отличается от лечения депрессивных состояний иной этиологии. Рекомендуется применение стимуляторов ЦНС, антидепрессивных средств, электросудорожной терапии. Следует иметь в виду, что резерпин снижает судорожный порог, и применение электросудорожной терапии может привести к смерти больного, поэтому ее можно применять не ранее, чем через 1—11/2 месяца после отмены резерпина. Депрессивные состояния, возникающие во время лечения аминазином и другими производными фенотиазина, наблюдаются обычно у психически больных, лечащихся этими препаратами. Так как речь идет о лицах, уже до назначения лечения обнаруживавших психические нарушения, то весьма трудно решить вопрос, идет ли речь о вызванных лечением изменениях или о трансформации картины психического заболевания, при которой на первый план выступают симптомы депрессии, прежде замаскированные более яркими психопатологическими синдромами, например, галлюцинаторно-параноидным. Все же частота развития депрессий, их исчезновение после перерыва в лечении (при этом может вновь появляться сгладившаяся ранее симптоматика, послужившая причиной назначения лечения), а также то обстоятельство, что депрессивные состояния развиваются и у больных без психических нарушений в прошлом (например, у больных туберкулезом легких, лечащихся аминазином), говорят в пользу причинно-следственной связи между приемом аминазина и развитием депрессии. Разумеется, у части больных можно говорить лишь об изменении картины заболевания, — например, при депрессивно-параноидном синдроме, когда исчезают бредовые идеи, но усиливается депрессия. Во всяком случае, не вызывает сомнений способность аминазина усиливать депрессию. Картина нейролептической аминазиновой депрессии также характеризуется подавленным настроением, чувством тоски, которую больные ощущают почти физически, мыслями о бесперспективности жизни, безнадежности создавшегося положения. Нередко больные, оглядываясь на прошлое, находят в нем массу ошибок, недостойных поступков и т. п., думают о самоубийстве. Хотя такие больные могут принимать лекарства и даже просят врача лечить их более активно, они могут совершать попытки к самоубийству. У ряда больных наблюдается так называемая «матовая» депрессия или «депрессия под маской спокойствия». В таком состоянии больные могут свободно двигаться, говорить, выражение их лица не свидетельствует об угнетенном состоянии, они могут даже шутить, улыбаться, смеяться, но при этом жалуются на несколько подавленное настроение, «скуку», говорят о неизлечимости заболевания, обреченности, упрекают себя в совершенных в прошлом недостойных поступках. У части больных на первый план выступают жалобы не на тоску, а на утрату чувств, появившееся безразличие к родным, ко всему происходящему, отсутствие чувства сна, аппетита, неспособность радоваться чему бы то ни было («болезненная бесчувственность»; иногда такие депрессии, в которых преобладает не тоска, а неспособность испытывать чувство удовольствия называют ангедоническими). Такие, «спокойные» депрессии очень опасны, так как больные не привлекают к себе внимания окружающих, обманутых их внешним спокойствием, и могут беспрепятственно кончить жизнь самоубийством. В нашей практике было несколько подобных случаев, когда больные, не обнаруживавшие признаков депрессии во время лечения в стационаре и получавшие дома поддерживающую терапию небольшими дозами аминазина, неожиданно для родных покончили с собой. Так, например, больная М. на протяжении ряда лет страдала галлюцинаторно-параноидной формой шизофрении, она многократно поступала в психиатрическую больницу, выписываясь каждый раз с незначительным улучшением. На протяжении всего срока заболевания у больной ни в домашней, ни в больничной обстановке не наблюдалось признаков депрессии, она никогда не высказывала мыслей о самоубийстве, не предпринимала никаких попыток такого рода. После очередного стационирования, во время которого больная получила длительный курс аминазинотерапии. больная стала значительно спокойней, отмечена дезактуализация бреда. И в этот раз никаких признаков депрессии не выявлено. Однако через 2 дня после выписки из больницы неожиданно покончила с собой, бросившись под поезд. Симптоматика аминазиновых и резерпиновых депрессий сходна между собой. А. Б. Смулевич указывает как на отличия от циркулярной депрессии на начало нейролептической депрессии с явлений акатизии, выраженную назойливость этих больных, наличие симптомов паркинсонизма, что сближает нейролептическую депрессию с постэнцефалитической. Но и постэнцефалитическая депрессия отличается от нейролептической отсутствием «витального» характера тоски, идей самообвинения, приступообразностью течения. С. Г. Жислин считает специфичным для аминазиновой депрессии близкий к физическому оттенок в жалобах больных на тоску, которую они ощущают как нечто близкое к физическому страданию. Вряд ли эти симптомы можно считать специфическими — картины, наблюдающиеся как при нейролептической депрессии, так и при депрессивных состояниях иной этиологии весьма разнообразны, на них накладывают известный отпечаток и особенности склада личности больных и характер основного заболевания, в ряде случаев указанные особенности могут отсутствовать при нейролептической депрессии и обнаруживаться при депрессивных состояниях иного генеза. К тому же у больных шизофренией нередко невозможно получить подробные сведения об оттенках их самочувствия, вследствие хорошо известной замкнутости и малодоступности многих из них. Поэтому, вряд ли возможно только на основании особенностей психопатологической симптоматики установить причину, вызвавшую депрессию, а тем более решить, каким из лекарств она вызвана. Приведем краткую выписку из истории болезни одной из наших больных. Эта больная, женщина 39 лет, по специальности кондитер, в течение 3-лет испытывала обонятельные галлюцинации, однако продолжала работать, поведение ее не обращало на себя внимания окружающих. Поступила в областную психоневрологическую больницу в состоянии психомоторного возбуждения 28.VII.62 г. В больнице временами наблюдались состояния возбуждения, во время которых кричала, предъявляла нелепые требования — например, дать ей никотиновую кислоту, так как она из желтой хочет стать красной и т. п. Остальное время внешне спокойна, ориентирована, но испытывает наплыв мыслей, обонятельные галлюцинации (запах мертвечины, гари), ощущает как кто-то двигает ее языком, мысленно переговаривается с голосами, утверждает, что может узнавать чужие мысли. Соматически и неврологически здорова. С первого дня получала аминазин до 300 мг в день. Состояние больной начало улучшаться — прекратились состояния возбуждения, вела себя правильно, отрицала наличие галлюцинаций. Однако 10—12 сентября, т. е. через 11/2 месяца после начала лечения настроение больной снизилось, она начала жаловаться на тоску, говорила, что на сердце «как будто давит камень», плакала. Перестала общаться с больными, большую часть времени проводила в постели. Больная отмечала, что чувствует потребность все время двигаться, но не в состоянии встать с постели из-за слабости. Соматическое состояние в это время не изменилось. Аминазин был отменен и уже через несколько дней начали появляться периоды временного улучшения настроения, когда больная отмечала, что ей становится легче, «спала тяжесть с сердца». Однако еще в течение 2 недель после отмены лечения общий фон настроения оставался сниженным, больная часто плакала, уединялась, плохо спала по ночам. С первых чисел октября симптомы депрессии сгладились. Отметим, что у этой больной не было назойливости, прилипчивости, а акатизия выражалась только во внутренней потребности в движении, обнаруживалась уже во время депрессии, а не предшествовала ей. Как и депрессивные состояния у соматически больных, вызванные резерпином, так и депрессии, развившиеся у психически больных (главным образом, «шизофренией») после лечения аминазином, могут быстро заканчиваться после прекращения лечения, но могут затягиваться на длительные сроки — месяцы, а иногда на год и более. В этих случаях приходится прибегать к применению антидепрессивных средств, инсулина, электросудорожной терапии (последней — не ранее, чем через 3—4 недели после отмены аминазина, снижающего судорожный порог). Следует иметь в виду, что состояния тревоги и тоскливости во время лечения нейролептическими средствами не всегда являются прямым следствием их фармакологического действия. Они могут явиться реакцией личности на необычное состояние: неприятные соматические ощущения, гиперкинезы и т. п. Механизм возникновения аминазиновой депрессии, как и депрессии, вызываемой резерпином, не изучен. Второй группой синдромов, возникающих при применении нейролептических препаратов, являются синдромы расстройства сознания, чаще в виде делирия. Клиническая картина делирия не обнаруживает отличий от делириозных синдромов при других заболеваниях: больные дезориентированы в окружающем, испытывают преимущественно зрительные иллюзии и галлюцинации, нередко в виде мелких животных, жуков, пауков, мух, могут наблюдаться также тактильные, реже — слуховые галлюцинации. Наблюдается двигательное возбуждение, характер которого связан с содержанием галлюцинаций — больные что-то ловят, показывают, спасаются бегством и т. п. — возбуждение имеется почти у всех больных, но напряженность его может быть различной. Могут наблюдаться и комбинированные галлюцинации в виде сцен — обычно из обыденной жизни больных, в которых они являются активными участниками. Эмоциональные нарушения различны — чаще наблюдается боязливое настроение, но может быть также равнодушное отношение к происходящему, эйфория, склонность к шуткам. Глубина помрачения сознания колеблется, могут быть и светлые промежутки, во время которых больные критически оценивают болезненные переживания. Состояние обычно ухудшается к ночи, сон расстроен. Продромальный период, указывающий на вероятность развития делирия, наблюдается у части больных и характеризуется чувством слабости, снижением побуждений, дрожанием рук или общим тремором, миоклониями, или ригидностью мышц, сухостью слизистых. Однако у большинства больных продромальных явлений отметить не удается. В соматическом статусе отмечаются тремор, миоклонии, ригидность мышц, артериальная гипертензия. Нередко соматические изменения обнаруживают значительное сходство с наблюдаемыми при отравлении атропином: покраснение кожи, сухость слизистых, тахикардия, мидриаз и отсутствие реакции зрачков на свет. Делирий может развиваться как остро, так и исподволь — на протяжении нескольких дней. Продолжительность его невелика, обычно от одного до 5—6 дней, реже затягиваясь до 10—12 дней, выздоровление может наступать как критически, иногда после продолжительного сна, так и литически. Иногда по миновании делирия в течение ряда дней сохраняется картина Корсаковского синдрома или резидуальный бред. Исход делирия благоприятен, мы обнаружили в доступной нам литературе описание только одной больной, которая во время делирия погибла при явлениях сердечно-сосудистой недостаточности. Воспоминание о перенесенном неполное, изредка наблюдается полная амнезия. После окончания делирия лечение может быть возобновлено без вредных последствий, но иногда наблюдаются повторные делирии, которые однако тоже кратковременно и быстро заканчиваются после отмены лечения. Обычно возникновение делирия является показанием к перерыву в лечении, однако описаны случаи, когда делирий прекращался, несмотря на продолжение лечения и даже без снижения доз нейролептических средств. У психически здоровых делириозный синдром обычно возникает при однократном отравлении (которое, впрочем, лишь в исключительных случаях ведет к развитию психоза) или кратковременном приеме больших доз нейролептических средств. Напротив, у психически больных не удается установить постоянной зависимости между дозами и сроком лечения с одной стороны и возникновением делирия с другой. Все же чаще делирий развивается в первые дни лечения и при быстром наращивании доз. Пожилой возраст больных, наличие признаков органического заболевания ЦНС, наличие экзогенных психозов в прошлом делают более вероятным развитие делирия. Следует заметить, что количество наблюдений, опубликованных в литературе, невелико — делирии описываются значительно реже, чем депрессивные состояния, поэтому все попытки их обобщения по необходимости носят предварительный характер. Интересно отметить, что в части случаев делириозные состояния возникают у больных, получающих комбинированное лечение нейролептиками и стимуляторами ЦНС или антидепрессивными средствами. Так, Гейманн наблюдал делирий только у больных, лечившихся фазеином, представляющим собой сочетание резерпина с орфенадрином (стимулятор ЦНС с атропиноподобным действием). Делирии развивались на 2—6-й день лечения (у 26 из 51 больного) и прекращались через 1—2 дня, несмотря на продолжение лечения. Автор высказывает предположение, что причинен делирия у этих больных является орфенадрин, а резерпин купирует делирий, когда его действие становится достаточно выраженным (известно, что седативное действие резерпина достигает максимальной выраженности лишь спустя ряд дней). По поводу этого предположения следует заметить, что орфенадрин в терапевтических дозах вызывает только эйфорию, но не делирий, а седативное действие резерпина через 3—6 дней выражено уже достаточно отчетливо. Таким образом, речь может идти лишь о том, что на фоне седативного действия резерпина обычно не токсичные дозы орфенадрина оказываются достаточными, чтобы вызвать психоз. Другие авторы также описывали возникновение делириозных состояний при комбинированном лечении резерпином с орфенадрином (Шнайдер; Граманн и сотр.), таксилана, — нейролептическое средство, — с тофранилом (Гельмхен). Хотя развитие делирия в процессе лечения нейролептическими средствами рассматривается как осложнение, делирий нередко оказывает благоприятное влияние на течение основного заболевания. Подобные наблюдения пока немногочисленны, но на наш взгляд представляют значительный интерес Гельмхен отметил у 6 из 17 больных, перенесших делирий, исчезновение или побледнение психопатологической симптоматики основного заболевания (шизофрении), в первую очередь, патологических ощущений, тактильных галлюцинаций, двигательного возбуждения и бредовых идей. Больные становились активнее, настроение их повышалось. Такой благоприятный эффект наблюдался у больных с остро развившимся делирием, тогда как после медленно развивающегося делирия чаще развивалась утомляемость и органический психосиндром с утратой побуждений, аспонтанностью и снижением интеллекта. Граманн и сотр. вызывали делириозные состояния у больных намеренно с терапевтической целью и получили хороший эффект у всех 10 больных невротической депрессией. У остальных больных (артериосклеротическая депрессия, параноид у больного с атрофическим процессом в головном мозгу, эндогенная депрессия, алкоголизм, маниакальные состояния, шизофрения — дефектное состояние) эффект был неопределенным или отсутствовал, но каждая из перечисленных групп состояла из 1—3 больных и оценка эффективности лечения искусственным обострением психоза при этих состояниях преждевременна. Картины помрачения сознания, возникающие в процессе лечения нейролептическими средствами, не исчерпываются делириозными состояниями. Могут наблюдаться также состояния возбуждения с расстройством ориентировки в окружающем и последующей амнезией, напоминающие сумеречные состояния. Такие состояния мы наблюдали у больного С-ва, 25 лет, лечившегося в Читинской областной психоневрологической больнице по поводу шизофрении. Давность заболевания около 2-х лет, в прошлом дважды стационировался в психиатрические больницы. Последнее поступление — 21.VII.59 г. после кратковременной ремиссии, наступившей после лечения инсулиношоковой терапией и аминазином. Дома получал поддерживающие дозы аминазина (50 мг в день), однако уже через 11/2 месяца после выписки из больницы перестал разговаривать, не спал ночами, отказывался от еды. В больнице первое время был недоступен, гримасничал, с кем-то переговаривался, отмечались резкие немотивированные смены настроения. Получал аминазин до 600 мг в день, состояние постепенно улучшалось. С начала октября 1959 года больной спокоен, беседует с врачом и больными, соблюдает правила больничного режима, читает книги, галлюцинаций и бреда не обнаруживает. Остается несколько вялым, недостаточно критичным Доза аминазина уменьшена до 200 мг. в день. На фоне упорядоченного поведения 15.XI.1958 г. у больного внезапно развилось состояние бессмысленного двигательного возбуждения — вскочил с постели, рвался к дверям, бил окружающих, плевался. Все это проделывал молча, не реагировал на обращенную к нему речь. Такое состояние длилось около часа. Уснул после введения амитала, а по пробуждении ничего не помнил о случившемся. Лечение продолжали и через 10 дней повторилось аналогичное состояние: больной внезапно побледнел, появилось обильное слюнотечение, резкая тахикардия (до 160 в 1 мин), взгляд бессмысленный, на обращение к нему не реагирует. Двигательное возбуждение в этот раз было менее выраженным. Через 1 час(после введения амитала) уснул, по пробуждении снова полностью амнезировал случившееся. Аминазинотерапия отменена, и подобные состояния не повторялись. Во время лечения нейролептическими средствами могут наблюдаться и психозы с более сложной структурой, не укладывающиеся в рамки определенного синдрома. Так, Ланг описал больного шизофренией (псевдоневротическая форма), у которого в первую неделю лечения хлорпромазином (аминазином), а затем трифторперазином развились слабость, дизартрия, атаксия, диплопия, деперсонализация, слуховые галлюцинации и бредовые идеи преследования, под влиянием которых больной бежал из больницы. Психоз длился 7 дней и после его прекращения отмечалась частичная амнезия на период психоза. Брольи наблюдал — обычно в первые дни лечения производными фенотиазина — у психически здоровых людей психозы, характеризовавшиеся двигательным беспокойством, порой с агрессивностью, многоречивостью, бредовыми идеями преследования, стремлением к путешествиям. Во время психоза, продолжавшегося от 2—3 до 7 дней, у больных не отмечалось выраженных признаков помрачения сознания, но после прекращения психоза они обычно обнаруживали полную или частичную амнезию на этот период, — свидетельство того, что сознание их во время болезни было нарушено. Помимо депрессивных состояний и синдромов нарушения сознания во время лечения нейролептическими средствами могут наблюдаться и другие психические нарушения — кратковременная деперсонализация, чувство физического благополучия, не сопровождающееся изменениями соматического состояния, остро развивающиеся маниакальные состояния, порой не отличимые от маниакальной фазы маниакально-депрессивного психоза, состояния кататонического ступора с мутизмом и восковидной гибкостью (в том числе у психически здоровых), превращение навязчивостей в бредовые идеи, параноидные реакции с психомоторным возбуждением на фоне ясного сознания. Все эти состояния кратковременны, продолжаются от нескольких часов до нескольких дней и заканчиваются выздоровлением, если речь идет о психически здоровых людях, или возвращением к исходному состоянию, если речь идет о психически больных. Особый интерес представляют истериформные состояния, описанные Деле и сотр., главным образом при применении стеметила (прохлорперазина). У больных развиваются приступы каталепсии или припадки, напоминающие большие истерические припадки с сухожильной гиперрефлексией, разнообразными изменениями чувствительности, тонуса мышц, вегетативными нарушениями. В поведении больных отмечаются черты пуэрилизма, сужение сознания. Все эти симптомы возникают чаще после волнения, нестойки, могут быть устранены — по крайней мере на время, — внушением или усилием воли самих больных. Вместе с тем такие состояния развиваются у людей, никогда прежде не обнаруживавших истерических черт характера, и нередко исчезают после уменьшения дозы стеметила или после ее увеличения. В последнем случае некоторые гиперкинезы и судороги, прежде поддававшиеся внушению, сменяются выраженным синдромом паркинсонизма. Эти «истериформные» нарушения не требуют прекращения лечения и даже являются прогностически благоприятным признаком. Интерес их заключается, главным образом, в том, что картина, сходная с истерией, может быть вызвана с помощью лекарств и является как бы этапом в развитии органического (паркинсонического) синдрома. Судорожные припадки наблюдаются во время лечения нейролептическими средствами (чаще резерпином) сравнительно редко, обычно в первые недели лечения. У части больных речь идет об учащении и прежде наблюдавшихся припадков или о появлении вновь припадков, прекратившихся за несколько лет до назначения нейролептиков под влиянием противосудорожных средств. Однако судорожные припадки могут возникать и впервые у лиц, никогда ими не страдавших. Припадки обычно не являются показанием к прекращению лечения, они проходят, несмотря на его продолжение (или, — если имело место только учащение припадков, — вновь урежаются) и не возобновляются в дальнейшем. Не установлено сколько-нибудь заметной разницы в частоте и характере психических нарушений в зависимости от того, какое нейролептическое средство применено для лечения. Сведения о психических нарушениях, вызываемых производными бутирофенона, пока немногочисленны и не дают возможности обобщения, но, по-видимому, не отличаются от нарушений, вызываемых резерпином и производными фенотиазина. Механизм возникновения психических нарушений, вызываемых нейролептическими средствами, как и механизм благоприятного влияния некоторых из этих нарушений на течение основного заболевания остается неясным, что вполне естественно, если учесть, что механизм их терапевтического эффекта, несмотря на громадное количество исследований, также выяснен недостаточно. Из числа так называемых транквилизаторов, психические нарушения нередко возникают при передозировке амизила (бенактизина). Это послужило основанием для применения его в качестве психотомиметика, поэтому мы приводим описание этих нарушений в разделе, посвященном экспериментальным психозам. Другой широко применяющийся транквилизатор — мепротан (мепробамат, андаксин), не вызывает психических нарушений, но может вести к развитию привыкания. Мы встретили лишь единичные описания больных, которые добровольно увеличивали бы дозу, доводя ее до доз, намного превышающих терапевтические. Однако при прекращении приема мепробамата, особенно, если он применялся длительно и в больших дозах, а отнятие лекарства было быстрым — развивается картина абстиненции. Она характеризуется головными болями, слюнотечением, бессонницей, чувством тревоги, раздражительностью, иногда наблюдаются большие судорожные припадки. При более медленном снижении доз явления абстиненции обычно отсутствуют, а после прекращения лечения отсутствует влечение к приему препарата. Однако эти оптимистические данные должны оцениваться с осторожностью. Хорошо известно, что многие средства широко пропагандировались как совершенно безопасные и лишь через ряд лет, когда их способность вызывать токсикоманию не вызывала сомнения, начинали принимать меры к ограничению свободной продажи такого лекарства, что не всегда давало желаемый эффект. Уже сейчас мепробамат получил широкое распространение в ряде зарубежных стран — так в Дании с населением в 41/2 миллиона человек за 1958 год было продано более 60 миллиардов таблеток мепробамата. Лане приводит описание больного — хронического алкоголика, который начал принимать мепробамат вместо алкоголя, постепенно увеличивал дозы до 20—25 таблеток в день (около 10 г), а когда через 6 месяцев прекратил прием, у него развилась тяжелая абстиненция с судорожным припадком и последующими галлюцинациями слуха. Подобные примеры — пусть пока единичные — заставляют с осторожностью относиться к назначению мепробамата. В последние годы появились и единичные сообщения о том, что длительный прием другого транквилизатора — либрия — также может вести к развитию абстиненции после прекращения лечения. Все эти данные ни в коей мере не умаляют терапевтической ценности как нейролептических средств, так и транквилизаторов и не могут явиться основанием для ограничения их применения. Однако возможность серьезных осложнений, в частности нарушений психики, делает необходимым тщательное наблюдение за больными, получающими это лечение. ЛИТЕРАТУРА1. Галенко В. Е., Кузнецова О. Н. — Ж. невропат. психиатр., 1963, № 1, стр. 80. 2. Жислин С. Г. — Ж. невропат. психиатр., 1962, т. 62, стр. 161. 3. Коган С. И. — В сб. Вопр. психиатр, невропат. вып. 6, Л., 1959, стр. 259. 4. Левин В. Г. — Ж. невропат. психиатр., 1960, № 5, стр. 602. 5. Смулевич А. Б. — Ж. невропат. психиатр., 1959, № 8, стр. 981. 6. Смулевич А. Б. — Ж. невропат. психиатр., 1961, т. 61, стр. 236. 7. Тарасов Ю. К. — Ж. невропат. психиатр, 1958, № 2, стр. 234. 8. Achor R., Hanson N., Gifford R. — J. A. M. A., 1955, v. 159, p. 841. 9. Alema G., Gianniotti G., Rosadini G. — Boll. Soc. ital. biol. sperim., 1961, v. 37, p. 1037. 10. Alema G., Gianniotti G., Rosadini G. — Boll. Soc. ital. biol. sperim., 1961, v. 37, p. 1040. 11. Ауd F. — Amer. J. Psychiat., 1956, v. 113, p. 16. 12. Barsa J., Kline N. — J. A. M. A, 1955, v. 158, p. 110. 13. Barsa J., Kline N. — Amer. J. Psychiat., 1956, v. 112, p. 684. 14. Вaruk H., Launeу J., Conte С, Вasset P. — Ann. med. psychol., 1958, v. 116/11, p. 141. 15. Berry R., Kamin Sh., Kline A. — U. S. Armed For. Med. J., 1958, v. 9, p. 745. 16. Bolte E., Marс-Aurele J., coll. — Canad. Med. Ass. J., 1959, v. 80, p. 291. 17. Воуd L., Сammer L. coll. — J. A. M. A., 1958, v. 168, p. 1839. 18. Broglie M., Jorgensen G. — Dtsch. med. Wschr., 1954, Bd. 79, S. 1564. 19. Broussolle P., Jouvet M., Rosier Y. — Ann. med. psychol., 1959, v. 117, p. 151. 20. Сieslak G — Nervenarzt, 1960, Bd. 31, S. 102. 21. Delay J., Deniker P. — Acquis. med. recentes Paris. Flammarion, 1958, p. 205. 22. Diсkel H. a. Dixоn H. — J. A. M. A., 1957, v. 163, p. 422. 23. Doyle A, Smirk F. — Lancet, 1954, v. 1, p. 1096. 24. Essig C, Ainslie J. — J. A. M. A., 1957, v. 164, p. 1382. 25. Ewing J., Haizlip T. — Amer. J. Psychiat., 1958, v. 114, p. 835. 26. Fauсett R., Litin E., Achor R. — Arch. Neurol. Psychiat., 1957, v. 77, p. 513. 27. Feinblatt Th., Feinblatt H., Fergusоn E. — J. A. M. A., 1956, v. 161, p. 424. 28. Fellner С — Amer. J. Psychiat., 1958, v. 115, p. 547. 29. Fоrd R., Mоуer J. — Postgrad. Med., 1958, v. 23, p. 41. 30. Freis E. — N. Engl. J. Med., 1954, v. 251, p. 1006. 31. Gahagan L. — Dis. Nerv. Syst, 1957, v. 18, p. 390. 32. Genest J., Adamkiewiecz L., Robillard R., Tremblay G. — Canad. Med. Ass. J., 1955, v. 72, p. 483. 33. Grahmann R., Peters D. H., — Nervenarzt, 1962, Jg. 33, S. 398. 34. Greenberg R., Jоseph E. — J. Mt. Sinai, Hosp., 1962, v. 29, p. 165. 35. Harris T. — Amer. J. Psychiat., 1957, v. 113, p. 950. 36. Heimann H. — Schweiz. Arch. Neurol. Neurochir. Psychiat., 1959, v. 84, p. 336. 37. Helmchen H. — Arch. Psychiatr. und Z. Neurol., 1961, Bd. 202, S. 395. 38. Hiоb J., Hippius H. — Med. Klin., 1955, Bd. 50, S. 1746. 39. Hippius H. — Internist, 1960, Bd. 1, S. 453. 40. Hollister L. — N. Engl. J. Med., 1957, v. 257, p. 170. 41. Hollister L., Motzenbecker F., Degan R. — Psychopharmacologia, 1961, v. 2, p. 63. 42. Jensen K. — Acta psychiat. neurol. Scand., 1959, v. 34, p. 195. 43. Kass I., Brown E. — J. A. M. A., 1955, v. 159, p. 1513. 44. Kline N., Вarsa J., Gоsline E. — Dis. Nerv. Syst., 1956, v. 17, p. 352. 45. Laane С — T. norske Laegeforen, 1960, v. 80, p. 15. 46. Lang A. — Amer. J. Psychiat., 1961, v. 117, p. 939. 47. Lemieux G., Davignon A., Genest J. — Canad. Med. Ass. J., 1956, v. 74, p. 522. 48. Litin E., Fauсett R., Achor R. — Proc. Mayo Clin, 1956, v. 31, p. 233. 49. Lосket S. — Brit. Med. J., 1955, p. I, p. 809. 50. Loffler W., Essellier A., Prott F., Wegmann A. — Schweiz. Med. Wschr., 1953, Bd. 83, S. 1012. 51. Mackenzie-van der Noordaa M. — Neerland Tijdschrift Geneesk., 1956, v. 100, p. 1003. 52. Mahrer P., Bergman P., Estren S. — Amer. J. Psychiat., 1958, v. 115, p. 337. 53. Mау R. H. — Amer. J. Psychiat., 1959, v. 115, p. 1119. 54. Moore J., Martin E. — Lancet, 1955, p. I, № 6874, p. 1126. 55. Morsing С — Svensky Lak. Tidn., 1961, Bd. 58, S. 3459. 56. Muller D., Gladtke E. — Psychiat. Neurol, med. Psychol., 1962, Jg. 14, S. 54. 57. Muller J., Pryor W., Gibbоns J., Orgain E. — J. A. M. A., 1955, v. 9, p. 836. 58. Nick J. — Bull. Soc. Med. Hop Paris, 1955, v. 71, p. 884. 59. Niedermeyer E. — Klin. Med., 1956, Bd. 11, S. 280. 60. Platt R., Sears H. — Lancet, 1956, p. I, p. 401. 61. Reisner H. — Wien. klin. Wschr., 1956, Bd. 68, S. 872. 62. Riser M., Geraud J., Gayrol L. — Toulouse med., 1958, v. 59, p. 92. 63. Riser M., Gayrol L., Rоux G. — Ann. med. psychol., 1961, v. 2, p. 324. 64. Riser M., Gayrol L., coll. — Ann. med. psychol., 1959, v. 117, p. 150. 65. Schwer-Foner G., Ogle W. — Canad. Med. Ass. J., 1956, v. 74, p. 526. 66. Sсhneсk J. — Amer. J. Psychiat., 1958, v. 115, p. 78. 67. Schneider G. — Schweiz. Arch. Neurol. Neurochir. Psychiat., 1959, v. 84, p. 329. 68. Sсhroeder H, Perry H. — J. A. M. A., 1955, v. 159, p. 839. 69. Sher N. — Amer. J. Psychiat., 1962, v. 118, p. 746. 70. Simko A. — Medizinische, 1958, Bd. 47, S. 1927. 71. Smirk F., McQueen E. — Lancet, 1955, p. II, p. 115. 72. Stоugh A. — J. A. M. A., 1958, v. 166, p. 882. 73. Vaughan G., Leiberman D., Cook L. — Lancet, 1955, p. I, p. 1083. 74. Waldrop F., Robertson R., Vourlekis A. — Comprehens. Psychiat., 1961, v. 2, p. 96. 75. Wallace D. — Lancet, 1955, v. 269, p. 116. 76. Welsh A. — J. Indien. Med. Profess., 1959, v. 6, p. 2609. 77. WHO — Technical report series, № 116, Geneva, 1957. 78. Wоrtis J. — Amer. J. Psychiat., 1960, v. 116, p. 595. ЗАКЛЮЧЕНИЕ Мы привели описание симптоматики и течения психозов, вызываемых некоторыми лекарствами. Каковы же общие выводы, которые могут быть сделаны на основании изучения этих психозов? В первую очередь мы хотели бы остановиться на вопросе о специфичности психопатологических симптомов. Вопрос этот не нов, он неоднократно обсуждался в литературе прошлых десятилетий, но сохранил свое значение и поныне. Ответ на него имеет не только теоретическое значение, но и большой практический смысл. Если, как полагал один из основателей современной психиатрии Э. Крепелин, специфические психопатологические симптомы и синдромы существуют, значит следует более тщательно изучать оттенки, особенности этих симптомов, чтобы иметь возможность по клинической картине судить о причине заболевания. Если же специфичных симптомов и синдромов не существует, то такие поиски являются лишь бесплодной тратой времени и энергии, а психопатология должна утратить свое значение основного метода диагностики психических заболеваний. Само слово — «специфичный» указывает на то, что речь должна идти о признаках или их особенностях, встречающихся только при одном заболевании. Поэтому термин «относительная специфичность», иногда употребляемый в литературе, кажется нам неправильным, заключающим в себе внутреннее противоречие. Многолетние поиски таких симптомов не привели к положительным результатам. Пример лекарственных психозов ясно показывает, что самые различные симптомы могут быть вызваны одним и тем же этиологическим фактором и наоборот — различные вещества вызывают одни и те же симптомы. За последние годы появился целый ряд ранее неизвестных науке веществ, но не прибавилось ни одного нового симптома, который не встречался бы при ранее известных психических заболеваниях. Пожалуй, единственным примером «специфичного» или патогномоничного симптома остается симптом инородного тела во рту, описанный при отравлениях тетраэтилсвинцом. Однако и этот симптом может встречаться при других заболеваниях — он описан, например, при психозах, вызванных дитраном (см. 2-ую часть этой книги). За последние годы мы наблюдали 4-х больных с ярко выраженным симптомом инородного тела во рту и ни у одного из них заболевание не было вызвано отравлением тетраэтилсвинцом. У 1-ой больной этот симптом появился после тяжелой черепномозговой травмы, у второго — после отравления угарным газом, у третьей, осмотренной амбулаторно, причина заболевания осталась не выясненной, но роль тетраэтилсвинца была полностью исключена, наконец, у 4-й больной психоз был вызван синтомицином. Безуспешность поисков патогномоничных симптомов привела к тому, что стали говорить об особом характере не отдельных симптомов, а целых синдромов, иногда добавляя к этому особенности течения и исхода. Однако и в этом случае дальнейшее исследование если и дало какой-нибудь результат, то скорее обратный. Так раньше маниакальный синдром при акрихиновых психозах можно было сравнивать только с маниакальным синдромом при циркулярном психозе, а среди лекарств акрихин оставался единственным средством, вызывавшим маниакальные состояния. За последнее время отмечено появление маниакальных синдромов у больных, получающих лечение тофранилом, изониазидом или ингибиторами моноаминоксидазы. В отношении тофранила проф. М. А. Гольденберг достаточно убедительно показал, что речь идет не о переходе под влиянием лечения тофранилом депрессивной фазы в маниакальную, а об экзогенной мании, причиной которой является тофранил. При этом ни по симптоматике, ни по течению не удается часто отграничить такие экзогенные мании от маниакальной фазы циркулярного психоза. То же самое относится и к лекарственным депрессиям, которые могут быть неотличимыми от депрессивной фазы циркулярного психоза, характеризуясь чувством тоски, двигательной и речевой заторможенностью, замедлением течения мыслей, мыслями о ненужности жизни, о самоубийстве, идеями самообвинения, а затяжное течение этих депрессий может еще более увеличивать сходство, делая дифференциальный диагноз практически невозможным. Психические нарушения, вызываемые, в первую очередь, стимуляторами ЦНС, нередко обнаруживают значительное сходство с шизофренией, делириозные состояния, вызываемые атропином и рядом других лекарств, неотличимы от делириозных состояний при инфекциях и других — не лекарственных — интоксикациях. Каждый из этих вопросов более подробно рассмотрен в разделах, посвященных этим лекарствам. Здесь же мы отметим, что во всех этих случаях речь идет о трудности отграничения лекарственных психозов от психических заболеваний иной этиологии. Еще более трудным, часто практически невозможным, является решение вопроса о том, какое из лекарств явилось причиной психоза. Разумеется, в ряде случаев диагноз не вызывает сомнений, но во всех подобных случаях он основывается лишь на факте непосредственной связи между приемом лекарства и возникновением психических нарушений, либо на признаках, лежащих за рамками психопатологического анализа (напр., на определении концентрации брома в крови при психозах, вызванных отравлением бромом). Можно найти целый ряд работ, в которых описываются особенности психических нарушений, вызванных тем или иным лекарством, но как только вопрос ставится иначе — достаточно ли этих особенностей, чтобы установить причину заболевания, как подавляющее большинство исследователей дает на него отрицательный ответ. Таким образом, опыт последних десятилетий, в частности, изучение психических нарушений, вызванных вновь появившимися лекарственными средствами, показал, что надежда Крепелина на то, что будут найдены психопатологические симптомы, характеризующие каждую отдельную инфекцию или интоксикацию, не оправдалась. Не подтвердилась и вторая теория, противопоставлявшаяся взглядам Крепелина — теория Бонгеффера. Но неправильным в ней оказалось не указание на сходство психических нарушений, вызываемых различными причинами (эта точка зрения подтвердилась), а попытка отграничить экзогенные типы реакций от эндогенных психозов. Пример лекарственных психозов показывает, что экзогенный фактор, — в данном случае лекарство — может вызвать любой синдром, в т. ч. и «эндогенный», явиться причиной как кратковременных, так и затяжных психических нарушений. Поскольку не удалось установить зависимости между картиной психоза и строением вещества, вызвавшего этот психоз, привлек к себе внимание вопрос о роли дозы и темпа действия токсического фактора. Изучение лекарственных психозов показывает, что одной интенсивностью интоксикации невозможно объяснить возникновение психического заболевания. Многочисленные исследования, проведенные при различных лекарственных психозах, показали, что доза лекарств, вызывающая психические нарушения у одного человека, не ведет к заметным изменениям поведения у другого. Это особенно отчетливо заметно при сравнении действия одной и той же дозы лекарств на психически и соматически здоровых людей и на психически больных. Последние, особенно больные шизофренией, нередко не дают видимой реакции на прием доз, безусловно токсичных для психически здоровых людей. Поскольку лекарственные средства назначаются больным, страдающим тем или иным соматическим заболеванием, тяжесть которого естественно различна у разных больных, можно было предположить, что у более ослабленных больных для возникновения психоза может потребоваться меньшая доза лекарства и наоборот. Однако это предположение опровергается наблюдениями, устанавливающими отсутствие корреляции между выраженностью соматического заболевания и дозой препарата, ведущей к развитию психоза. Не удалось также отметить и зависимости между психозом и длительностью применения того или иного медикамента. Иногда психические нарушения возникают уже в первые дни после начала лечения, тогда как в других случаях они появляются после длительного, в течение ряда месяцев, применения массивных доз того или иного препарата. Наконец, у большинства больных психические нарушения вообще не наступают, хотя и дозировки и сроки лечения у них не меньше, а порою и больше, чем у больных, у которых развиваются психические нарушения. Таким образом, можно сказать, что одна только сила внешней вредности, равно как и интенсивность ее воздействия не могут объяснить возникновение психозов. Должны быть налицо определенные особенности в организме человека, которые облегчают или делают возможным развитие психозов. Это положение в его общем виде фактически не встречает возражений. Однако вопрос о том, каковы же те особенности, которые способствуют или, наоборот, затрудняют возникновение психических нарушений, остается неясным до настоящего времени. Изучение с этой целью наследственной отягощенности, характерологических особенностей личности, общего соматического состояния и т. п. не дало положительных результатов. По-видимому, объяснения надо искать в первую очередь в особенностях обменных процессов, однако эта сторона вопроса разработана очень мало. Можно лишь отметить, что порог индивидуальной чувствительности различен не только у разных лиц, но колеблется у одного и того же человека, иногда на протяжении короткого промежутка времени. Так, описывавшийся нами в главе 6-ой М-в, у которого развились деперсонализационные явления после однократного приема фенамина, несколько раз принимал ту же дозу фенамина и прежде, в таких же условиях, без видимых последствий. Состояние его здоровья в этот промежуток времени также не изменилось. Причины этих колебаний чувствительности неизвестны. Однако отсутствие постоянной корреляции между дозой к сроком действия лекарства и развитием психических нарушений вовсе не означает, что дозировка вводимых в организм лекарственных веществ не играет существенной роли. При прочих равных условиях, чем выше доза лекарства, тем вероятнее возникновение психоза, тем у большего процента лиц, получивших эту дозу, развиваются психические нарушения. Можно полагать, что при значительной передозировке можно найти такие дозы лекарства, которые вызовут психоз у любого человека. Такая психотогенная, по выражению М. А. Гольденберга, доза весьма различна для разных людей. Так, если все здоровые люди, наблюдавшиеся нами, давали выраженную картину делирия после приема 10 мг атропина, то больные шизофренией, принимавшие 10—20 мг и более атропина, обнаруживали лишь легкую сонливость, несмотря на то, что изменения ширины зрачков, частоты пульса, сухость слизистых были выражены у них в такой же степени, как у здоровых. Однако, если доза, способная вызвать психические нарушения, превышена, то картина психоза обнаруживает значительное сходство у лиц разного возраста, пола, с различными характерологическими особенностями, физически и психически здоровых, соматических или психически больных. Все особенности личности как бы «смываются» при этом психотогенной дозой лекарства, которая вызывает у разных людей однотипные психические нарушения. Дальнейшее увеличение дозы нередко не оказывает сколько-нибудь существенного влияния на картину психоза, которая остается одинаковой и при меньших и при больших дозировках — при условии если психотогенная доза была превышена, — если только не появляются опасные для жизни симптомы; так, тот же атропин вызывает картину делирия или сумеречного состояния, быстро сменяющуюся глубоким сном или комой, в дозах, варьирующих в чрезвычайно широких пределах — от 10 до 250 мг. Однократная передозировка (имея в виду прием психотогенной дозы) или резкое увеличение обычной дозы ведет к сходным изменениям не только у разных лиц, но и при приеме различных лекарств: атропина, кофеина, стрептоцида, амфетаминов и др. Во всех этих случаях развиваются либо судорожные припадки, либо кратковременные состояния помрачения сознания типа делирия или сумерек, быстро заканчивающихся выздоровлением, если только прием чрезмерной дозы не повлек за собой гибели больного. Выше мы отмечали отсутствие специфичной для каждого отдельного лекарства психопатологической симптоматики. Однако, наряду с общими чертами существуют симптомы и синдромы, хотя и не специфичные, но характерные для различных групп лекарственных веществ. Эти различия могут обнаруживаться уже при острых отравлениях. Они проявляются в том, что некоторые лекарства, как например бром, снотворные, чрезвычайно редко вызывают собственно психозы при однократных передозировках, — при этом обычно развиваются лишь оглушение или кома, тогда как другие лекарства — например, атропин, ведут к развитию психоза с значительным постоянством. Следует отметить, что относительно части лекарств трудно судить о их действии при острой передозировке, т. к. такие случаи возникают либо при случайном отравлении, либо при попытке к самоубийству. В большинстве же случаев лекарственные психозы развиваются у людей, которым лечение назначено врачом, и, следовательно, дозы остаются в пределах терапевтических. Более отчетливо характерные черты действия различных лекарств обнаруживаются при длительном приеме терапевтических доз. Акрихин, антидепрессивные средства, изониазид чаще вызывают состояния возбуждения или маниакальные состояния, нейролептические средства (резерпин, аминазин) с наибольшей частотой ведут к развитию депрессивных состояний, амфетамин и прелюдии вызывают преимущественно галлюцинаторно-параноидные синдромы на фоне ясного сознания, бром и барбитураты — делирий и псевдопаралитический синдром. Для некоторых лекарств, как например, антабус, кортизон и АКТГ, не удается установить характерных синдромов, можно говорить лишь о полиморфизме вызываемых ими психических нарушений. При длительном приеме, особенно небольших доз, можно уловить и влияние особенностей личности на картину психоза. Это влияние, отмечаемое не всегда, может выражаться как в том, что обострение характерологических черт является основным проявлением психических нарушений (например — усиливается раздражительность, ипохондричность, подавленное настроение и т. д.), так и в том, что содержание патологических переживаний отражает страхи, надежды и опасения, беспокоившие человека до начала психоза. Можно отметить сходство между психозами, вызываемыми препаратами, характер действия которых на ЦНС, в первую очередь, на вегетативные центры, одинаков. Так, различные снотворные средства, бром, т. е. средства, угнетающие ЦНС, вызывают неотличимые друг от друга психические нарушения. Близки к ним и изменения, вызываемые веществами с преимущественно симпатолитическим (аминазин) или парасимпатотоническим действием (резерпин). В то же время стимуляторы ЦНС, антидепрессивные средства, оказывающие преимущественно симпатотоническое действие, и атропин, благодаря своему антихолинергическому эффекту вызывающий относительное преобладание симпатического тонуса, ведут к изменениям нередко прямо противоположного характера. Если в первом случае преобладают вялость, затруднение процессов мышления, ухудшение памяти, подавленное настроение, то во втором на первый план выступают усиление активности, иногда повышенное настроение, яркая продуктивная психопатологическая симптоматика, — галлюцинации, иллюзии, бредовые идеи и т. п. По-видимому, можно говорить о различиях не между отдельными интоксикационными психозами, а о том, что группы веществ, воздействующие на одни и те же системы головного мозга, вызывают психозы сходные между собой, но отличающиеся от психозов, вызывающихся другими веществами, воздействующими на иные системы головного мозга. Однако эти различия выступают только при сопоставлении синдромов, характерных для той или другой группы лекарств. В каждом же отдельном случае вещества, различные по своим фармакологическим свойствам, могут вызывать одинаковые психические нарушения. Так, делириозные состояния могут быть вызваны как снотворными, бромом, нейролептическими средствами, так и кофеином, фенамином, атропином, тофранилом. Лекарственные психозы, вызванные однократной передозировкой, почти без исключений кратковременны, заканчиваются через несколько часов или в течение суток, лишь изредка затягиваясь до нескольких дней. Психозы же, связанные с длительным приемом лекарств, могут быть как кратковременными, так и продолжительными. В доступной нам литературе отмечено только отсутствие связи между продолжительностью психоза и суточной и общей дозировкой принятого лекарства. Наш собственный опыт, как и ознакомление с историями болезни, приводимыми в работах, посвященных лекарственным психозам, заставили нас сделать вывод, что продолжительность лекарственного психоза в значительной степени зависит от того, продолжается ли и как долго прием лекарства, послужившего причиной психических нарушений, после их возникновения. Если лечение продолжают и после появления психических нарушений, то лекарственные психозы, как правило, не заканчиваются как обычно в течение одного-двух дней, но продолжаются и даже обнаруживают тенденцию к нарастанию тяжести психических нарушений. Чаще это бывает тогда, когда нарушения психики в первые дни выражены незначительно и могут быть просмотрены врачом, или когда не возникает предположения о связи между лечением и появлением психических нарушений (особенно, если способность лекарства вызвать психозы врачу неизвестна). Мы могли на основании собственного опыта убедиться, что врачи нередко ищут причину психоза только в основном заболевании, по поводу которого лечится больной, не придавая самому лечению никакого значения или даже расценивая появление признаков психоза, как показатель недостаточной эффективности лечения, что ведет вместо отмены к увеличению дозы лекарства. Если больные в течение некоторого времени продолжали прием лекарства, вызвавшего психические нарушения, и после возникновения этих нарушений, то и отмена лечения не всегда ведет к быстрому выздоровлению. Именно в этом случае, т. е. когда больные с уже развившимся психозом продолжают принимать лекарство, развиваются по нашим наблюдениям затяжные психозы, продолжающиеся недели или месяцы, несмотря на прекращение лечения. Описания таких больных приведены в соответствующих главах. Разумеется, нельзя утверждать, что причиной затяжного течения психоза является только один фактор — продолжающееся действие вредности, вызвавшей психоз, после его начала, — и что в подобных случаях всегда развиваются затяжные психозы. В литературе описаны больные, у которых психические нарушения быстро исчезали после прекращения приема лекарства, несмотря на то, что они продолжали принимать это лекарство на фоне начавшихся психических нарушений. Однако то обстоятельство, что длительные психозы наблюдались нами только у тех больных, которым лечение не было своевременно прекращено, и что мы обнаружили такую же зависимость, анализируя истории болезни, приводимые в литературе, заставляет нас предположить, что продолжение лечения после начала психоза является одним из важных факторов, способствующих развитию затяжных лекарственных психозов. Поэтому мы считаем совершенно неоправданной содержащуюся в некоторых работах рекомендацию продолжать лечение, несмотря на то, что оно привело к появлению психических нарушений. Такая мера может быть оправдана лишь в тех случаях, когда продолжение лечения диктуется жизненными показаниями. Если психические нарушения исчезают, несмотря на продолжение лечения, то наиболее вероятно, что они были вызваны не лекарством, а иной причиной — в большинстве случаев, основным заболеванием, по поводу которого назначено лечение. Связь психоза с приемом лекарства в равной мере сомнительна, когда психические изменения длительно сохраняются, хотя лечение было сразу же прекращено. Таким образом, интоксикационный психоз сам изменяет реактивность организма. Одни и те же дозы и сроки приема лекарства вызывают кратковременные психозы, если лечение прервано сразу после появления психических нарушений, и продолжительные психозы, если лекарства принимаются после начала психоза. Об изменении под влиянием психоза чувствительности организма к лекарству свидетельствуют и наблюдения, в которых прием обычной дозы лекарства вскоре после окончания вызванного им интоксикационного психоза вновь ведет к психическим нарушениям или к необычной по силе реакции. Мы упоминали о подобных экспериментах в главе об атропиновых психозах. О повышенной чувствительности к лекарству свидетельствуют и многочисленные наблюдения, в которых возобновление приема того или иного препарата быстро вело к рецидиву уже закончившегося психоза. Наблюдается ли такое повышение чувствительности организма только при лекарственных психозах, или оно может быть прослежено и при других психических заболеваниях? Ответ на этот вопрос затрудняется тем, что при большинстве психических заболеваний невозможно установить точный срок прекращения действия фактора, явившегося причиной психоза, даже если этот фактор известен. Мы поэтому пытались проверить правильность выдвигаемого нами положения на больных алкогольными психозами. Эти психозы наблюдаются часто и при них нередко можно установить сроки как появления психических нарушений, так и прекращения приема алкоголя. При этом выявилась в основном та же картина, что и при лекарственных психозах: больные, стационированные сразу же после появления психоза (и, следовательно, лишенные алкоголя), поправляются, как правило, через один-три дня, тогда как больные продолжавшие пить после начала психоза, нередко дают более затяжные психозы. При этом длительность и тяжесть злоупотребления алкоголем в период предшествовавший психозу, степень алкогольной деградации, возраст больных, их соматическое состояние и перенесенные в прошлом заболевания одинаковы в обеих группах и не могут объяснить затяжного течения алкогольных психозов у одной части больных и быстрого выздоровления у другой. Хорошо известно, что многие больные, злоупотреблявшие алкоголем в течение многих лет и не обнаруживавшие признаков психоза, в дальнейшем (после перенесенного психоза) начинают повторно поступать в психиатрические больницы, порой после каждого алкогольного эксцесса. Мы наблюдали ряд больных, перенесших алкогольный психоз, у которых в дальнейшем даже однократный прием умеренных доз алкоголя сразу же вызывал психические нарушения. Все эти наблюдения чрезвычайно сходны с наблюдениями над больными с лекарственными психозами и дают основание полагать, что обусловленное психозом изменение чувствительности организма к продолжающемуся действию вредоносного фактора может играть роль при ряде психических заболеваний. Представляют интерес и наблюдения над психозами, возникающими при применении комбинации лекарств, оказывающих противоположное действие на ЦНС — седативных и стимуляторов. Обычно одно из таких средств применяют для устранения действия другого. Однако у некоторых больных именно такая комбинация способствует возникновению психических нарушений. Так, если отравление снотворным редко ведет к психозу, то при применении мегимида — оказывающего стимулирующее действие на ЦНС — для лечения отравления снотворными нередко развиваются делириозные состояния. Отмечена значительная частота делириозных синдромов: при применении комбинации резерпина с другим стимулятором ЦНС — орфенадрином. При этом по мере усиления успокаивающего действия резерпина эти психозы нередко проходят. Можно полагать, что на фоне неполного торможения ЦНС, вызванного седативным средством, относительно небольшая доза стимулятора оказывает более сильное действие и даже в небольших дозах ведет к развитию психоза. Наконец, в нескольких словах остановимся на вопросе о возможности привыкания к лекарствам и развития токсикомании. Опыт введения в практику новых лекарств показывает, что такая возможность нередко недооценивается, хотя прошлый опыт указывает на то, что многие лекарства, объявлявшиеся вначале совершенно безвредными, в дальнейшем оказывались причиной токсикомании. Достаточно напомнить, что героин первоначально рекомендовали как средство борьбы с морфинизмом. В настоящее время можно считать установленным, что одной из важных причин, ведущих к привычному употреблению лекарств, злоупотреблению ими и, наконец, развитию токсикомании, является способность вызывать повышенное настроение, эйфорию. Между тем до сих пор появляются все новые лекарства, вызывающие ощущение прилива сил, бодрости, хорошее настроение, а опасность их игнорируется или преуменьшается. До сих пор идет спор о том, наблюдается ли истинная токсикомания при применении амфетаминов (фенамина, первитина), хотя с каждым годом увеличивается число описанных в литературе случаев злоупотребления этими средствами и вызываемых ими психозов. Если продажа фенамина у нас в стране производится только по специальным рецептам, то появившийся в последнее время как средство борьбы с ожирением грацидин, назначается без учета его способности вызвать привыкание. Между тем и грацидин (прелюдин) может вести к развитию токсикомании и психозам. В последние годы появились описания соматических явлений абстиненции, а мы наблюдали и психические нарушения после прекращения длительного лечения тофранилом. Введение новых лекарственных веществ показывает, что не только средства, вызывающие эйфорию, но и лекарства, лишь устраняющие неприятные эмоции или тягостные соматические ощущения могут вести, если не к истинной токсикомании, то к длительному привычному употреблению и тягостным явлениям при отнятии. В частности, описано злоупотребление мепробаматом и явления абстиненции после прекращения его приема. Все эти данные показывают, что в современных условиях, когда количество различных лекарств увеличивается с каждым годом, при назначении лечения необходимо учитывать как возможность развития психозов, так и возможность привыкания, особенно если речь идет о средствах, оказывающих положительное влияние на самочувствие и настроение больных. Эта работа посвящена только одному вопросу — психическим нарушениям, возникающим при применении лекарств. Мы бы не хотели, чтобы у читателей создалось впечатление, что как описанные здесь — так и не включенные в книгу — лекарства являются чрезвычайно опасными ядами и что применения их надо по возможности избегать. Большинство современных лекарств являются эффективными средствами, хотя и не лишенными побочного действия, а психические нарушения, — довольно редким осложнением, возникающим в процессе лечения. К тому же большинство лекарственных психозов протекает доброкачественно и заканчивается быстрым и полным выздоровлением. Наша цель — не вызвать страх перед лекарствами, а лишь обратить внимание на возможность возникновения лекарственных психозов с тем, чтобы это осложнение могло быть быстро и эффективно предотвращено, т. к. каждое, пусть даже редкое осложнение — это угроза жизни и здоровью человека. На некоторых общих вопросах, связанных с механизмом развития психических заболеваний и общих принципах их лечения, возникающих в связи с изучением лекарственных психозов, мы предполагаем остановиться в общем заключении, после описания действия так называемых психотомиметических средств. Примечания:1 В дальнейшем мы обычно пользуемся отечественным названием «фенамин», все сказанное относится в равной мере к первитину и прелюдину. 2 Обычно в подобных случаях речь идет не о комбинации, а о замене ингибиторов МАО тофранилом. Однако поскольку действие ряда ингибиторов МАО, например, имразида сохраняется несколько суток после их отмены, фактически можно говорить о комбинации действия обоих препаратов. (Прим. авт.). |
|
||
|
Главная | В избранное | Наш E-MAIL | Прислать материал | Нашёл ошибку | Верх |
||||
|
|
||||
